Martin Hirsch, Freiburg
Die Prävalenz von Epilepsien beträgt zwischen 0,8 und 1,2 %. Somit zählen Epilepsien zu den häufigsten neurologischen Erkrankungen [3, 89]. Bei 30 bis 40 % der Patienten gelingt es nicht, die Anfälle mit den gängigen Antikonvulsiva zu kontrollieren [15, 36]. Das Problem der Pharmakoresistenz konnte trotz der Entwicklung moderner Antikonvulsiva nicht überwunden werden [16, 44]. Bei Versagen der ersten beiden medikamentösen Therapien beträgt die Wahrscheinlichkeit, eine Anfallsfreiheit durch weitere Medikamentenwechsel zu erzielen, 5 bis 10 % [45].
Pharmakotherapie
Nachfolgend werden die wichtigsten Wirkungsmechanismen gängiger Antikonvulsiva vorrangig im Hinblick auf die Relevanz für den klinischen Alltag besprochen. Hierbei kann nicht auf alle Effekte auf die neuronale Signalübertragung eingegangen werden, u. a. weil die exakten Wirkungsmechanismen vieler Antikonvulsiva nicht komplett verstanden sind [42].
Neben der Hauptwirkung an exzitatorischen Synapsen wirken Antikonvulsiva auch an inhibitorischen Synapsen oder an extrasynaptischen neuronalen Membranen.
Viele Antikonvulsiva, die als Natriumkanalblocker bezeichnet werden, haben ihren Angriffspunkt an spannungsabhängigen Natriumkanälen (NaV-Kanälen) extrasynaptischer Membranen. Dazu zählen: Phenytoin, Carbamazepin, Oxcarbazepin, Eslicarbazepin, Lamotrigin, Lacosamid. Auch Rufinamid und Zonisamid entfalten ihre Wirkung hauptsächlich durch die Blockade von NaV-Kanälen. Die meisten Natriumkanalblocker verstärken die schnelle Inaktivierung und haben untergeordnete Effekte auf die langsame Inaktivierung. Lacosamid und Eslicarbazepin hingegen verstärkten hauptsächlich die langsame Inaktivierung der Natriumkanäle [8, 32, 47, 68]. Weil Oxcarbazapin hauptsächlich zu Eslicarbazepin metabolisiert wird, muss auch hier von einem Effekt auf die langsame Inaktivierung ausgegangen werden.
Eine Verminderung der Membranexzitabilität gelingt pharmakologisch auch durch das Enhancement des Kaliumefflux, der durch die Membrandepolarisation bewirkt wird. Mit diesem Wirkungsmechanismus war Retigabin zugelassen.
Levetiracetam, ein seit 1999 zugelassenes Antikonvulsivum, bindet an das synaptische Vesikelprotein SV2A. Es wird angenommen, dass dadurch die Freisetzung exzitatorischer Neurotransmitter verringert wird. 2016 wurde Brivaracetam zugelassen, das eine höhere Affinität zum SV2A-Protein hat und dort selektiver bindet [25]. In den Zulassungsstudien verursachte Brivaracetam weniger häufig psychiatrische Nebenwirkungen [5, 46, 80, 90], als das für Levetiracetam bekannt war [4, 7, 12, 23, 26, 59].
Perampanel wurde als ein spezifischer, selektiver, nichtkompetitiver AMPA(Alpha-Amino-3-hydroxy-5-methyl-4-isoxazol-propionat)-Rezeptorblocker entwickelt. Es wird angenommen, dass auch Topiramat, Lamotrigin und Phenobarbital die AMPA-Rezeptoren blockieren [49, 60, 67]. Ein anderer Glutamatrezeptor, der NMDA(N-Methyl-D-aspartat)-Rezeptor, ist ein potenziell interessanter Angriffspunkt in der Therapie des refraktären Status epilepticus, bei dem GABA(Gamma-Aminobuttersäure)-Rezeptoren internalisiert und NMDA-Rezeptoren überexprimiert sind. Für die Wirksamkeit des NMDA-Rezeptorblockers Ketamin beim refraktären Status epilepticus besteht eine Klasse-IV-Evidenz [19, 33, 69].
Präsynaptische spannungsabhängige Calciumkanäle (CaV) erlauben während der Membrandepolarisation den Einstrom von Calciumionen, was wiederum zur synaptischen Freisetzung von Neurotransmittern führt. Gabapentin und Pregabalin hemmen diese Aktivität, indem sie hauptsächlich an der α2δ-Subeinheit des P/Q-Typ-CaV an präsynaptischen Endigungen exzitatorischer Neuronen binden [63, 67]. Für Levetiracetam konnte gezeigt werden, dass es ebenfalls P/Q-Typ-CaV inhibiert [48, 64] wie auch die präsynaptischen N-Typ-CaV [55]. Dies kann zu dem antikonvulsiven Effekt von Levetiracetam beitragen. Spannungsabhängige Calciumkanäle werden auch durch Lamotrigin, Topiramat, Phenytoin, Carbamazepin und Phenobarbital inhibiert [29, 40, 43, 54, 64, 76, 77, 83].
Zur Therapie von Absencen bei genetischen (idiopathisch generalisierten) Epilepsien ist Ethosuximid hoch wirksam. Die Wirkung erklärt man sich durch die Blockade der spannungsabhängigen T-Typ-Calcium-Kanäle im thalamokortikalen Netzwerk mit daraus resultierender Reduktion thalamokortikaler Oszillationen [11, 34, 52]. Substanzen wie Zonisamid und Valproinsäure wird ebenfalls dieser Effekt auf die T-Typ-Calciumkanäle zugeschrieben [65], daneben auch dem Eslicarbazepin [76], das jedoch für die Therapie genetischer Epilepsien nicht zugelassen ist und nicht empfohlen wird.
Postsynaptische GABAA-Rezeptoren sind Angriffspunkte von Benzodiazepinen und Barbituraten. Beide Substanzgruppen erhöhen den Chlorid-Fluss durch den GABA-Rezeptor-Chloridkanal-Komplex, allerdings aufgrund unterschiedlicher Mechanismen, da sie an verschiedenen Stellen des Komplexes binden [84].
Auch für Stiripentol, Felbamat, Topiramat und Bromid wird angenommen, dass deren antikonvulsive Effekte teilweise durch die Verstärkung der GABAergen Inhibition erklärt werden können [20, 27, 57].
Vigabatrin erhöht die GABA-Konzentration durch die irreversible Hemmung der GABA-Transaminase. Tiagabin wiederum hemmt GABA-Transporter (GAT1) und verhindert dadurch die Wiederaufnahme von GABA aus dem synaptischen Spalt in Neurone und Gliazellen.
Obwohl Valproinsäure zu den am häufigsten rezeptierten Antikonvulsiva gehört und bereits seit den 60er Jahren angewandt wird, gelten auch hier die exakten Wirkungsmechanismen als nicht gänzlich verstanden. Hauptsächlich soll die Wirkung über die Verstärkung der GABAergen Inhibition entfaltet werden. Dies kann erreicht werden durch die Hemmung des GABA-Abbaus oder die Verstärkung der GABA-Synthese [24]. Auch eine Interaktion mit dem NMDA-Rezeptor kann den antikonvulsiven Effekt mitbedingen [53]. Die Blockade der Natrium-Kanäle spielt wahrscheinlich eine eher untergeordnete Rolle [18].
Die Hemmung der Carboanhydrase durch Sultiam führt zur moderaten intrazellulären Azidose, die möglicherweise zur Öffnung von Ionenkanälen in Neuronen führt [51]. Sultiam wird vorrangig bei der Rolando-Epilepsie angewandt. Einer der multiplen Wirkungsmechanismen von Topiramat und Zonisamid ist ebenfalls die Hemmung der Carboanhydrase.
Gerade bei Kombinationstherapien sind Überlappungen der Wirkungsmechanismen zu bedenken, weshalb die Kenntnis pharmakodynamischer Aspekte zumindest in ihren Grundzügen für eine rationale Steuerung der Pharmakotherapie unabdingbar ist. Das Beispiel einer Patientin, die sich kürzlich erstmals bei uns vorstellte, illustriert eindrücklich, welche Probleme auftreten können, wenn pharmakodynamische und -kinetische Aspekte nicht beachtet werden. Die 42-jährige Patientin erhielt einst Carbamazepin (CBZ) 1200 mg/Tag und Lamotrigin 600 mg/Tag, was sie gut vertragen hatte. Nach einer Umstellung auf Lacosamid (LCS) 600 mg/Tag mit Lamotrigin 600 mg/Tag war sie stark intoxikiert. Durch den Wegfall der CBZ-vermittelten Enzyminduktion (LCS ist diesbezüglich inert) stieg der Lamotrigin-Spiegel deutlich. Die Nebenwirkungsgrenze für die natriumkanalblockierende Medikation war nach der Umstellung deutlich überschritten.
In der Praxis wird auch oft der enzyminduzierende Effekt östrogenhaltiger Kontrazeptiva nicht beachtet, deren Einnahme zu relevanten Spiegelabfällen von Lamotrigin führt. Auf Effekte von Enzymhemmern wie der Valproinsäure muss ebenfalls geachtet werden. Zur systematischen Prüfung der Pharmakoresistenz kann die Dosis von Antikonvulsiva bis zur individuellen Nebenwirkungsgrenze erhöht werden, die sehr variabel sein kann.
Epilepsiechirurgie
Der Anteil der pharmakoresistenten Patienten, die potenziell von einem epilepsiechirurgischen Eingriff profitieren könnten, lässt sich schlecht beziffern. Es könnten nur 10 % oder aber auch über 50 % der Patienten sein [14].
Das Ziel von Epilepsiechirurgie ist es, durch die Resektion des epileptogenen Gewebes eine optimale Anfallskontrolle zu erreichen und dabei unverzichtbare Hirnregionen unangetastet zu lassen, damit es nicht zu neurologischen und neuropsychologischen Defiziten kommt. Dies kann erreicht werden durch eine ausführliche prächirurgische Diagnostik, in deren Rahmen epileptogenes Gewebe von eloquenten Arealen abgegrenzt wird, und durch selektive Resektionsstrategien in individuellen Patienten.
Nur bei Nachweis eines kausalen Zusammenhangs zwischen Läsion und Epilepsie im Video-EEG besteht die Indikation für ein chirurgisches Vorgehen [61]. Befindet sich die Läsion außerhalb eloquenter Areale, dann sind in aller Regel nichtinvasive Verfahren zur Lokalisation ausreichend; bei Lage nahe am eloquenten Kortex (z. B. Sprachzentrum, Motorkortex, dominanter Hippocampus), bei anderen assoziierten Pathologien, bei nonläsionellen Epilepsien oder zur Klärung der Rolle benachbarter temporomesialer Strukturen kann ein invasives Monitoring erforderlich werden.
Durch epilepsiechirurgische Eingriffe werden hohe Anfallsfreiheitsraten (50–80 %) erreicht, und dies bei einer geringen Morbidität (6 %) und Mortalität (deutlich unter 1 %) [2, 28] (eigene Serie: 2 % permanente Komplikationen, Letalität unter 0,1 % [74]).
Die Latenz vom Zeitpunkt der Erstdiagnose Epilepsie bis zum epilepsiechirurgischen Eingriff beträgt in Europa bei Erwachsenen 20,1 Jahre, bei Kindern 5,3 Jahre [10]. Da eine frühere Operation auch prognostisch günstig ist [35, 56], sollte bei geeigneten Patienten früh die Zuweisung an ein spezialisiertes Zentrum erfolgen.
An spezialisierten Epilepsiezentren wird eine multimodale Diagnostik zur Eingrenzung der epileptogenen Zone angewandt. Kernpunkt der prächirurgischen Epilepsiediagnostik ist die simultane Video-EEG-Aufzeichnung habitueller Anfälle [73]. Die Fortschritte in der strukturellen Bildgebung revolutionierten die prächirurgische Abklärung in den letzten Jahren [13, 70, 75]. Gelingt es, mittels der zerebralen MRT-Bildgebung die epileptogene Läsion nachzuweisen, erhöht dies die Chancen auf eine postoperative Anfallsfreiheit [79, 81]. Trotz Verbesserungen in der modernen Bildgebung gelingt bei 15 bis 30 % der Patienten jedoch kein Nachweis einer potenziell epileptogenen Läsion [9, 13].
Neurostimulation
Wenn kein epileptischer Fokus auszumachen ist oder dieser nicht reseziert werden kann, kommen verschiedene Neurostimulationsverfahren infrage. Eine Übersicht gibt Abbildung 1.
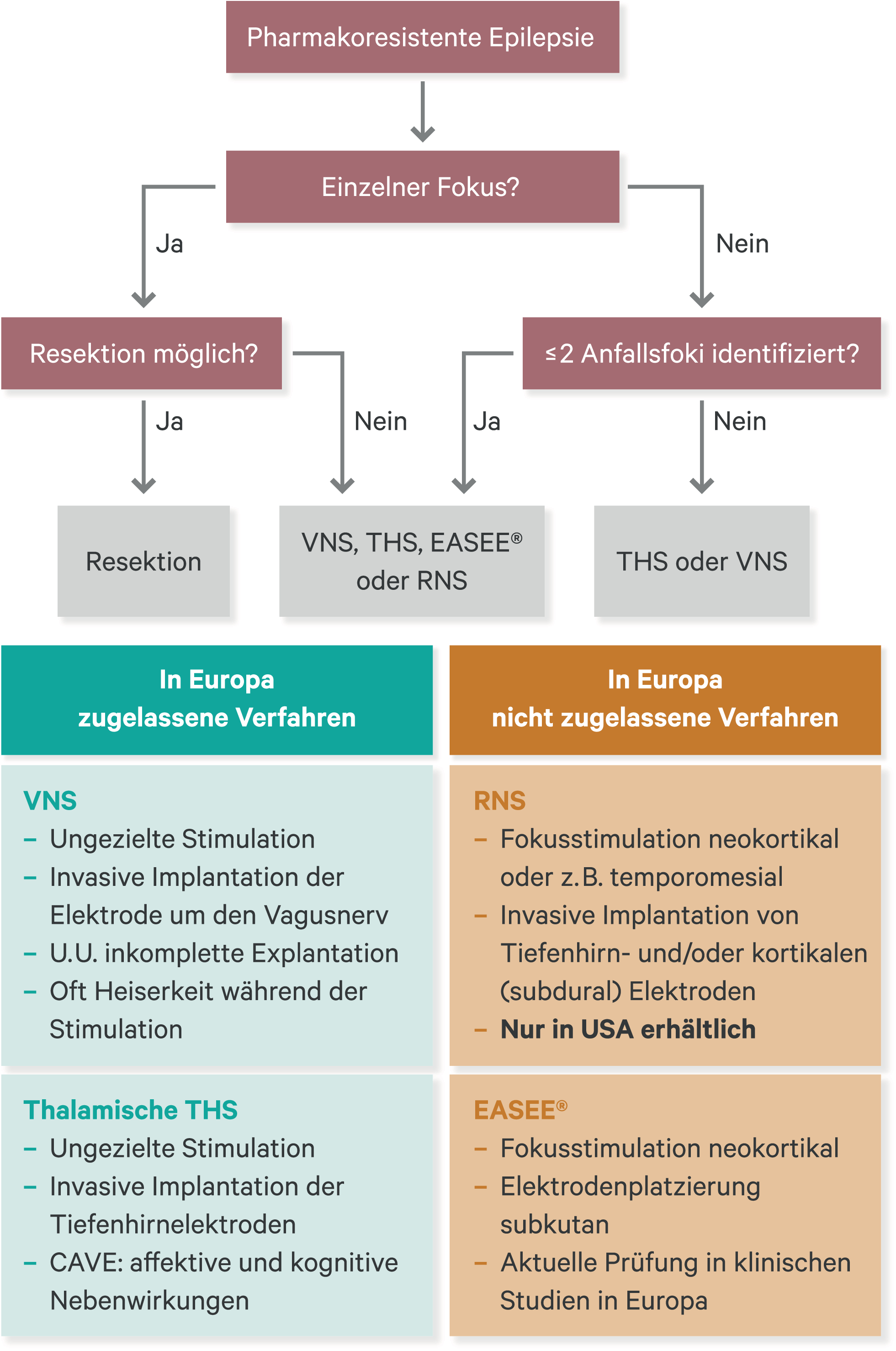
Abb. 1. Stufenweises Vorgehen bei therapieresistenten Epilepsien
Vagusnervstimulation (VNS)
Der größte Erfahrungsschatz besteht für die seit 1994 bei pharmakoresistenten Epilepsien angewandte Vagusnervstimulation (VNS). Die VNS kommt in der Regel zum Einsatz, wenn Therapieversuche mit mehreren Antikonvulsiva zu keiner befriedigenden Anfallskontrolle führen und ein epilepsiechirurgischer Eingriff nicht infrage kommt. Bei der Implantation wird eine bipolare helikale Elektrode um den linken zervikalen Anteil des N. vagus platziert. Der Pulsgenerator wird unterhalb der linken Clavicula implantiert. Durch die periphere Stimulation werden Hirnstammkerne wie der N. coeruleus und die Raphekerne via den N. tractus solitarii aktiviert. Es wird angenommen, dass der antikonvulsive Effekt durch die weit verzweigten Projektionen dieser Nuclei erzielt wird [86]. Die Zulassung der VNS basiert auf zwei kontrollierten Zulassungsstudien. In einer Studie mit 114 Patienten hatte die mit dem therapeutischen Paradigma stimulierte Gruppe während der letzten 12 Wochen des 14-wöchigen Follow-up eine signifikante Reduktion der Anfallsfrequenz gegenüber ihrer Baseline und gegenüber der Gruppe mit dem nicht therapeutischen Paradigma (p = 0,01). 31 % der Patienten mit der therapeutischen Stimulation vs. 13 % in der Gruppe mit subtherapeutischer Stimulation (p = 0,02) hatten eine über 50%ige Reduktion der Anfallsfrequenz und zählten somit per definitionem zu den Respondern. In einem ähnlichen Studienkonstrukt mit 198 Patienten mit komplex-fokalen Anfällen wurde eine signifikant höhere Reduktion der Anfallsfrequenz bei der therapeutisch stimulierten Gruppe (Reduktion um 28 %) gegenüber der subtherapeutischen Stimulation (15%ige Reduktion; p = 0,04) nachgewiesen [31]. Die meisten Daten zur Wirksamkeit der VNS stammen aus Open-Label-Beobachtungen, wobei die Responderraten mit der Dauer der Anwendung zuzunehmen scheinen (nach 24 Monaten 43,8–78 %). Anfallsfreiheit wird durch VNS selten erreicht (0–8,2 %) [17, 62].
Hauptsächlich zielt man bei der VNS auf einen neuromodulatorischen Effekt durch eine Intervallstimulation ab. Daneben besteht noch die Option der selbst initiierten On-Demand-Stimulation und einer Closed-Loop-Stimulation, für deren Wirksamkeit es vor allem kasuistische Nachweise gibt [30]. In kontrollierten Studien wurde die Wirksamkeit der VNS bei therapieresistenten Depressionen nachgewiesen, weshalb dieses Verfahren auch für diese Indikation zugelassen ist [71].
Tiefe Hirnstimulation (THS)
Die Anwendung der tiefen Hirnstimulation basiert auf den 2010 publizierten Wirksamkeitsdaten der SANTE-Studie [21]. Konzeptionell geht man davon aus, dass die Stimulation der Nuclei anteriores des Thalamus durch die Modulation der Aktivität im limbischen System mit der Propagation epileptischer Aktivität interferiert [41]. In der kontrollierten doppelblinden Phase der SANTE-Studie nahm die Reduktion der medianen Anfallsfrequenz von –21,3 % nach Elektrodeninsertion auf –40,4 % im dritten Behandlungsmonat zu, verglichen mit –14,5 % in der nicht stimulierten Gruppe. Im Langzeit-Follow-up über fünf Jahre unter nicht kontrollierten Behandlungsbedingungen wurde eine weitere Abnahme der medianen Anfallsfrequenz um –69 % berichtet und ein Anstieg der Responder von 49 % auf 68 %. Die Anzahl in die Auswertung einbezogener Patienten ging jedoch von initial 105 auf 64 nach fünf Jahren zurück, was zu einer Anreicherung von Respondern geführt haben kann. Als Hinweis dafür, dass die Effekte thalamischer Stimulation über die Zeit stabil bleiben oder leicht zunehmen, zeigte eine Intention-to-treat-Analyse, die eine Anreicherung von Respondern verhindert, eine mediane Anfallsreduktionsrate von 40 % nach einem Jahr und 50 % nach fünf Jahren [72]. Während der verblindeten Studienphase berichteten 8/54 in der stimulierten Gruppe depressive Symptome (vs. 1/54 in der Kontrollgruppe) und 7/54 Patienten beklagten Gedächtnisstörungen (vs. 1/54 in der Kontrollgruppe). Die von einzelnen Patienten berichteten affektiven Nebenwirkungen bildeten sich auf Gruppenebene jedoch nicht in den standardisierten Depressionsfragebögen ab, obwohl 8,2 % der Patienten suizidale Gedanken berichteten. Standardisierte Tests zum deklarativen und visuokonstruktiven Gedächtnis konnten im Langzeit-Follow-up in der Subgruppe von Patienten mit einer Stimulationsdauer bis zu sieben Jahren keine signifikanten Einbußen nachweisen [82].
Responsive Neurostimulation (RNS)
Nach dem Nachweis ihrer Wirksamkeit in einer kontrollierten Studie wurde seit 2015 die responsive Neurostimulation (RNS) in den USA zur Therapie von fokalen Epilepsien zugelassen [58]. Es handelt sich um ein Verfahren mit der Möglichkeit, invasiv einen oder zwei epileptische Foki mittels Tiefenelektroden und/oder subduraler Elektrodenstreifen zu stimulieren. Ein Generator, der kontinuierlich EEG-Aktivität aufzeichnet, wird in die Schädelkalotte implantiert. Stimulationsimpulse werden appliziert, wenn elektrographische Muster als iktal erkannt werden. In der Zulassungsstudie mit 191 eingeschlossenen Patienten war die Anfallsfrequenz nach einer 12-wöchigen doppelblinden Phase in der Behandlungsgruppe signifikant reduziert (Abnahme um 37,9 % verglichen mit 17,3 % bei Scheinstimulation) [58]. Langzeiteffekte der RNS wurden für 126 Patienten publiziert, und zwar für Stimulationsdauern von zwei bis sechs Jahren (durchschnittlich 6,1 Jahre Follow-up). Die mediane Reduktion von Anfällen mit frontalem und parietalem Ursprung betrug 70 %, 58 % für temporale-neokortikale Anfälle und 51 % mit multilobulären Anfällen [37]. Eine andere Analyse zur Langzeiteffektivität bei 230 Patienten zeigte Reduktionen der medianen Anfallsfrequenz von 44 % nach einem Jahr, 53 % nach zwei Jahren und 48 bis 66 % in den Jahren 3 bis 6 nach Implantation [6].
Verträglichkeitsaspekte verfügbarer Stimulationsverfahren
Stimulationsverfahren wie die Vagusnervstimulation und die tiefe Hirnstimulation haben den Vorteil, dass die Patienten mit relativ wenig Aufwand vorselektiert werden können, und den Nachteil, dass unter Umständen zu unspezifisch stimuliert wird. Beide Verfahren sind prinzipiell reversibel, bei der VNS wird im Falle einer Explantation jedoch in der Regel die helikale Elektrode um den N. vagus belassen, um eine Schädigung des Nerven durch die Präparation zu vermeiden. Eine Schädigung vor allem des N. laryngeus recurrens im Rahmen der VNS-Implantation gehört ohnehin zum Nebenwirkungsspektrum, wenngleich es sich zumeist um eine vorübergehende Störung durch eine Neurapraxie handelt [38]. Die Mitstimulation des N. laryngeus recurrens während der Stimulation verursacht häufig eine Heiserkeit als Nebenwirkung, die durch die Patienten oft als störend wahrgenommen wird [66], kann aber auch für die Verursachung oder Verstärkung eines obstruktiven Schlafapnoesyndroms verantwortlich sein. Eine fachgerecht durchgeführte stereotaktische Implantation zweier Tiefenelektroden in die Nuclei anteriores des Thalamus ist zwar nur mit einem vernachlässigbar geringen perioperativen Blutungsrisiko verbunden, häufiger hingegen sind Infektionen (in bis zu 12,7 % der Fälle), die dann oft eine Explantation nach sich ziehen [72]. Da bei der THS im limbischen System stimuliert wird, ist ein Monitoring bezüglich der in relevanter Häufigkeit berichteten kognitiven und affektiven Nebenwirkungen wichtig. Die RNS ist spezifisch und fokusbezogen, allerdings ist dieses Verfahren durch die Notwendigkeit einer größeren parietalen Trepanation zur Implantation der Elektroden und des Generators das invasivste Stimulationsverfahren, wenngleich auch prinzipiell komplett reversibel. Blutungskomplikationen bei der RNS sind selten und führen zumeist nicht zu Folgeschäden [6]. Die RNS steht in Europa nicht zur Verfügung.
Subkutane Stimulationselektroden zur Behandlung von Epilepsien
Unter neurophysiologischen Aspekten interessant ist die Entwicklung einer minimalinvasiven Fokusstimulation mit Elektroden, die außerhalb des Kraniums (subkutan) platziert werden. Ein solches Stimulationsverfahren unter dem Namen EASEE® (epikraniale Applikation von Stimulations-Elektroden für Epilepsie) wird derzeit in Europa multizentrisch im Rahmen zweier Phase-II-Studien erprobt. Basierend auf Daten zur Wirksamkeit von einzelnen 20-minütigen Sitzungen transkranieller kathodaler Gleichstrom-(DC-)Stimulation mit 1 bis 2 mA bei Epilepsiepatienten in einer kleinen kontrollierten Studie [22] und auf positiven Ergebnissen aus anderen kleinen Fallserien [1, 39, 78, 85, 87, 88], wurde eine Elektrodenplatte entwickelt (Pseudo-Laplace-Anordnung), die direkt auf den Schädelknochen (subgaleal) implantiert wird (Abb. 2). Das ermöglicht eine High-Density-Stimulation des epileptischen Fokus, der zuvor mittels MRT und/oder EEG als neokortikal klassifiziert werden muss, durch die Schädeldecke. Analog zu der aus der thalamischen Stimulation und der RNS als effektiv bekannten Hochfrequenzstimulation (100–200 Hz), die die epileptische Aktivität direkt unterdrücken kann, wird bei der epikranialen Stimulation in Intervallen von 2 Sekunden mit kurzen Bursts mit der Frequenz von 130 Hz unterhalb der Perzeptionsschwelle stimuliert. Daneben wird eine tägliche 20-minütige Stimulationssitzung programmiert, in der eine Variante der DC-Stimulation, die Ultra-Low-Frequency-Stimulation (ULFA), angewendet wird. In einer der laufenden Studien besteht auch die Möglichkeit einer zusätzlichen, durch den Patienten selbst getriggerten Stimulation im Anfall, mit dem Ziel, diesen zu terminieren oder zu verkürzen.
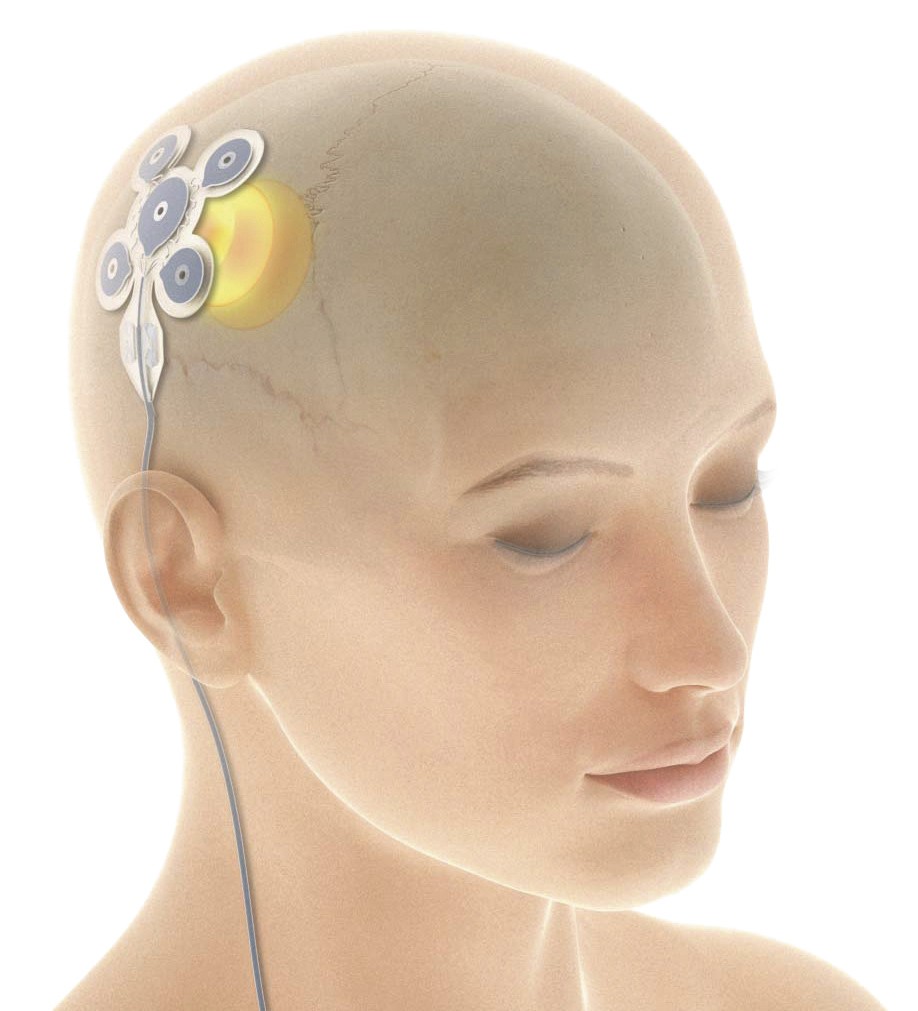
Abb. 2. Beispiel für die Platzierung epikranialer (subkutaner bzw. subgalealer) Elektroden zur Fokusstimulation (mit freundlicher Genehmigung von Precisis AG)
Die antikonvulsive Wirkung der kathodalen Gleichstromstimulation erklärt man sich durch eine neuronale Hyperpolarisation und die damit einhergehende Verminderung neuronaler Entladungsraten. Die Freisetzung des inhibitorischen Neurotransmitters GABA und die calciumabhängige synaptische Plastizität erregender, glutamaterger Neuronen werden moduliert. Für langsam applizierte Einzelimpulse (0,1–1 Hz) nimmt man eine Langzeitinhibition („long term depression“) mit reduzierter Ausschüttung erregender Neurotransmitter an [50].
Fazit
Die Erfahrung des Autors ist, dass schon bei der Pharmakotherapie das therapeutische Potenzial oft nicht systematisch ausgenutzt wird. Dass dies für die Epilepsiechirurgie in einem noch stärkeren Ausmaß zutrifft, zeigt sich anhand der langen Latenzen bis zur Zuweisung an ein Epilepsiezentrum, wobei die rasche Evaluation epilepsiechirurgischer Optionen nach systematischer Pharmakoresistenzprüfung auch unter prognostischen Aspekten wichtig sein kann. Inoperablen Patienten, Patienten mit einem schlechten chirurgischen Outcome oder auch Patienten, die Epilepsiechirurgie ablehnen, können Stimulationsverfahren angeboten werden. Die Schwelle zur Indikationsstellung für Neurostimulationsverfahren hängt verständlicherweise von der Verträglichkeit, vom Grad der Invasivität und von der Reversibilität der Verfahren ab. Bestrebungen zur Entwicklung neuer, minimalinvasiver und spezifischer Stimulationsverfahren wie der epikranialen Stimulation sind somit zu begrüßen. Eine Bestätigung der Wirksamkeit muss hier noch in kontrollierten Studien erfolgen.
Interessenkonflikterklärung
Der Autor fungiert als Investigator in der EASEE-Studie finanziert durch die Fa. Precisis AG. Er erhielt finanzielle Zuwendungen in Form von Reisesponsoring von Medtronic, Livanova und Honorare von UCB, Eisai, Precisis AG.
Literatur
1. Auvichayapat N, Sinsupan K, Tunkamnerdthai O, Auvichayapat P. Transcranial direct current stimulation for treatment of childhood pharmacoresistant Lennox-Gastaut syndrome: a pilot study. Front Neurol 2016;7:66.
2. Behrens E, Schramm J, Zentner J, König R. Surgical and neurological complications in a series of 708 epilepsy surgery procedures. Neurosurgery. 1997;41:1–9; discussion 9–10.
3. Bell GS, Neligan A, Sander JW. An unknown quantity–the worldwide prevalence of epilepsy. Epilepsia 2014;55:958–62.
4. Ben-Menachem E, Falter U. Efficacy and tolerability of levetiracetam 3000 mg/d in patients with refractory partial seizures: a multicenter, double-blind, responder-selected study evaluating monotherapy. European Levetiracetam Study Group. Epilepsia 2000;41:1276–83.
5. Ben-Menachem E, Mameniškienė R, Quarato PP, et al. Efficacy and safety of brivaracetam for partial-onset seizures in 3 pooled clinical studies. Neurology 2016;87:314 –23.
6. Bergey GK, Morrell MJ, Mizrahi EM, et al. Long-term treatment with responsive brain stimulation in adults with refractory partial seizures. Neurology 2015;84:810–7.
7. Betts T, Waegemans T, Crawford P. A multicentre, double-blind, randomized, parallel group study to evaluate the tolerability and efficacy of two oral doses of levetiracetam, 2000 mg daily and 4000 mg daily, without titration in patients with refractory epilepsy. Seizure 2000;9:80–7.
8. Bialer M, Soares-da-Silva P. Pharmacokinetics and drug interactions of eslicarbazepine acetate. Epilepsia 2012;53:935–46.
9. Bien CG, Szinay M, Wagner J, Clusmann H, et al.Characteristics and surgical outcomes of patients with refractory magnetic resonance imaging-negative epilepsies. Arch Neurol 2009;66:1491–9.
10. Blumcke I, Spreafico R, Haaker G, et al. Histopathological findings in brain tissue obtained during epilepsy surgery. N Engl J Med 2017;377:1648–56.
11. Broicher T, Seidenbecher T, Meuth P, et al. T-current related effects of antiepileptic drugs and a Ca2+ channel antagonist on thalamic relay and local circuit interneurons in a rat model of absence epilepsy. Neuropharmacology 2007;53:431–46.
12. Cereghino JJ, Biton V, Abou-Khalil B, Dreifuss F, et al. Levetiracetam for partial seizures: results of a double-blind, randomized clinical trial. Neurology 2000;55:236–42.
13. Duncan JS, Winston GP, Koepp MJ, Ourselin S. Brain imaging in the assessment for epilepsy surgery. Lancet Neurol 2016;15:420–33.
14. Engel J. The current place of epilepsy surgery. Curr Opin Neurol 2018;31: 192–7.
15. Engel J. The current place of epilepsy surgery. Curr Opin Neurol 2018;31: 192–7.
16. Engel J, McDermott MP, Wiebe S, et al. Early surgical therapy for drug-resistant temporal lobe epilepsy: a randomized trial. JAMA 2012;307:922–30.
17. Englot DJ, Rolston JD, Wright CW, Hassnain KH, et al. Rates and predictors of seizure freedom with vagus nerve stimulation for intractable epilepsy. Neurosurgery 2016;79:345–53.
18. Englund M, Hyllienmark L, Brismar T. Effect of valproate, lamotrigine and levetiracetam on excitability and firing properties of CA1 neurons in rat brain slices. Cell Molecular Neurobiol 2011;31:645–52.
19. Fang Y, Wang X. Ketamine for the treatment of refractory status epilepticus. Seizure 2015;30:14–20.
20. Fisher JL. The anti-convulsant stiripentol acts directly on the GABAA receptor as a positive allosteric modulator. Neuropharmacology 2009;56:190–7.
21. Fisher R, Salanova V, Witt T, et al. Electrical stimulation of the anterior nucleus of thalamus for treatment of refractory epilepsy. Epilepsia 2010;51:899–908.
22. Fregni F, Thome-Souza S, Nitsche MA, Freedman SD, et al. A controlled clinical trial of cathodal DC polarization in patients with refractory epilepsy. Epilepsia 2006;47:335–42.
23. French J, Edrich P, Cramer JA. A systematic review of the safety profile of levetiracetam: a new antiepileptic drug. Epilepsy Res 2001;47:77–90.
24. Ghodke-Puranik Y, Thorn CF, Lamba JK, et al. Valproic acid pathway: pharmacokinetics and pharmacodynamics. Pharmacogenet Genomics 2013;23:236–41.
25. Gillard M, Fuks B, Leclercq K, Matagne A. Binding characteristics of brivaracetam, a selective, high affinity SV2A ligand in rat, mouse and human brain: relationship to anti-convulsant properties. Eur J Pharmacol 2011;664:36–44.
26. Grant R, Shorvon SD. Efficacy and tolerability of 1000–4000 mg per day of levetiracetam as add-on therapy in patients with refractory epilepsy. Epilepsy Res 2000;42:89–95.
27. Greenfield LJ. Molecular mechanisms of antiseizure drug activity at GABAA receptors. Seizure 2013;22:589–600.
28. Hader WJ, Tellez-Zenteno J, Metcalfe A, et al. Complications of epilepsy surgery: a systematic review of focal surgical resections and invasive EEG monitoring. Epilepsia 2013;54:840–7.
29. Hainsworth AH, McNaughton, Nicolle C L, Pereverzev A, et al. Actions of sipatrigine, 202W92 and lamotrigine on R-type and T-type Ca2+ channel currents. Eur J Pharmacol 2003;467:77–80.
30. Hampel KG, Vatter H, Elger CE, Surges R. Cardiac-based vagus nerve stimulation reduced seizure duration in a patient with refractory epilepsy. Seizure 2015;26:81–5.
31. Handforth A, DeGiorgio CM, Schachter SC, et al. Vagus nerve stimulation therapy for partial-onset seizures: a randomized active-control trial. Neurology 1998;51:48–55.
32. Hebeisen S, Pires N, Loureiro AI, et al. Eslicarbazepine and the enhancement of slow inactivation of voltage-gated sodium channels: a comparison with carbamazepine, oxcarbazepine and lacosamide. Neuropharmacology 2015;89:122–35.
33. Höfler J, Trinka E. Intravenous ketamine in status epilepticus. Epilepsia 2018;59(Suppl 2):198–206.
34. Huguenard JR, Prince DA. Intrathalamic rhythmicity studied in vitro: nominal T-current modulation causes robust antioscillatory effects. J Neurosci 1994;14:5485–502.
35. Janszky J, Janszky I, Schulz R, et al. Temporal lobe epilepsy with hippocampal sclerosis: predictors for long-term surgical outcome. Brain 2005;128:395–404.
36. Jobst BC, Cascino GD. Resective epilepsy surgery for drug-resistant focal epilepsy: a review. JAMA 2015;313:285–93.
37. Jobst BC, Kapur R, Barkley GL, et al. Brain-responsive neurostimulation in patients with medically intractable seizures arising from eloquent and other neocortical areas. Epilepsia 2017;58:1005–14.
38. Kahlow H, Olivecrona M. Complications of vagal nerve stimulation for drug-resistant epilepsy: a single center longitudinal study of 143 patients. Seizure 2013;22:827–33.
39. Karvigh SA, Motamedi M, Arzani M, Roshan Javad Hasan Nia. HD-tDCS in refractory lateral frontal lobe epilepsy patients. Seizure 2017;47:74–80.
40. Kelly KM, Gross RA, Macdonald RL. Valproic acid selectively reduces the low-threshold (T) calcium current in rat nodose neurons. Neurosci Lett 1990;116:233–8.
41. Kerrigan JF, Litt B, Fisher RS, et al. Electrical stimulation of the anterior nucleus of the thalamus for the treatment of intractable epilepsy. Epilepsia 2004;45:346–54.
42. Kobayashi K, Endoh F, Ohmori I, Akiyama T. Action of antiepileptic drugs on neurons. Brain Dev 2020;42:2–5.
43. Kuzmiski JB, Barr W, Zamponi GW, MacVicar BA. Topiramate inhibits the initiation of plateau potentials in CA1 neurons by depressing R-type calcium channels. Epilepsia 2005;46:481–9.
44. Kwan P, Arzimanoglou A, Berg AT, et al. Definition of drug resistant epilepsy: consensus proposal by the ad hoc task force of the ILAE commission on therapeutic strategies. Epilepsia 2010;51:1069–77.
45. Kwan P, Brodie MJ. Early identification of refractory epilepsy. N Engl J Med 2000;342:314–9.
46. Lattanzi S, Cagnetti C, Foschi N, Provinciali L, et al. Brivaracetam add-on for refractory focal epilepsy: A systematic review and meta-analysis. Neurology 2016;86:1344–52.
47. Lawthom C, Peltola J, McMurray R, Dodd E, et al. Dibenzazepine agents in epilepsy: How does eslicarbazepine acetate differ? Neurol Ther 2018;7:195–206.
48. Lee C, Chen C, Liou H. Levetiracetam inhibits glutamate transmission through presynaptic P/Q-type calcium channels on the granule cells of the dentate gyrus. Br J Pharmacol 2009;158:1753–62.
49. Lee C, Fu W, Chen C, Su M, et al. Lamotrigine inhibits postsynaptic AMPA receptor and glutamate release in the dentate gyrus. Epilepsia. 2008;49:888–97.
50. Lefaucheur J, Antal A, Ayache SS, et al. Evidence-based guidelines on the therapeutic use of transcranial direct current stimulation (tDCS). Clin Neurophysiol 2017;128:56–92.
51. Leniger T, Wiemann M, Bingmann D, Widman G, et al. Carbonic anhydrase inhibitor sulthiame reduces intracellular pH and epileptiform activity of hippocampal CA3 neurons. Epilepsia 2002;43:469–74.
52. Leresche N, Parri HR, Erdemli G, et al. On the action of the anti-absence drug ethosuximide in the rat and cat thalamus. J Neurosci 1998;18:4842–53.
53. Löscher W. Basic pharmacology of valproate: a review after 35 years of clinical use for the treatment of epilepsy. CNS drugs 2002;16:669–94.
54. Löscher W, Rogawski MA. How theories evolved concerning the mechanism of action of barbiturates. Epilepsia 2012;53(Suppl 8):12–25.
55. Lukyanetz EA, Shkryl VM, Kostyuk PG. Selective blockade of N-type calcium channels by levetiracetam. Epilepsia 2002;43:9–18.
56. Meguins LC, Adry, Rodrigo Antônio Rocha da Cruz, Silva-Junior, Sebastião Carlos da, et al. Shorter epilepsy duration is associated with better seizure outcome in temporal lobe epilepsy surgery. Arq Neuropsiquiatr 2015;73:212–7.
57. Meierkord H, Grünig F, Gutschmidt U, et al. Sodium bromide: effects on different patterns of epileptiform activity, extracellular pH changes and GABAergic inhibition. Naunyn Schmiedebergs Arch Pharmacol 2000;361:25–32.
58. Morrell MJ. Responsive cortical stimulation for the treatment of medically intractable partial epilepsy. Neurology 2011;77:1295–304.
59. Mula M, Trimble MR, Yuen A, Liu, R S N, et al. Psychiatric adverse events during levetiracetam therapy. Neurology 2003;61:704–6.
60. Nardou R, Yamamoto S, Bhar A, Burnashev N, et al. Phenobarbital but not diazepam reduces AMPA/kainate receptor mediated currents and exerts opposite actions on initial seizures in the neonatal rat hippocampus. Front Cell Neurosci 2011;5:16.
61. Oehl B, Altenmüller D, Schulze-Bonhage A. Zur Notwendigkeit prächirurgischer Video-EEGRegistrierungen bei läsionellen Epilepsiepatienten. Nervenarzt 2009;80:464–7.
62. Orosz I, McCormick D, Zamponi N, et al. Vagus nerve stimulation for drug-resistant epilepsy: a European long-term study up to 24 months in 347 children. Epilepsia 2014;55:1576–84.
63. Patel R, Dickenson AH. Mechanisms of the gabapentinoids and α 2 δ-1 calcium channel subunit in neuropathic pain. Pharmacol Res Perspect 2016;4:e00205.
64. Pisani A, Bonsi P, Martella G, et al. Intracellular calcium increase in epileptiform activity: modulation by levetiracetam and lamotrigine. Epilepsia 2004;45:719–28.
65. Powell KL, Cain SM, Snutch TP, O‘Brien TJ. Low threshold T-type calcium channels as targets for novel epilepsy treatments. Br J Clin Pharmacol 2014;77:729–39.
66. Ramsay RE, Uthman BM, Augustinsson LE, et al. Vagus nerve stimulation for treatment of partial seizures: 2. Safety, side effects, and tolerability. First International Vagus Nerve Stimulation Study Group. Epilepsia 1994;35:627–36.
67. Rogawski MA, Löscher W, Rho JM. Mechanisms of action of antiseizure drugs and the ketogenic diet. Cold Spring Harb Perspect Med 2016;6.
68. Rogawski MA, Tofighy A, White HS, Matagne A, et al. Current understanding of the mechanism of action of the antiepileptic drug lacosamide. Epilepsy Res 2015;110:189–205.
69. Rosati A, Masi S de, Guerrini R. Ketamine for refractory status epilepticus: A systematic review. CNS drugs 2018;32:997–1009.
70. Rüber T, David B, Elger CE. MRI in epilepsy: clinical standard and evolution. Curr Opin Neurol 2018;31:223–31.
71. Rush AJ, Marangell LB, Sackeim HA, et al. Vagus nerve stimulation for treatment-resistant depression: a randomized, controlled acute phase trial. Biol Psychiatry 2005;58:347–54.
72. Salanova V, Witt T, Worth R, et al. Long-term efficacy and safety of thalamic stimulation for drug-resistant partial epilepsy. Neurology 2015;84:1017–125.
73. Schulze-Bonhage A: Epilepsiechirurgie – Welche Patienten profitieren am meisten? Nervenheilkunde 2007;26:1006–12.
74. Schulze-Bonhage A, Zentner J. The preoperative evaluation and surgical treatment of epilepsy. DtschArztebl 2014;111:313–9.
75. Sidhu MK, Duncan JS, Sander JW. Neuroimaging in epilepsy. Curr Opin Neurol 2018;31:371–8.
76. Soares-da-Silva P, Pires N, Bonifácio MJ, Loureiro AI, et al. Eslicarbazepine acetate for the treatment of focal epilepsy: an update on its proposed mechanisms of action. Pharmacol Res Perspect 2015;3:e00124.
77. Stefani A, Spadoni F, Siniscalchi A, Bernardi G. Lamotrigine inhibits Ca2+ currents in cortical neurons: functional implications. Eur J Pharmacol 1996;307:113–6.
78. Tekturk P, Erdogan ET, Kurt A, et al. Transcranial direct current stimulation improves seizure control in patients with Rasmussen encephalitis. Epileptic Disord 2016;18:58–66.
79. Téllez-Zenteno JF, Hernández Ronquillo L, Moien-Afshari F, Wiebe S. Surgical outcomes in lesional and non-lesional epilepsy: a systematic review and meta-analysis. Epilepsy Res 2010;89:310–8.
80. Tian X, Yuan M, Zhou Q, Wang X. The efficacy and safety of brivaracetam at different doses for partial-onset epilepsy: a meta-analysis of placebo-controlled studies. Expert Opin Pharmacother 2015;16:1755–67.
81. Tisi J de, Bell GS, Peacock JL, et al. The long-term outcome of adult epilepsy surgery, patterns of seizure remission, and relapse: a cohort study. Lancet 2011;378:1388–95.
82. Tröster AI, Meador KJ, Irwin CP, Fisher RS. Memory and mood outcomes after anterior thalamic stimulation for refractory partial epilepsy. Seizure 2017;45:133–41.
83. Twombly DA, Yoshii M, Narahashi T. Mechanisms of calcium channel block by phenytoin. J Pharmacol Exp Ther 1988;246:189–95.
84. Twyman RE, Rogers CJ, Macdonald RL. Differential regulation of gamma-aminobutyric acid receptor channels by diazepam and phenobarbital. Ann Neurol 1989;25:213–20.
85. Varga ET, Terney D, Atkins MD, et al. Transcranial direct current stimulation in refractory continuous spikes and waves during slow sleep: a controlled study. Epilepsy Res 2011;97:142–5.
86. Walker BR, Easton A, Gale K. Regulation of limbic motor seizures by GABA and glutamate transmission in nucleus tractus solitarius. Epilepsia 1999;40:1051–7.
87. Yang D, Du Q, Huang Z, et al. Transcranial direct current stimulation for patients with pharmacoresistant epileptic spasms: A pilot study. Front Neurol 2019;10:50.
88. Yook S, Park S, Seo J, Kim S, et al. Suppression of seizure by cathodal transcranial direct current stimulation in an epileptic patient – a case report. Ann Rehabil Med 2011;35:579–82.
89. Zack MM, Kobau R. National and state estimates of the numbers of adults and children with active epilepsy – United States, 2015. MMWR Morb Mortal Wkly Rep 2017;66:821–5.
90. Zhu L, Chen D, Chen T, Xu D, et al. The adverse event profile of brivaracetam: A meta-analysis of randomized controlled trials. Seizure 2017;45:7–16.
Dr. med. Martin Hirsch, Universitätsklinikum Freiburg, Klinik für Neurochirurgie, Breisacher Str. 64, 79106 Freiburg, E-Mail: martin.hirsch@uniklinik-freiburg.de
Therapeutic pillars in difficult to treat epilepsy
The prevalence of epilepsy ranges from 0.8 to 1.2 %. Thus, epilepsy can be numbered among the most frequent neurological conditions. In 30 to 40 % of patients seizures persist under treatment with antiepileptic drugs. The problem of pharmacoresistance could not be overcome with the development of modern antiepileptic drugs. After not responding to the first two drugs the probability to reach seizure freedom is 5 to 10 %. A rational pharmacological treatment is the first therapeutic pillar. It necessitates the knowledge of pharmacokinetic and -dynamic specifics of the anticonvulsive drugs. After pharmacoresistance has been established systematically (the appropriate use of at least two well tolerated and adequate antiepileptic drugs in monotherapy or in combination), epilepsy surgery should be considered as a second therapeutic pillar. Surgery is potentially curative for a subgroup of patients. A multimodal diagnostic approach is necessary to identify the epileptogenic zone. With 20.1 years the average latency from the time of diagnosis to epilepsy surgery in adult pharmacoresistant patients is still strikingly long, considering the fact that many patients are potentially good candidates for epilepsy surgery, and that neurostimulation – the third therapeutic pillar – can be offered to patients not eligible for surgery. The assumed mode of action of neuromodulatory stimulation methods as vagus nerve stimulation and deep brain stimulation is an effect on the brains general seizure threshold or on the propagation of seizures. A method for a direct intracranial stimulation of the epileptic focus, the responsive neurostimulation (RNS), is approved only in the USA. Here we report in the context of therapeutic strategies in epilepsy a new method for epicranial (subgaleal), targeted stimulation of the epileptic focus (EASEE®) which is currently under evaluation in clinical trials. Even though neurostimulation cannot compete with drug therapy and epilepsy surgery concerning the rate of seizure free patients, it can have a positive impact on the course of the disease in otherwise difficult to treat patients. Tolerability, reversibility and the degree of invasiveness play a crucial role for the risk-benefit analysis defining indications for neurostimulation.
Key words: Epilepsy, pharmacoresistance, epilepsy surgery, epicranial neurostimulation
Psychopharmakotherapie 2020; 27(04):181-187
