Walter de Millas, Markus Stelzig, Berlin, Wolfgang Janetzky, Hamburg, und Rita Wietfeld, Witten
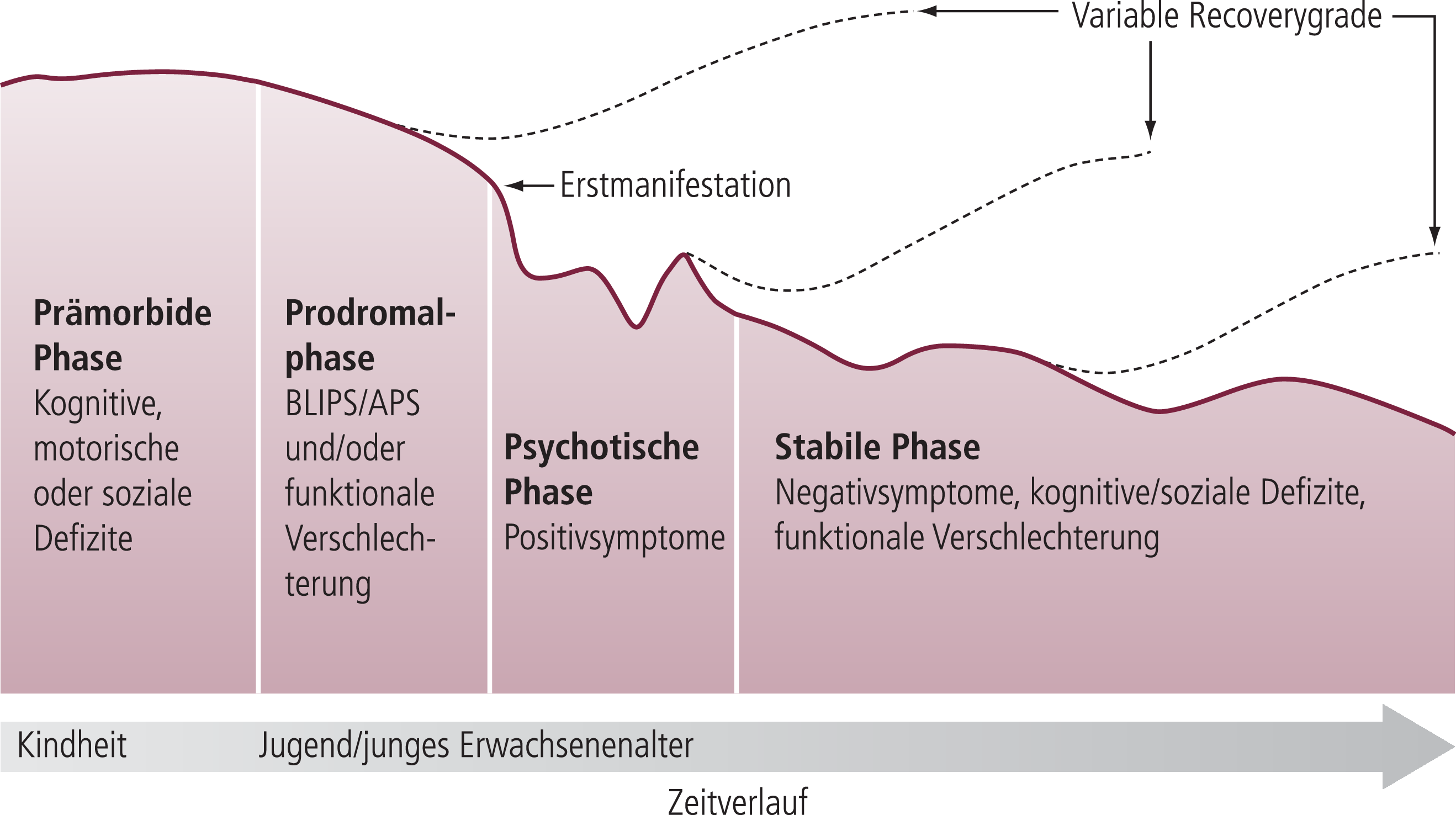
Abb. 1. Verlauf der Schizophrenie (mod. nach [47]). APS: Attentuierte psychotische Symptome; BLIPS: kurze intermittierende psychotische Symptome (Brief limited intermittent psychotic symptoms)
Der niedergelassene Psychiater hat eine Schlüsselfunktion in der Behandlung der Schizophrenie inne. Er begleitet seine Patienten idealerweise durch die meist lebenslange Erkrankung und deren unterschiedliche Erkrankungsphasen (Abb. 1). Dabei sind seine Herausforderungen vielfältig: So gilt es, beginnende Frühsymptome zu erkennen, eine geeignete Frühintervention einzuleiten, Akutsituationen zu meistern und Langzeitziele zu erreichen. Schizophrenie manifestiert sich in der Regel während der späten Adoleszenz oder dem frühen Erwachsenenalter [14]. Der Erstmanifestation einer Schizophrenie geht meist eine mehrjährige Prodromalphase voraus, in der vor allem unspezifische Symptome auftreten. Dazu zählen beispielsweise Unruhe oder Depressionen aber auch Negativsymptome sowie eine kognitive Symptomatik [17]. Das Erkennen von Frühwarnzeichen bzw. meist unspezifischen Symptomen kann dazu beitragen, Akutsituationen und damit auch möglicherweise verbundene Zwangsmaßnahmen zu vermeiden [27]. Häufig ist der niedergelassene Psychiater derjenige, der mit dieser noch unspezifischen Symptomatik konfrontiert ist und gegebenenfalls notwendige Schritte in Richtung einer Frühintervention einleitet. Nicht immer gelingt es, Akutphasen (akute Psychosen) zu vermeiden. Dann ist eine enge Zusammenarbeit zwischen Praxis und Klinik notwendig. Während es dabei zunächst um eine schnelle Entaktualisierung geht, rücken in der Erhaltungstherapie andere Ziele in den Vordergrund: Hier gilt es nicht nur, Rückfälle zu vermeiden, sondern auch patientenzentrierte Ziele wie die Verbesserung der Lebensqualität und Funktionalität in den Vordergrund zu rücken [11]. Auch Herausforderungen wie die soziale und berufliche Reintegration sollten durch den Psychiater begleitet werden. „Zur Unterstützung einer sektorenübergreifenden Versorgung der Versicherten beim Übergang in die Versorgung nach Krankenhausbehandlung“ wurde das Entlassmanagement gesetzlich neu geregelt [44]. § 39 Abs. 1a SGB V (Sozialgesetzbuch) zum Entlassmanagement und der entsprechende Rahmenvertrag des GKV-Spitzenverbandes, der Kassenärztlichen Bundesvereinigung (KBV) und der Deutschen Krankenhausgesellschaft (DKG) betonen so noch einmal die Wichtigkeit einer Verschränkung der Versorgung und stellen verbindliche Rahmenbedingungen zur Verfügung [7, 44].
Mit dieser Arbeit möchten wir einige Aspekte zur besonderen Rolle der ambulanten phasenspezifischen Versorgung von Patienten mit Schizophrenie in der niedergelassenen Praxis beleuchten.
Früherkennung und Warnzeichen
Der erste Anlaufpunkt eines Patienten mit beginnenden, unspezifischen Symptomen ist oft der niedergelassene Psychiater. Wenn es ihm gelingt, den Patienten schon zu Beginn der Erkrankung in der Prodromalphase zu identifizieren, können im besten Fall eine mögliche Erstmanifestation der Schizophrenie und deren Folgen verhindert werden [27]. Eine frühe Intervention bietet zudem die Chance, die Dauer der unbehandelten Psychose (DUP; duration of untreated psychosis) zu verkürzen [27]. Eine längere DUP ist mit einer verzögerten Remission, einer geringeren Wahrscheinlichkeit der Erholung, einem höheren Rückfallrisiko und einem insgesamt schlechteren Outcome assoziiert [43].
Die meist frühe Ersterkrankung der Schizophrenie im jungen Erwachsenenalter in Verbindung mit einem häufig chronischen Verlauf ist für die Betroffenen und Angehörigen mit beträchtlichen Belastungen assoziiert. Zudem sind die sozialen Einschränkungen und die gesundheitsökonomischen Kosten immens [27, 39].
Früherkennung in der Prodromalphase
Zur Identifizierung von Patienten in der Prodromalphase, sogenannten Hochrisikopatienten, stehen dem niedergelassenen Psychiater verschiedene Kriterien zur Verfügung [21]. Aus dem Konzept der Basissymptome von Huber entwickelten sich die „prädiktiven Basissymptome“, die idealtypisch auf ein psychosefernes Prodrom hinweisen. Auf psychosenähere Prodromi weisen die von Yung et al. entwickelten Ultra-High-Risk-(UHR-)Kriterien hin. Diese umfassen attentuierte psychotische Symptome (APS), kurze intermittierende psychotische Symptome (Brief limited intermittent psychotic symptoms; BLIPS) und als drittes eine Kombination aus einem deutlichen Funktionsabfall im Global Assessment of Functioning (GAF) bei Menschen mit erstgradigen Verwandten mit einer schizophrenen Erkrankung (Tab. 1, Abb. 2) [20, 53]. Für die gesamte Prodromalphase, die durch das Auftreten von Risikosymptomen gekennzeichnet ist, geht man von einem Zeitraum von durchschnittlich fünf Jahren bis zum Übergang in die Psychose aus, wobei man für die UHR-Kriterien zwölf Monate zum Übergang in die Psychose annimmt [21].
Tab. 1. Beispiele der Kriterien zur Prädiktion von Hochrisikopatienten (mod. nach [21])
|
Basissymptome |
UHR-(Ultra-High-Risk-)Kriterien |
||
|
APS |
BLIPS |
Genetik und Funktionsabfall |
|
|
|
|
|
APS: attenuierte psychotische Symptome; BLIPS: kurze intermittierende psychotische Symptome (brief limited intermittent psychotic symptoms)
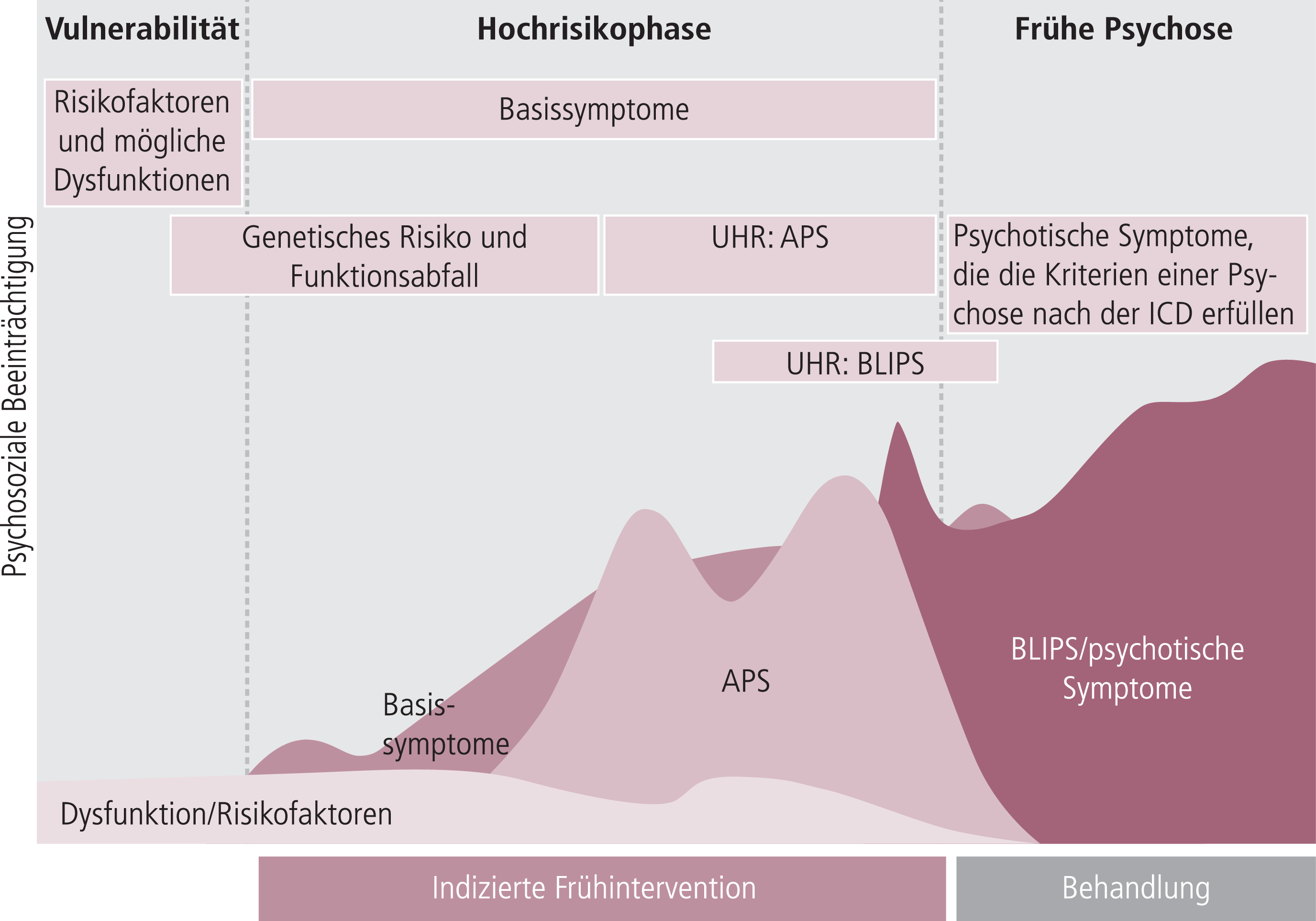
Abb. 2. Hochrisikoidentifizierung (mod. nach [42]); UHR: Ultra-High-Risk-Kriterien; APS: attentuierte psychotische Symptome; BLIPS: kurze intermittierende psychotische Symptome (Brief limited intermittent psychotic symptoms)
Diese Symptome sind zwar durchaus unspezifisch, aber auch Laien können durch Aufklärung für erste Symptome, wie vage inhaltliche und formale Denkstörungen, Koordinationsstörungen, Reizbarkeit, Antriebslosigkeit oder soziales Desinteresse, sensibilisiert werden [29].
Es haben sich mehrere Instrumente zur Erfassung der beschriebenen Kriterien als Standard etabliert. Die Basissymptome werden mit der SPI-A (Schizophrenia proneness instrument) erfasst, die UHR-Kriterien mit dem SIPS/SOPS (Structured interview and scale for prodromal symptoms). Diese aufwendigen Skalen haben ihre Berechtigung vor allem im Rahmen der Forschung. Weiterhin wurde als eine Kombination aus dem Konzept der Basissymptome und der UHR-Kriterien der ERIraos (Early recognition inventory) entwickelt [21, 27]. Für das ambulante Screening kann die ERIraos-Checkliste einfacher genutzt werden, die nur 15 Punkte plus verkürzte Familienanamnese umfasst [28].
Mögliche Interventionen und Aufklärung
Für die Behandlung von Hochrisikopatienten stehen je nach persönlicher Patientensituation nichtmedikamentöse Maßnahmen wie Psychotherapie und psychosoziale Behandlung, kognitive Verhaltenstherapie, Familienintervention, Reintegration in die Arbeits-/Schulwelt und Psychoedukation im Vordergrund [16, 19]. Ein Patient mit deutlichen Anzeichen in der psychosenahen Prodromalphase sollte psychotherapeutisch und medikamentös behandelt werden. Ein früher Therapiebeginn verbessert den Verlauf der Erkrankung und vermindert das Risiko für Rezidive [1]. Studien haben zudem gezeigt, dass eine frühe Intervention die Rückfall- und Hospitalisierungsraten, die Symptomschwere sowie die Patienteneinstellung positiv beeinflusst [3, 37].
Wenn vor Ort vorhanden, sollte man über die Zusammenarbeit mit einem Früherkennungszentrum nachdenken. Vorteilhaft ist einerseits die standardisierte Diagnostik bei unklaren Fällen, andererseits der einfachere Zugang insbesondere zu spezialisierten psychotherapeutischen Angeboten. Auch die aktuellen Leitlinien empfehlen einen schnellen und unkomplizierten Zugang zu Früherkennungsprogrammen [35]. Die ärztliche Betreuung kann dabei – je nach Organisationsform des Früherkennungszentrums – in der Hand der Praxis bleiben oder aber sich nach einem Therapiezeitraum vor Ort wieder in die Praxis verlagern. Letztlich muss der oberste Grundsatz sein, zu verhindern, dass „der Patient aus dem System fällt“. Es muss, der Krankheit angemessen, die langfristige Begleitung gewährleistet werden.
Ausführliche öffentliche Aufklärungskampagnen, die beispielsweise Jugendliche an Schulen für eigene Warnzeichen und Auffälligkeiten sowie mögliche Gefahren wie Cannabismissbrauch sensibilisieren, können helfen. Die Jugendlichen lernen, eine psychische Erkrankung nicht als Stigma wahrzunehmen. Sie werden auf erste Symptome aufmerksam gemacht und missinterpretieren diese nicht als „pubertätstypisch“ [29]. Sie lernen mögliche Ansprechpartner kennen, sodass sie sich bei Bedarf an psychiatrische Praxen oder die nächstgelegene Klinik/Früherkennungszentrum wenden können.
Kommunikation
Nicht zu vernachlässigen ist die Bedeutung der Kommunikation mit dem Patienten. Schon der Erstkontakt ist entscheidend und beeinflusst den weiteren Behandlungsverlauf [8]. Die meist jungen Patienten stellen uns behandelnde Ärzte vor zusätzliche Herausforderungen, sie verspüren einen ausgeprägten Wunsch nach Selbstständigkeit und Sicherheit, sind aber durch die Situation oft verunsichert [8]. Durch einen eindeutigen Kommunikationsstil, für den Patienten schlüssige Behandlungsschritte und ein transparentes Vorgehen kann man einigen Besonderheiten begegnen [27].
Akutpatienten in der niedergelassenen Praxis
Eine Frühintervention verhindert nicht immer die Erstmanifestation der Psychose. Wird die Psychose akut, müssen umgehend pharmakologische und psychotherapeutische Maßnahmen ergriffen werden, um den Verlauf zu entaktualisieren [35]. Hier ist schnelles Handeln extrem wichtig, hängt doch das Outcome der Ersterkrankung entscheidend von der Dauer der unbehandelten Psychose ab [9, 41].
Diagnose einer akuten Psychose
Ein akuter psychotischer Patient ist häufig agitiert, er ist ruhelos, hat ein übermäßiges Bewegungsbedürfnis und eine gesteigerte innere Erregbarkeit [27]. Nach der ICD-10 (International classification of diseases) lassen sich je nach Symptomausprägung und Dauer die akuten, vorübergehenden Störungen in verschiedene Subgruppen einteilen (Tab. 2) [27]. In der Regel liegen nicht mehr als zwei Wochen zwischen den ersten Symptomen und der vollen Ausprägung [27]. Die Dauer der akuten polymorphen/schizophreniformen psychotischen Störung darf vier Wochen nicht überschreiten, damit sie klar von der Schizophrenie abgrenzbar ist [27]. Nach ICD-10 ist eine Schizophrenie gegeben, wenn eine Mindestanzahl bzw. -ausprägung psychotischer Symptome über die Dauer von mindestens einem Monat gegeben ist [27].
Tab. 2. Diagnose akuter Psychosen nach ICD-10 (International classification of diseases) [6, 13]
|
Klassifizierung nach ICD-10 |
Code |
Dauer |
|
Akute polymorphe psychotische Störung ohne Symptome |
F23.0 |
Bis zu 12 Wochen |
|
Akute polymorphe/schizophreniforme psychotische Störung |
F23.1 und F23.2 |
< 1 Monat |
|
Schizophrenie |
F20.- |
> 1 Monat |
Unterbringungsverfahren bei akuten Psychosen
Zeigt der ambulante Patient akute Symptome, wird das weitere Vorgehen, wenn möglich, gemeinsam mit ihm entschieden. Je nach Symptomausprägung kann die Fortführung der ambulanten Behandlung oder eine stationäre Aufnahme überlegt werden. Eine ambulante Behandlung ist für den Patienten meist angenehmer und sollte erste Wahl sein [35]. Ist eine stationäre Einweisung unvermeidbar, stellt sich die Frage nach einer Aufnahme auf eine offene oder geschlossene Station und ob der Patient mit den Maßnahmen einverstanden ist. Zwangsmaßnahmen sollten möglichst vermieden werden.
Bei Ersterkrankten, die im Laufe ihrer Erkrankung eigen- oder fremdgefährdend sind, lassen sich Zwangsmaßnahmen nicht immer vermeiden. Der Arzt handelt hierbei im Rahmen seiner Fürsorgepflicht und Verantwortung gegenüber dem Patienten und der Gesellschaft. Der rechtliche Rahmen für Zwangsmaßnahmen wird durch das 2013 verabschiedete „Gesetz zur Regelung der betreuungsrechtlichen Einwilligung in eine ärztliche Zwangsmaßnahme“ – § 1906 des Bürgerlichen Gesetzbuches (BGB) – geregelt. Entgegen der Gesetzeskonzeption kann eine sofortige medikamentöse Notfallbehandlung aber unumgänglich sein. Die rechtliche Grundlage zur Durchführung von Zwangsmaßnahmen bietet dann das Psychisch-Kranken-Gesetz (PsychKG). Im Ausnahmefall bleibt nur die sofortige Einleitung einer Medikation unter Notstandsgesichtspunkten – Rechtfertigender Notstand § 34 StGB (Strafgesetzbuch) [38].
Die Unterbringungsverfahren sind nur stationär anwendbar und regional unterschiedlich, da sie in den einzelnen Psychisch-Kranken-Gesetzen der Bundesländer verankert sind [5].
Pharmakotherapie der akuten Psychose
Die Therapieziele der Akutphase sind primär die Behandlung der Symptome, eine Entaktualisierung, aber auch der Beziehungsaufbau zum Patienten [10]. Dazu zählen die Beruhigung des Patienten sowie die rasche pharmakologische Symptomkontrolle [10]. Dabei sollte besonders Wert auf den Erhalt bzw. auf die Wiederherstellung der Absprachefähigkeit des Patienten gelegt werden.
Die Therapie sollte nicht nur wirksam auf produktiv-psychotische Symptome sein, sondern auch gut verträglich. Dafür steht eine ganze Reihe verschiedener Wirkstoffe zur Verfügung [32]. Die Zeit bis zum Wirkungseintritt ist in der Akuttherapie entscheidend. Hier bieten sich neben den oralen auch intramuskuläre, intravenöse und inhalierbare Antipsychotika an, die durch schnelles Anfluten eine rasche Symptomkontrolle gewährleisten und zusätzlich den First-Pass-Effekt umgehen (Abb. 3) [48]. Darüber hinaus stellt sich in der Akutbehandlung die Frage, ob eine zusätzliche Dämpfung bei erregten Patienten erforderlich ist. Herausforderung dabei ist, den Patienten zwar zu beruhigen, jedoch nicht übermäßig zu sedieren, um die notwendige Absprachefähigkeit zu erhalten.
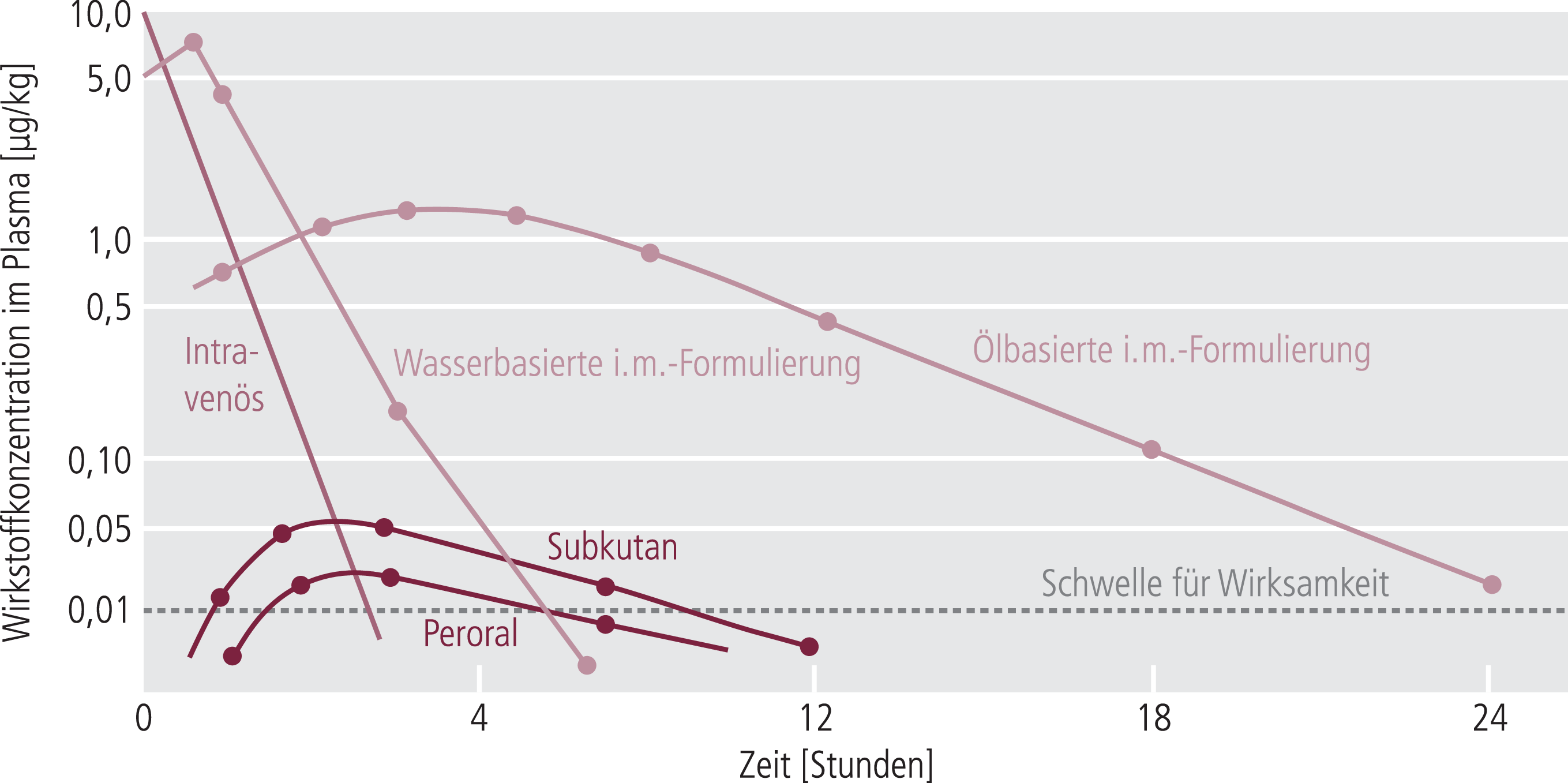
Abb. 3. Verschiedene Darreichungsformen und Verlauf der zugehörigen Plasmakonzentrationen (mod. nach [30])
Die Möglichkeit zur Fortführung der Therapie zur Rezidivprophylaxe sollte bereits in der Akutphase und bei der Wahl eines Wirkstoffs bedacht werden. Dabei sollte eine Therapie ohne kognitive Beeinträchtigung und gegebenenfalls die Wirksamkeit gegen ein Residualsyndrom angestrebt werden.
Zusätzlich kann es auch sinnvoll sein, einen Wirkstoff zu wählen, der in verschiedenen Darreichungsformen verfügbar ist. So stehen die atypischen Antipsychotika Aripiprazol, Paliperidon oder Risperidon auch als Depotformulierung zur Verfügung.
Von der Akuttherapie zur Erhaltungsphase
Nach der Stabilisierung des Patienten und Entlassung aus der Klinik kommt dem niedergelassenen Psychiater eine zentrale Rolle zu. Er entscheidet zusammen mit dem Patienten, unter Berücksichtigung der individuellen Ziele des Patienten, die weiteren therapeutischen Schritte. Den Herausforderungen der Erhaltungstherapie und der gesellschaftlichen Reintegration begegnen wir mit einem multifaktoriellen Therapiekonzept aus einer kontinuierlichen medikamentösen Behandlung, psycho- und soziotherapeutischen Interventionen sowie kognitivem Training.
Wir werden uns im Folgenden auf den pharmakologischen Aspekt konzentrieren.
Therapie im Wandel
Die Therapieziele in der akuten Psychose und die persönlichen langfristigen Ziele der Patienten können durchaus voneinander abweichen. So steht akut die Symptomreduktion im Vordergrund und langfristig gilt es, Rückfälle und Rehospitalisierungen zu vermeiden [10, 11]. Zudem sind heute patientenzentrierte Ziele wie die Verbesserung der Lebensqualität und des Funktionsniveaus in den Vordergrund gerückt [11, 40].
Zur Erfassung der Lebensqualität stehen in der Praxis Fragebögen wie die Heinrich-Carpenter Quality of Life Scale (QLS), der Quality of Life Enjoyment and Satisfaction Questionnaire 18 (Q-LES-Q-18) und der Fragebogen zum subjektiven Wohlbefinden unter Neuroleptika (SWN) zur Verfügung, die die Lebensqualität für den klinischen Alltag operationalisieren [18]. Wie Erfahrungen aus dem Praxisalltag zeigen, bieten Fragebögen darüber hinaus die Möglichkeit, die Therapieziele regelmäßig abzufragen und so mit den Patienten im Gespräch zu bleiben. Einige Fachärzte beschäftigen inzwischen Entlassungsassistentinnen, die ihnen bei der Routinearbeit helfen und auch das Management solcher Befragungen übernehmen.
In manchen Fällen, beispielsweise bei Unverträglichkeiten oder Unzufriedenheit des Patienten, kann auch eine Umstellung der in der Akutphase initiierten Therapie notwendig werden. Denn während Wirkstoffe zwar akut gut wirksam sind, können Nebenwirkungen wie beispielsweise Prolaktin-Erhöhungen oder Gewichtszunahme die Lebensqualität langfristig einschränken. Hier lohnt sich ein Blick auf die Rezeptorprofile der Wirkstoffe (Abb. 4) [26, 33, 45]. Alle Antipsychotika entfalten ihre antipsychotische Wirkung durch eine Blockade der zentralen Dopamin-Rezeptoren vom Typ D2 und D3 [31]. Die aktuell in Deutschland zugelassenen Atypika, wie Amisulprid, Aripiprazol, Clozapin, Olanzapin, Paliperidon, Quetiapin, Risperidon, Sertindol und Ziprasidon, verursachen weniger extrapyramidale Störungen (EPS) als die typischen Antipsychotika, am ehesten durch eine geringere Bindung im Striatum als in mesolimbischen Gebieten [31]. Inzwischen gibt es auch Antipsychotika wie Aripiprazol, die sich durch eine besondere 5-HT2A-Bindung und eine partielle agonistische D2-Bindung auszeichnen [31, 51].
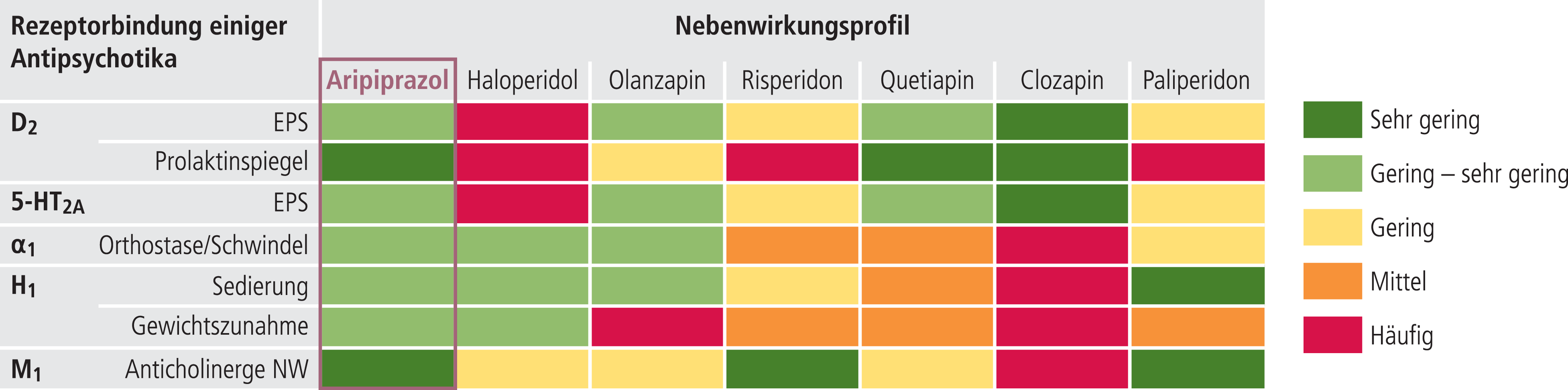
Abb. 4. Nebenwirkungsprofil und Rezeptorbindung einiger Antipsychotika (mod. nach [26, 33, 45]); EPS: extrapyramidales Syndrom; NW: Nebenwirkungen
Depot-Antipsychotika in der Langzeittherapie
In der Praxis erreicht nur jeder siebte Patient eine symptomatische und funktionelle Remission [52]. Der Einfluss der Frühintervention auf den Langzeitverlauf wurde bisher nur in wenigen Studien untersucht [36]. Diese deuten aber auf einen positiven Effekt der Frühintervention auf die psychotischen und Negativsymptome sowie auf Substanzmissbrauch und Patientenzufriedenheit hin [36]. Die bisher größte Studie zu dieser Thematik ist der randomisierte, kontrollierte OPUS-Trial, der zeigen konnte, dass verglichen mit der Routineversorgung eine Frühintervention das Outcome innerhalb der ersten zwei Jahre nach der Erkrankung deutlich verbessert [2]. Im weiteren Verlauf der Studie konnten allerdings keine Unterschiede auf den psychischen Effekt (functional GAF) mehr festgestellt werden. Es zeigten sich aber weiterhin deutliche Unterschiede in den sekundären Endpunkten: Die Patienten, die eine Frühintervention erhalten hatten, lebten selbstständiger (life in supported housing; Odds-Ratio [OR] 2,3; 95%-Konfidenzintervall [KI] 1,1–4,8; p = 0,02) und erlebten weniger Hospitalisierungstage (hospitalized days 149 vs. 193 Tage; 95%-KI 0,15–88,12; p = 0,05) [2]. In Deutschland ist die Frühintervention bisher kein Teil derRoutineversorgung und die Zahlen der Langzeiterkrankung sind alarmierend: Bei 70 bis 80 % der Patienten verläuft eine Schizophrenie chronisch rezidivierend [22]. Eine lückenlose Therapie kann dazu beitragen, Rückfälle zu vermeiden sowie die Anzahl und Dauer der Hospitalisierungen zu reduzieren [25, 49, 54].
Moderne Depot-Antipsychotika (Tab. 3) [52] tragen zu einer kontinuierlichen Therapie sowie einer verbesserten Adhärenz bei [52, 54]. Zudem reduziert sich das Rückfallrisiko im Vergleich zu oraler Medikation [24]. Die tägliche Medikamenteneinnahme entfällt, wodurch auch familiäre Spannungen vermieden werden können [23]. Viele Patienten empfinden eine Depottherapie daher als Entlastung im Alltag, da sie auch mit einem Zugewinn der Lebensqualität einhergeht [4].
Tab. 3. Verfügbare Depot-Antipsychotika (mod. nach [52])
|
Substanz |
Flupentixoldecanoat |
Haloperidoldecanoat |
Zuclopenthixoldecanoat |
Aripiprazol |
Olanzapinpamoat |
Paliperidonpalmitat |
Risperidon LAI |
|
Injektionsstelle |
i. m. gluteal; > 200 mg an 2 verschiedene Stellen |
i. m. gluteal |
i. m. gluteal |
i. m. deltoidal und i. m. gluteal |
i. m. gluteal |
i. m. deltoidal und i. m. gluteal |
i. m. deltoidal und i. m. gluteal |
|
Observierung nach der Injektion |
Nein |
Nein |
Nein |
Nein |
Ja (3 Stunden) |
Nein |
Nein |
|
Empfohlenes Intervall |
2–4 Wochen |
4 Wochen |
2–4 Wochen |
4 Wochen |
2–4 Wochen |
4 Wochen und 3 Monate |
2 Wochen |
|
Dosierung |
2 Dosierungsstärken: |
50–150 mg; Dosierung bis max. 300 mg möglich |
100–400 mg |
300 mg/ 400 mg |
210 mg/ 300 mg/ 405 mg |
25 mg/50 mg/ 3-Monats-Injektion: |
25 mg/ |
Bereits Ersterkrankte profitieren von einer Depottherapie, wie beispielsweise ein Vergleich von oralem Risperidon (2 mg/Tag) und lang wirksamem Risperidon (25 mg alle zwei Wochen i. m.) zeigt [46]. Im Studienverlauf setzen nur 2,5 % (1/40) der mit dem Depotpräparat behandelten Patienten gegenüber 17 % (7/42) der oral therapierten das Antipsychotikum aufgrund unzureichenden Ansprechens ab (p = 0,01). Trotz intensiver Bemühungen, die Patienten zu regelmäßiger Tabletteneinnahme anzuhalten, zeigten die mit dem Depotpräparat behandelten eine signifikant höhere Adhärenz (p < 0,001). Mit 5 % vs. 33 % kam es bei ihnen in der Folge signifikant seltener zu einer psychotischen Exazerbation oder einem Rückfall (relative Risikoreduktion 87 %; p < 0,001). Das Depotpräparat zeigte zudem eine überlegene Wirksamkeit bei der Kontrolle von Wahnvorstellungen und Halluzinationen (p = 0,01) [46]. Depot-Antipsychotika sollten daher bereits frühzeitig angeboten werden. Nach Daten einer Metaanalyse von zehn Studien mit insgesamt 1700 Patienten reduzieren Depotformulierungen auch das Rezidivrisiko gegenüber oralen Antipsychotika relativ um 30 % und absolut um 10 % (p = 0,0009) [24].
Auch die Lebensqualität kann mit Depotformulierungen verbessert werden [34]. Dabei spielt die Wahl des Wirkstoffs eine entscheidende Rolle. Eine Vergleichsstudie von Aripiprazol-Depot mit Paliperidonpalmitat zeigte eine signifikante Verbesserung der Lebensqualität und Funktionalität unter Aripiprazol-Depot (QLS-Skala 7,47) gegenüber Paliperidonpalmitat (2,80) [34]. Ein weiterer interessanter Aspekt dieser Studie ist, dass gerade jüngere Patienten unter 35 Jahren besonders von der Depottherapie profitieren [34].
Diskussion
Wir stehen heute vor der Herausforderung, Schizophrenie-Patienten nicht nur symptomatisch zu behandeln, sondern auch ihre Lebensqualität zu verbessern und sie im alltäglichen Leben zu unterstützen. Dieses ist nur mit einem vorausschauenden Therapiekonzept, das möglichst früh in der Entwicklung der Erkrankung ansetzt, zu realisieren. Der niedergelassene Arzt hat bei diesem Therapiekonzept eine zentrale Stellung inne: Durch eine frühzeitige Identifizierung von Frühwarnzeichen und Einleitung der Frühintervention kann er Weichen stellen. Er hat eine Lotsenfunktion zwischen den Versorgungsschnittstellen und begleitet den Patienten meist lebenslang.
Um die Aufgabe zu bewältigen, müssen wir das Angebot der Frühintervention ausbauen, die sektorübergreifende Kommunikation verbessern und durchdachte Langzeitkonzepte auf den Weg bringen. Wenn wir mit den Frühwarnzeichen der Psychosen mehr vertraut sind, können wir die ersten Anzeichen besser erkennen und verlieren dadurch weniger Zeit. Ist die Kommunikation zwischen ambulanter und stationärer Behandlung gut, profitiert unser Patient. Das medikamentöse Angebot, das zur Langzeittherapie zur Verfügung steht, sollte auch ambulant ausgenutzt werden [40]. So haben beispielsweise viele Patienten entgegen der ärztlichen Annahme keine Vorurteile gegen Depots [12, 13, 50].
Unser Ziel sollte es sein, unsere Patienten mit einer frühen, ausgewogenen und individuell zugeschnittenen Therapie auf ihrem lebenslangen Weg mit der Schizophrenie zu begleiten. Dazu sollten wir die Frühintervention und eine gesellschaftliche Aufklärung voranbringen sowie bereits in der Akutphase an die langjährige Begleitung der Patienten denken.
Interessenkonflikterklärung
WdM: Honorare für Beratertätigkeit für Lundbeck/Otsuka; Vortragshonorare von Johnson & Johnson und Lundbeck/Otsuka; klinische Prüfungen für Johnson & Johnson und Roche; Veranstaltungs-Sponsoring von Medtronic
MS: keine Interessenkonflikte
WJ ist Mitarbeiter bei Lundbeck
RW: Honorare für Beratertätigkeit und Vortragshonorare von Otsuka und Lundbeck
Literatur
1. Agid O, Schulze L, Arenovich T, Sajeev G, et al. Antipsychotic response in first-episode schizophrenia: efficacy of high doses and switching. Eur Neuropsychopharm 2013;23:1017–23.
2. Bertelsen M, Jeppesen P, Petersen L, Thorup A, et al. Five-year follow-up of a randomized multicenter trial of intensive early intervention vs standard treatment for patients with a first episode of psychotic illness: the OPUS trial. Arch Gen Psychiatry 2008;65:762–71.
3. Bird V, Premkumar P, Kendall T, Whittington C, et al. Early intervention services, cognitive-behavioural therapy and family intervention in early psychosis: systematic review. Br J Psychiatry 2010;197:350–6.
4. Bodatsch M, Kuhn J. Differenzialindikation medikamentöser Erhaltungstherapie in der Schizophrenie-Behandlung. Psychopharmakotherapie 2016;23:50–7.
5. Bundesanzeiger-Verlag. Zwangsbehandlungen. 2017 www.bundesanzeiger-verlag.de/betreuung/wiki/Zwangsbehandlung (Zugriff am 15.11.2017).
6. Fusar-Poli P, Cappucciati M, Bonoldi I, Hui LM, et al. Prognosis of brief psychotic episodes: A meta-analysis. JAMA Psychiatry 2016;73:211–20.
7. GKV-Spitzenverband. Rahmenvertrag über ein Entlassmanagement beim Übergang in die Versorgung nach Krankenhausbehandlung nach § 39 Abs. 1a S. 9 SGB V. 2017. https://www.gkvspitzenverband.de/krankenversicherung/krankenhaeuser/entlassmanagement/entlassmanagement.jsp (Zugriff am 20.04.2018).
8. Güttgemanns J, Büch A, Sevecke K, Döpfner M, et al. Early onset psychosis: rationale and concept of a cognitive-behavioral intervention. Fortschr Neurol Psychiatr 2011;79:524–30.
9. Harris MG, Henry LP, Harrigan SM, Purcell R, et al. The relationship between duration of untreated psychosis and outcome: an eight-year prospective study. Schizophr Res 2005;79:85–93.
10. Hasan A, Falkai P, Wobrock T, Lieberman J, et al. World Federation of Societies of Biological Psychiatry (WFSBP) Guidelines for Biological Treatment of Schizophrenia, Part 1: Update 2012 on the acute treatment of schizophrenia and the management of treatment resistance. World J Biol Psychiatry 2012;13:318–78.
11. Hasan A, Falkai P, Wobrock T, Lieberman J, et al. World Federation of Societies of Biological Psychiatry (WFSBP) Guidelines for Biological Treatment of Schizophrenia, Part 2: Update 2012 on the long-term treatment of schizophrenia and management of antipsychotic-induced side effects. World J Biol Psychiatry 2013;14:2–44.
12. Heres S, Reichhart T, Hamann J, Mendel R, et al. Psychiatrists’ attitude to antipsychotic depot treatment in patients with first-episode schizophrenia. J Clin Psychiatry 2006;67:1948–53.
13. ICD-10. F20-F29 Schizophrenie, schizotype und wahnhafte Störungen. 2017. www.icd-code.de/icd/code/F23.-.html (Zugriff am 15.11.2017).
14. Insel TR. Rethinking schizophrenia. Nature 2010;468:187–93.
15. Jaeger M, Rossler W. Attitudes towards long-acting depot antipsychotics: a survey of patients, relatives and psychiatrists. Psychiatry Res 2010;175:58–62.
16. Kane JM, Robinson DG, Schooler NR, Mueser KT, et al. Comprehensive versus usual community care for first-episode psychosis: 2-year outcomes from the NIMH RAISE early treatment program. Am J Psychiatry 2016;173:362–72.
17. Karch S, Falkai P, Hasan A. Gedächtnisstörungen und andere kognitive Störungen bei der Schizophrenie. In: Bartsch Th, Falkai P (Hrsg.) Gedächtnisstörungen: Diagnostik und Rehabilitation. Berlin, Heidelberg: Springer-Verlag, 2013: 279–91.
18. Karow A, Wittmann L, Schöttle D, Schäfer I, et al. The assessment of quality of life in clinical practice in patients with schizophrenia. Dialogues Clin Neurosci 2014;16:185–95.
19. Killackey E, Jackson HJ, McGorry PD. Vocational intervention in first-episode psychosis: individual placement and support vs. treatment as usual. Br J Psychiatry 2008;193:114–20.
20. Klosterkötter J, Hellmich M, Steinmeyer EM, Schultze-Lutter F. Diagnosing schizophrenia in the initial prodromal phase. Arch Gen Psychiatry 2001;58:158–64.
21. Klosterkötter J. Prädikation von Psychosen. Nervenarzt 2014;85:1238–48.
22. Kohl S, Kuhn J, Wiedemann K. Rationale und Zielsetzung der medikamentösen Therapie der Schizophrenie. Psychopharmakotherapie 2014;21:85–95.
23. Kühn KU, Wiedemann K, Hellweg R, Möller HJ. The significance of depot medication in the long-term-treatment of schizophrenia. Fortschr Neurol Psychiatr 2014;82:557–65.
24. Leucht C, Heres S, Kane JM, Kissling W, et al. Oral versus depot antipsychotic drugs for schizophrenia – A critical systematic review and meta-analysis of randomised long-term trials. Schizophr Res 2011;127:83–92.
25. Leucht S, Tardy M, Komossa K, Heres S, et al. Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis. Lancet 2012;379:2063–71.
26. Leucht S, Cipriani A, Spineli L, Mavridis D, et al. Comparative efficacy and tolerability of 15 antipsychotic drugs in schizophrenia: a multiple-treatments meta-analysis. Lancet 2013;382:951–62.
27. Leopold K, Zarafonitis-Müller S, Burkhard E, Laier S, et al. Frühdiagnostik und -behandlung der Schizophrenie. Psychopharmakotherapie 2016;23:41–9.
28. Maurer K, Hörmann F, Trendler M, Schmidt M, et al. Früherkennung des Psychoserisikos mit dem Early Recognition Inventory (ERIraos) Beschreibung des Verfahrens und erste Ergebnisse zur Reliabilität und Validität der Checkliste. Nervenheilkunde 2006;25:11–6.
29. Mehler-Wex C, Schriml SA. Erste Symptome bei Kindern und Jugendlichen oft verkannt. Neurotransmitter 2013;1:34–47.
30. Meyer JS, Quenzer LF. Psychopharmacology: Drugs, the brain and behavior. Sunderland, MA: Sinauer Associates, 2005.
31. Müller WE. Therapeutische Anwendung von Aripiprazol-Depot: Pharmakologische und pharmakokinetische Grundlagen. Psychopharmakotherapie 2014;21:97–105.
32. Müller MJ, Benkert O. Antipsychotika. In: Benkert O, Hippius H (Hrsg.). Kompendium der Psychiatrischen Pharmakotherapie. Berlin, Heidelberg: Springer-Verlag, 2017: 269–478.
33. Muench J, Hamer AM. Adverse effects of antipsychotic medications. Am Fam Physician 2010;81:617–22.
34. Naber D, Hansen K, Forray C, Baker RA, et al. Qualify: a randomized head-to-head study of aripiprazole once-monthly and paliperidone palmitate in the treatment of schizophrenia. Schizophr Res 2015;168:498–504.
35. National Institute for Health and Care Excellence (NICE). Psychosis and schizophrenia in adults: prevention and management. 2014. https://www.nice.org.uk/guidance/cg178. (Zugriff am 08.12.2017).
36. Nordentoft M, Rasmussen JO, Melau M, Hjorthøj CR, et al. How successful are first episode programs? A review of the evidence for specialized assertive early intervention. Curr Opin Psychiatry 2014;27:167–72.
37. Petersen L, Jeppesen P, Thorup A, Abel MB, et al. A randomised multicentre trial of integrated versus standard treatment for patients with a first episode of psychotic illness. BMJ 2005;331:602.
38. Petit M, Klein JP. Zwangsbehandlung mit richterlicher Genehmigung wieder möglich. Dtsch Ärztebl 2013;110:377–9.
39. Reddy LF, Llerena K, Kern RS. Predictors of employment in schizophrenia: The importance of intrinsic and extrinsic motivation. Schizophr Res 2016;176:462–6.
40. Roll SC, Knecht G, Kuhn J, Spittler S. Antipsychotika-Depotbehandlung im Wandel der Zeit. Nervenheilkunde 2016;35:41–9.
41. Schimmelmann BG, Huber CG, Lambert M, Cotton S, et al. Impact of duration of untreated psychosis on pre-treatment, baseline, and outcome characteristics in an epidemiological first-episode psychosis cohort. J Psychiatr Res 2008;45:982–90.
42. Schulze-Lutter F, Michel C, Schmidt SJ, Schimmelmann BG, et al. EPA guidance on the early detection of clinical high risk states of psychoses. Eur Psychiatry 2015;30:405–16.
43. Sheitman BB, Lieberman JA. The natural history and pathophysiology of treatment resistant schizophrenia. J Psychiatr Res 1998;32:143–50.
44. Sozialgesetzbuch (SGB V). Fünftes Buch, Gesetzliche Krankenversicherung: § 39 SGB V Krankenhausbehandlung. 2017. www.sozialgesetzbuch-sgb.de/sgbv/39.html (Zugriff am 20.04.2018).
45. Spina E, Crupi R. Safety and efficacy of paliperidone extended-release in acute and maintenance treatment of schizophrenia. J Cent Nerv Syst Dis 2011;3:27–41.
46. Subotnik KL, Casaus LR, Ventura J, Luo JS, et al. Long-acting injectable risperidone for relapse prevention and control of breakthrough symptoms after a recent first episode of schizophrenia: A randomized clinical trial. JAMA Psychiatry 2015;72:822–9.
47. Tandon R, Nasrallah HA, Keshavan MS. Schizophrenia, “just the facts” 4. Clinical features and conceptualization. Schizophr Res 2009;110:1–23.
48. Tran-Johnson TK, Sack DA, Marcus RN, Auby P, et al. Efficacy and safety of intramuscular aripiprazole in patients with acute agitation: a randomized, double-blind, placebo-controlled trial. J Clin Psychiatry 2007;68:111–9.
49. Weiden PJ, Kozma C, Grogg A, Locklear J. Partial compliance and risk of rehospitalization among California Medicaid patients with schizophrenia. Psychiatr Serv 2004;55:886–91.
50. Weiden PJ, Roma RS, Velligan DI, Alphs L, et al. The challenge of offering long-acting antipsychotic therapies: a preliminary discourse analysis of psychiatrist recommendations for injectable therapy to patients with schizophrenia. J Clin Psychiatry 2015;76:684–90.
51. Widhalm A. Atypische Antipsychotika. Österreichische Ärztezeitung. 25.10.2005. www.aerztezeitung.at/archiv/oeaez-2005/oeaez-20-25102005/atypische-antipsychotika.html (Zugriff am 16.11.2017).
52. Wiedemann K. Ziele der Langzeittherapie schizophrener Patienten: Stellenwert moderner Depot-Psychotika. Fortschr Neurol Psychiat 2017;5(Suppl):1–16.
53. Yung AR, Phillips LJ, McGorry PD, McFarlane CA, et al. Predicition of psychosis. A step towards indicated prevention of schizophrenia. Br J Psychiatry Suppl 1998;172:14–20.
54. Zipursky RB, Menezes NM, Streiner DL. Risk of symptom recurrence with medication discontinuation in first-episode psychosis: a systematic review. Schizophr Res 2014;152:408–14.
Dr. med. Walter de Millas, Markus Stelzig, Vivantes Wenckebach-Klinikum, Klinik für Psychiatrie, Psychotherapie und Psychosomatik, Wenckebachstraße 23, 12099 Berlin, E-Mail: walter.demillas@vivantes.de
Dr. Wolfgang Janetzky, Lundbeck GmbH, Ericusspitze 2, 20457 Hamburg
Dr. Rita Wietfeld, Praxis Neurologie und Psychiatrie, Psychotherapie, Annenstraße 172, 58453 Witten
Schizophrenias’ phase-adjusted treatment: significance of outpatient care
Generally, schizophrenia appears during late adolescence or early adulthood. It has an often relapsing and chronical course. Outpatient care has a key role in the treatment. They have to identify first signs during the prodromal phase. If warning signs are recognized, early intervention has the potential to prevent or at least control a psychosis. During the acute phase of schizophrenia, the control of symptoms is the major aim, which can take place in inpatient or outpatient care. After stabilization of the acute phase, there follows the long-term outpatient maintenance therapy, with changing therapy aims and different treatment options.
This work addresses the phase-specific treatment of schizophrenia and highlights within the role of outpatient care.
Key words: Schizophrenia, outpatient care, phase-adjusted treatment
Psychopharmakotherapie 2018; 25(04):161-168
