Stefan Spittler, Krefeld
Die Ergebnisse kontrollierter Studien und Metaanalysen sprechen dafür, dass eine antipsychotische Behandlung kontinuierlich erfolgen sollte, um Patienten mit Schizophrenie vor Rezidiven und deren negativen Folgen für das psychosoziale Funktionsniveau und die Krankheitsprognose zu schützen [7, 11, 17]. Demgegenüber steht jedoch eine hohe Rate medikamentöser Non-Adhärenz bei Schizophrenie-Patienten, welche den Therapieerfolg gefährdet [15, 26]. Etwa 75% der Patienten mit einer Schizophrenie werden innerhalb von zwei Jahren nach der Krankenhausentlassung non-adhärent [3]. Sie tragen damit ein hohes Risiko für das erneute Auftreten einer schizophrenen Episode [11, 17].
Entsprechend sind Depot-Formulierungen eine wertvolle Therapieoption für die Sicherstellung der Medikamenteneinnahme und haben einen festen Stellenwert in der Schizophrenie-Behandlung [23]. Der Nutzen von Depot-Formulierungen in der Rezidivprophylaxe wurde in zahlreichen randomisierten klinischen Studien dokumentiert [16, 17]. In einer Metaanalyse von Leucht et al. konnte gezeigt werden, dass Patienten, die mit einer Depot-Formulierung behandelt wurden, etwa 30% weniger Rezidive erlitten als Patienten unter oraler Antipsychotika-Therapie [16]. Die Metaanalyse umfasste zehn randomisierte kontrollierte Studien mit insgesamt 1700 ambulanten Schizophrenie-Patienten, die mindestens über zwölf Monate entweder mit Depot- oder oralen Antipsychotika behandelt wurden. Es wurden Studien aus den Jahren 1975 bis 2010 in die Metaanalyse eingeschlossen. Unter der Depotbehandlung beendeten weniger Teilnehmer die Studien vorzeitig wegen Unwirksamkeit im Vergleich zu den mit oralen Antipsychotika behandelten Patienten.
Die Vorteile von Depotbehandlungen versus oralen Therapieregimen zeigen sich insbesondere in naturalistischen Studien. In diesen nichtinterventionellen Studien, welche die Effizienz einer Therapie unter Praxisbedingungen untersuchen, zeigt sich konsistent eine Überlegenheit von Depot-Formulierungen gegenüber oralen Therapieregimen, die zur täglichen Einnahme zwingen [15, 25].
Eine Metaanalyse von Spiegelstudien mit langwirksamen Depot-Neuroleptika versus oralen Antipsychotika zeigte bei Patienten mit Schizophrenie ein besseres Therapieergebnis unter Depotgabe [15].
Aufgrund der positiven Erfahrungen mit dem Einsatz von Depot-Präparaten und der zwar verbesserten, aber keinesfalls durchschlagenden Erfolge in puncto Compliance unter dem Einsatz der „neuen“ oralen Atypika stellte sich die drängende Frage nach einem atypischen Depot-Präparat zum Einsatz bei der Ersterkrankung.
Der Wirkstoff Aripiprazol steht bereits seit mehreren Jahren als Tablette, Schmelztablette und Injektionslösung für die Akut- und Langzeittherapie der Schizophrenie bei Erwachsenen und Jugendlichen ab 15 Jahren zur Verfügung.
Als atypisches Antipsychotikum der zweiten Generation klassifiziert, zeigt Aripiprazol eine gute Wirksamkeit und Verträglichkeit [22]. Günstig für die Langzeitbehandlung ist das Verträglichkeitsprofil von Aripiprazol im Hinblick auf Körpergewicht, Sedierung, Lipidprofil und Prolactin-Spiegel [1, 13, 14, 20, 22]. Dies bestätigen auch die Ergebnisse einer umfangreichen Vergleichsstudie von 15 klassischen und atypischen Antipsychotika, die bei vergleichbarer Wirksamkeit der untersuchten Antipsychotika Unterschiede in den Nebenwirkungsprofilen dokumentiert [17].
Langzeitwirksamkeit und Verträglichkeitsprofil von Aripiprazol sprechen für das Potenzial einer Depot-Formulierung des Wirkstoffs.
Klinische Daten
Die Depot-Formulierung von Aripiprazol ist als einmal monatlich intramuskulär zu injizierende Form von Aripiprazol zur Erhaltungstherapie der Schizophrenie bei erwachsenen Patienten, die stabil mit oralem Aripiprazol eingestellt sind, zugelassen [4].
Die Zulassung basiert auf den Ergebnissen von zwei randomisierten, kontrollierten Langzeitstudien, in denen die Wirksamkeit und Verträglichkeit von Aripiprazol-Depot bei schizophrenen Patienten untersucht wurde [5, 6, 12].
Amerikanische Zulassungsstudie
In der amerikanischen Zulassungsstudie wurden Schizophrenie-Patienten, die über einen Zeitraum von vier bis sechs Wochen stabil auf orales Aripiprazol eingestellt waren, auf Aripiprazol-Depot (400 mg i.m., 1-mal monatlich) umgestellt. Nach erneuter Symptomstabilisierung unter Depot-Therapie über einen Zeitraum von 4 bis 12 Wochen wurden die Patienten randomisiert und doppelblind entweder weiterhin mit der Depot-Formulierung (n=269) oder Plazebo (n=134) behandelt. Die randomisierte, doppelblinde, Plazebo-kontrollierte Erhaltungsphase wurde über 52 Wochen dokumentiert [12].
In die Studie eingeschlossen wurden Patienten im Alter zwischen 18 und 60 Jahren, deren Diagnose Schizophrenie mindestens drei Jahre zurücklag und bei denen eine Exazerbation der Symptome bzw. ein Rezidiv durch Auslassen der antipsychotischen Therapie bekannt war. Primärer Studienparameter war die Zeit bis zum Auftreten einer Exazerbation psychotischer Symptome bzw. eines drohenden Rezidivs, definiert durch die Erfüllung eines oder aller der folgenden vier Kriterien:
- Clinical Global Impression Severity Score (CGI-S) von ≥5 und – Anstieg eines einzelnen Scores der folgenden PANSS(Positive and negative syndrome scale)-Items (formale Denkstörungen, Halluzinationen, Misstrauen/Verfolgungswahn und ungewöhnliche Denkinhalte) auf >4 mit absolutem Anstieg um ≥2 dieses spezifischen Items seit der Randomisierung oder – Anstieg eines einzelnen Scores der folgenden PANSS-Items (formale Denkstörungen, Halluzinationen, Misstrauen/Verfolgungswahn und ungewöhnliche Denkinhalte) auf >4 mit absolutem Anstieg um ≥4 des kombinierten Scores dieser Items seit der Randomisierung oder
- Krankenhausaufenthalt aufgrund einer Verschlechterung psychotischer Symptome oder
- Suizidrisiko, definiert durch einen Score von 4 (schwer suizidal) oder 5 (Suizidversuch) anhand des Teils 1 der CGI-SS-Skala und/oder einen Score von 6 (viel schlechter) oder 7 (sehr viel schlechter) anhand des Teils 2 der CGI-SS-Skala oder
- Aggressives Verhalten, das zu klinisch signifikanter Selbstverletzung, Verletzung einer anderen Person oder Sachschaden führt.
Die Studie wurde vorzeitig beendet, da bereits durch die Interimsanalyse (nach 64 Ereignissen) der Nachweis der Wirksamkeit für die Depot-Formulierung von Aripiprazol erbracht war [12].
Die Zeit bis zu einem drohenden Rezidiv (Abb. 1) bzw. bis zu einem Studienabbruch jeglichen Grundes – ausgenommen Studienabbruch durch den Sponsor – (Abb. 1b) wurde durch Aripiprazol-Depot gegenüber Plazebo signifikant verlängert. Während der 52-wöchigen Erhaltungstherapie waren die Rezidivraten unter Aripiprazol-Depot signifikant niedriger als unter Plazebo (10,0% vs. 39,6%; Hazard-Ratio 5,03; p<0,0001).
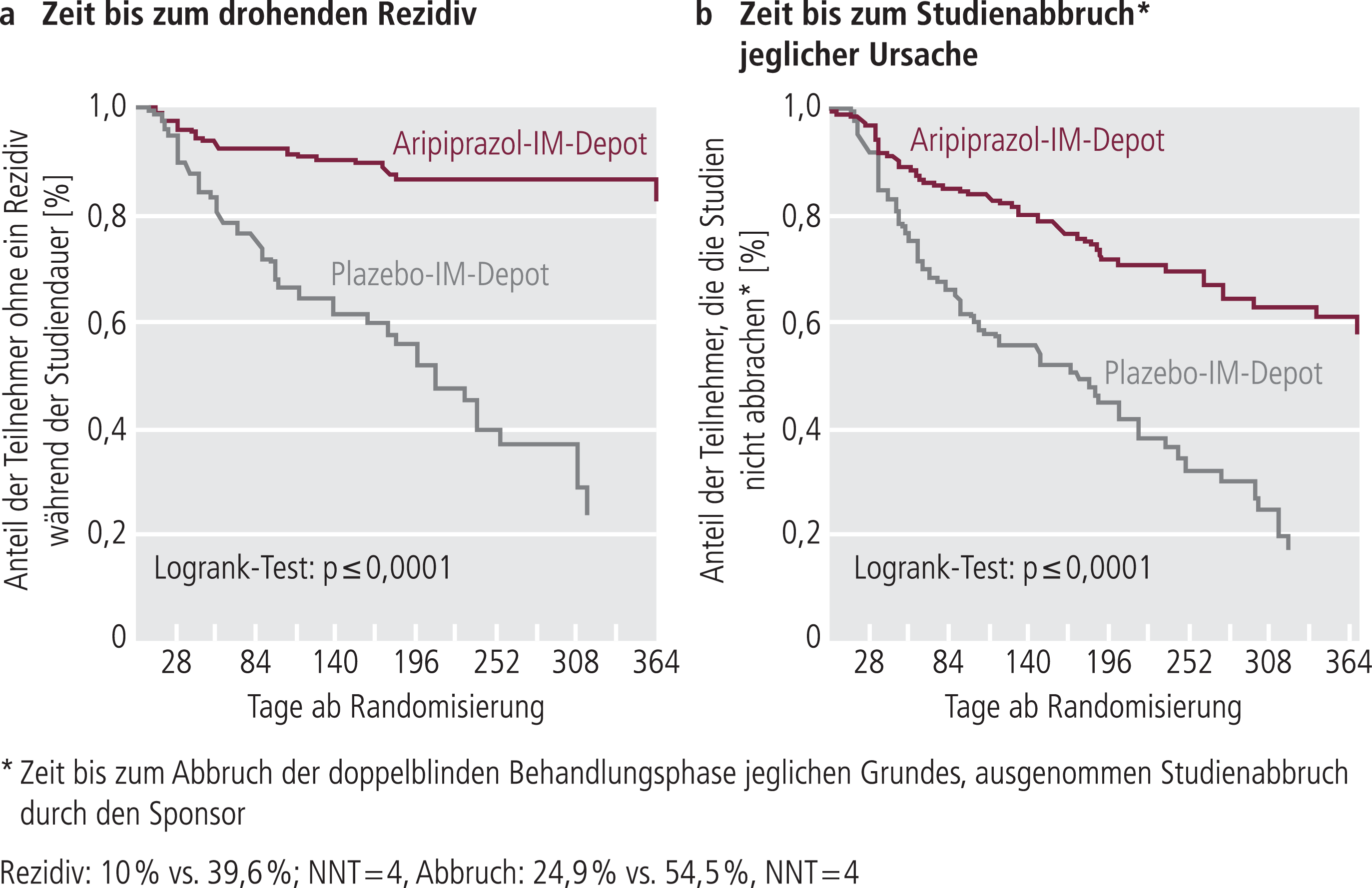
Abb. 1. Zeit von der Randomisierung bis zum drohenden Rezidiv (a) bzw. Therapieabbruch (b) im doppelblinden Behandlungsverlauf (Logrank-Test) [12]. IM: intramuskulär; NNT: Number needed to treat
Der PANSS-Gesamtscore blieb unter Aripiprazol-Depot stabil, verschlechterte sich hingegen in der Plazebo-Gruppe (p<0,0001 vs. Plazebo). Das Hazard-Ratio lag bei der abschließenden Analyse bei 5,03 (95%-Konfidenzintervall [95%-KI] 3,15–8,02). Signifikante Unterschiede des mittleren PANSS-Gesamtscores (Last observation carried forward [LOCF]) wurden zwischen Aripiprazol-Depot und Plazebo bereits nach zwei Wochen festgestellt (p<0,05). Diese Unterschiede blieben über den gesamten Beobachtungszeitraum bestehen (p<0,0001) [12] (Abb. 2).
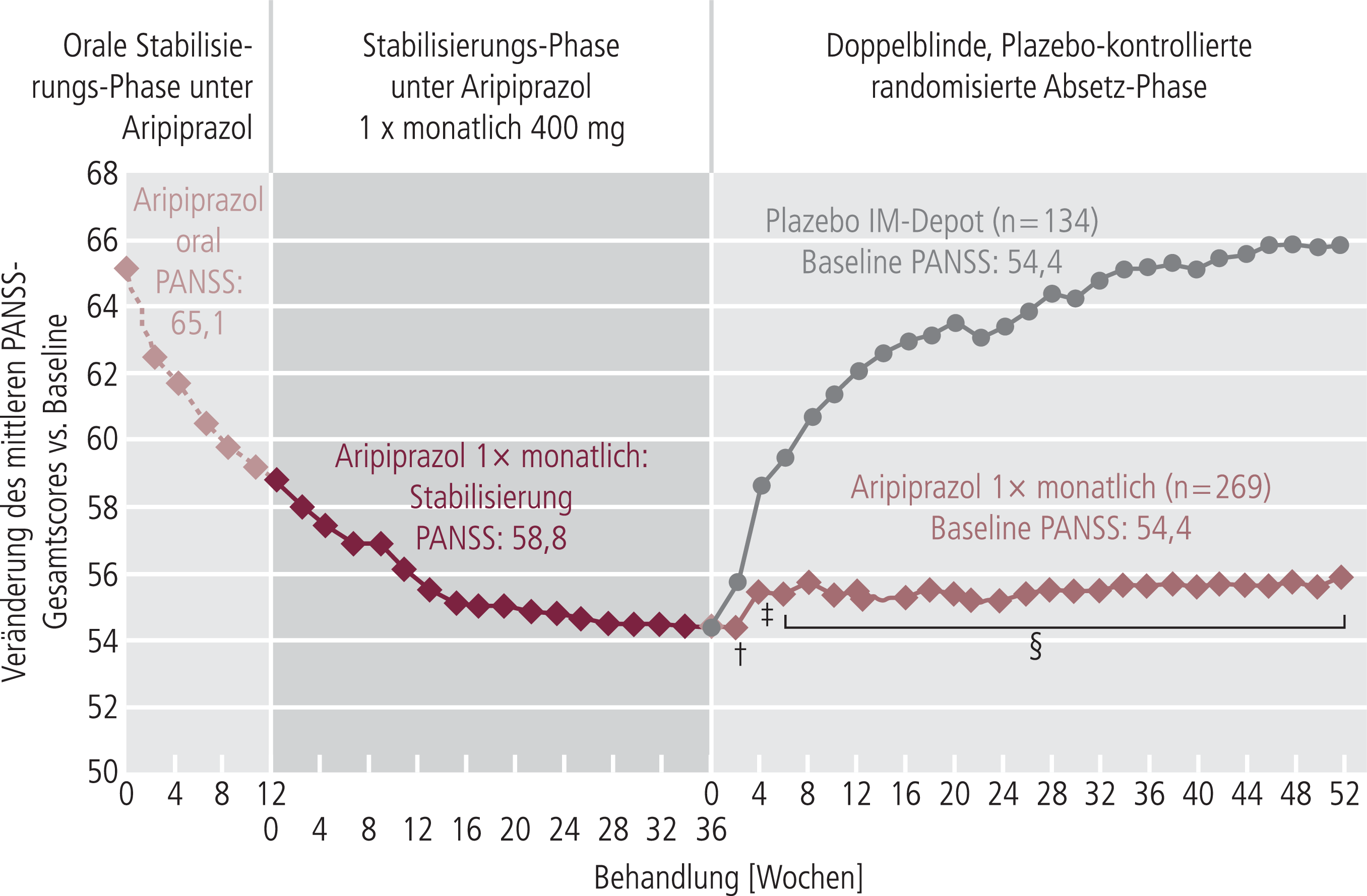
Abb. 2. Mittlerer PANSS(Positive and negative syndrome scale)-Gesamtscore (Last observation carried forward [LOCF]) im Behandlungsverlauf [12]. † p<0,05; ‡ p<0,001; § p<0,0001 vs. Plazebo für die mittlere Veränderung seit Beginn der Doppelblindphase
Als unerwünschte Ereignisse (bei >5% aller Depot-Patienten und stärker als unter Plazebo) traten Insomnie, Kopfschmerzen und Tremor in der Erhaltungsphase auf. Schwere unerwünschte Ereignisse in Zusammenhang mit der Studienmedikation waren selten (<5%). Im Verlauf der Studie traten keine klinisch relevanten Veränderungen bei den metabolischen Parametern im Vergleich zu den Ausgangswerten auf. Die Inzidenz einer klinisch relevanten Gewichtsveränderung (≥7% vom Ausgangswert) lag in allen Studienphasen unter 7%. Die Inzidenzen waren vergleichbar in der Verum- und Plazebo-Gruppe [12] (Tab. 1).
Tab. 1. Unerwünschte Ereignisse [n (%)], die bei mehr als 5% der Patienten in jeder Studienphase auftraten [12]
|
Phase 3 Stabilisierung |
Phase 4 Doppelblinde Phase |
||
|
Unerwünschte Ereignisse |
Aripiprazol-Depot (n=576) |
Aripiprazol-Depot (n=269) |
Plazebo (n=134) |
|
Alle Ereignisse |
345 (59,9) |
170 (63,2) |
83 (61,9) |
|
Akathisie |
36 (6,3) |
15 (5,6) |
8 (6,0) |
|
Angstgefühl |
38 (6,6) |
16 (5,9) |
10 (7,5) |
|
Kopfschmerzen |
34 (5,9) |
16 (5,9) |
7 (5,2) |
|
Schmerzen an der Injektionsstelle |
34 (5,9) |
8 (3,0) |
5 (3,7) |
|
Schlaflosigkeit |
46 (8,0) |
27 (10,0) |
12 (9,0) |
|
Tremor |
21 (3,6) |
16 (5,9) |
2 (1,5) |
|
Gewichtszunahme |
40 (6,9) |
26 (9,7) |
13 (9,7) |
Insgesamt folgern die Autoren aus den Studienergebnissen, dass die Depot-Formulierung von Aripiprazol eine wirksame Behandlungsoption in der Erhaltungstherapie der Schizophrenie ist, mit niedrigeren Rezidivraten und längeren Zeiträumen bis zum Auftreten eines Rezidivs bzw. einer Exazerbation im Vergleich zu Plazebo. Das Sicherheits- und Verträglichkeitsprofil von Aripiprazol-Depot entspricht dem bereits bekannten Nebenwirkungsprofil von oralem Aripiprazol in der Schizophrenie-Behandlung [12].
Europäische Zulassungsstudie
In der europäischen Zulassungsstudie wurden erwachsene Patienten mit Schizophrenie auf orales Aripiprazol umgestellt und in einer nachfolgenden Stabilisierungsphase von 8 bis 28 Wochen auf orales Aripiprazol eingestellt. Anschließend erfolgte die Randomisierung der Patienten auf Aripiprazol-Depot (n=265, 400 mg i.m., 1-mal monatlich), orales Aripiprazol (n=266, 10 bis 30 mg/Tag) oder Depot-Aripiprazol in subtherapeutischer Dosierung (n=131, 50 mg i.m., 1-mal monatlich, Pseudo-Plazebo-Gruppe) [5]. Nach 26 Wochen zeigte sich unter Aripiprazol-Depot im primären Studienparameter der Rezidivrate eine signifikant stärkere Reduktion gegenüber der Pseudo-Plazebo-Gruppe (7,1% vs. 21,8%; p=0,0006). Diese war mit der Reduktion der Rezidivrate unter oralem Aripiprazol vergleichbar (7,8%) [5] (Abb. 3).
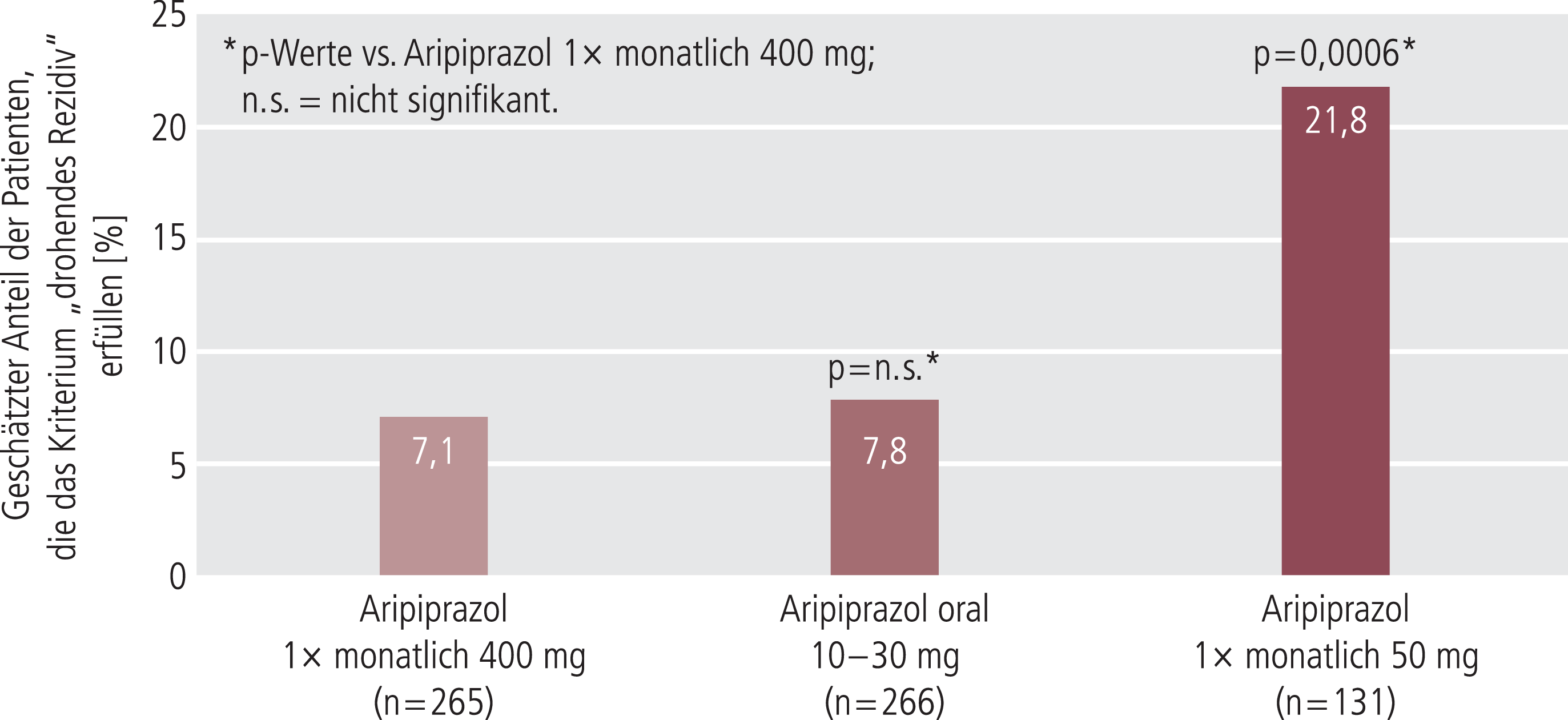
Abb. 3. Vergleich der Rezidivraten in den drei Behandlungsarmen [5]
Ein Vergleich des PANSS-Gesamtscores zeigte eine signifikante Überlegenheit von Aripiprazol-Depot (400 mg/Monat) sowohl versus der Pseudo-Plazebo-Gruppe als auch versus oralem Aripiprazol (p<0,05). Ein analoges Resultat zeigte sich auch beim Vergleich des CGI-S-Gesamtscores [5].
Unerwünschte Ereignisse (>5%) waren Insomnie, Kopfschmerzen, Akathisie, Angst, Gewichtszunahme, Schmerzen an der Injektionsstelle und Tremor. Es traten keine klinisch relevanten Gewichtsveränderungen oder metabolischen Veränderungen während der gesamten Studienzeit auf.
Das Sicherheits- und Verträglichkeitsprofil von Aripiprazol-Depot entsprach demjenigen von oralem Aripiprazol [5].
Diskussion
Depot-Formulierungen sind eine wertvolle Therapieoption für die Sicherstellung der Medikamenteneinnahme und haben einen festen Stellenwert in der Schizophrenie-Behandlung [23]. Den Nutzen von Depot-Formulierungen belegen auch zahlreiche Studien und Metaanalysen [16, 17]. Insbesondere die Ergebnisse naturalistischer Studien, wie Spiegelstudien, lassen die Vorteile von Depot-Formulierungen deutlich hervortreten [15].
Charakteristisch für Spiegelstudien ist der Vergleich von Zeiträumen unter oralen Antipsychotika mit den Zeiträumen unter Depot-Antipsychotika bei jeweils einem Patienten innerhalb der Studienkohorte. Hierdurch lässt sich ein möglicher Selektionsbias vermeiden, wie er in randomisierten klinischen Studien aufgrund einer Übergewichtung adhärenter und leichter erkrankter Patienten auftreten kann.
In der Metaanalyse von Kishimoto et al. mit insgesamt 5940 Schizophrenie-Patienten, die mit klassischen oder atypischen Antipsychotika behandelt wurden, konnte unter Depotgabe eine deutliche Überlegenheit in der Vermeidung von Krankenhauseinweisungen und der Reduktion von Hospitalisierungsraten gegenüber oralen Antipsychotika gezeigt werden. Zudem wurde auch die Dauer von Krankenhausaufenthalten unter einer Depotgabe versus oraler Therapie signifikant gesenkt [15].
Aufgrund der vorliegenden Daten zu Aripiprazol-Depot lässt sich ohne Zweifel konstatieren, dass nun eine weitere wichtige Zusatzoption in der Schizophrenie-Behandlung zur Verfügung steht. Die dargestellten, äußerst positiven Ergebnisse bezüglich Wirksamkeit und Verträglichkeit der Depotform sollten allerdings nicht wirklich überraschen, ist doch die orale Formulierung mit diesen Eigenschaften bereits seit Jahren bekannt. Außerdem ist primär ohnehin nicht zu erwarten, dass Depot-Präparate im Vergleich zu ihren oralen Analoga an Wirksamkeit und Verträglichkeit einbüßen (wie auch die Studiendaten aus der europäischen Zulassungsstudie zeigen, in welcher die Nichtunterlegenheit von Aripiprazol-Depot versus oralem Aripiprazol belegt wurde [5]). Im Gegenteil, die harmonischere Verteilung der Plasma-Wirkstoffkonzentration unter Depot-Therapie lässt gerade bezüglich des Nebenwirkungsspektrums eher noch günstigere Resultate erwarten [18].
Die mit Aripiprazol-Depot jetzt vorliegende neue Behandlungsoption wird allerdings für die betroffenen Patienten nur dann von Nutzen sein, wenn sie auch tatsächlich zum Einsatz kommt, das heißt, wenn sie als echte Option von den Behandlern angesehen und verordnet wird. Genau hier kommen allerdings – statistisch betrachtet – berechtigte Zweifel auf. Laut den IMS-Sales-Data (bis Dezember 2012) ist nämlich der Einsatz von Depot-Präparaten in verschiedenen europäischen Ländern – und eben auch in Deutschland – seit 1998 kontinuierlich gesunken [10].
Die Zusatzoptionen in der Behandlung der Schizophrenie, die gerade durch die sogenannten atypischen Depot-Präparate bestehen, werden jedenfalls auf Basis dieser Daten in keiner Weise ausreichend genutzt. Dies ist doppelt verwunderlich, da sich zum einen die Sicherheit und Verträglichkeit der zur Verfügung stehenden Second Generation Antipsychotics (SGA) gerade auch in den entsprechenden Depot-Formulierungen deutlich verbessert haben, und da zum anderen bei Patienten unter Depot-Therapie etwa 30% weniger Rezidive (wie beschrieben) auftraten als unter oralen Antipsychotika [16].
Vor diesem Hintergrund lässt es sich ohne Weiteres rechtfertigen, Depot-Antipsychotika der 2. Generation insgesamt – und eben nicht nur bei den sogenannten „klassischen“ Depot-Patienten, sondern insbesondere auch bei der Ersterkrankung – als First-Line-Präparate einzusetzen, genauso wie die oralen Antipsychotika.
Entgegen dieser sich im Grunde logisch ergebenden Rechtfertigung für den Einsatz der Depot-Präparate kann jedoch davon ausgegangen werden, dass die meisten Kliniker nur bei weniger als 10% ihrer Patienten Depot-Präparate verwenden [26]. Darüber hinaus erhalten fast zwei Drittel der Patienten niemals das Angebot, ein Depot-Präparat zu bekommen [8], und selbst bei der Gruppe der „klassischen“ Depot-Patienten – also Patienten, welche ihre orale Medikation nicht wie verordnet einnehmen – werden (während einer dreijährigen prospektiven Studie) nur 12,4% Patienten auf ein Depot-Präparat eingestellt [2].
Die Bedeutung der genannten Metaanalyse [16] – 30% weniger Rezidive unter Depot-Therapie im Vergleich zur oralen Formulierung – erscheint besonders eminent, da mittlerweile allgemein bekannt ist, dass mit Dauer des Krankheitsprozesses und der Häufigkeit der Rezidive neuronale Strukturveränderungen zunehmen [21, 24]. Diese stehen möglicherweise auf der Behandlungsebene damit im Zusammenhang, dass in der Regel mit zunehmender Häufigkeit der Rezidive die Therapie schwieriger und langwieriger wird, bei sich gleichzeitig verschlechternder psychosozialer Prognose. Selbsterklärend steigt mit jedem Rezidiv auch die Belastung für das Gesundheits- und Sozialsystem.
Berücksichtigt man des Weiteren, dass unter oraler Therapie eine Lücke in der Medikation von ein bis zehn Tagen bereits fast eine Verdopplung des Hospitalisierungsrisikos bedeuten (Abb. 4) [19, 27] und eine Unterbrechung über 30 und mehr Tage das Risiko eines Suizidversuchs um das 4,2-Fache erhöhen kann [9], wird deutlich, dass die um 30% geringere Rezidivrate unter Depot-Formulierung nur einen Vorteil von diversen anderen Vorteilen gegenüber der oralen Antipsychotika-Therapie darstellt.
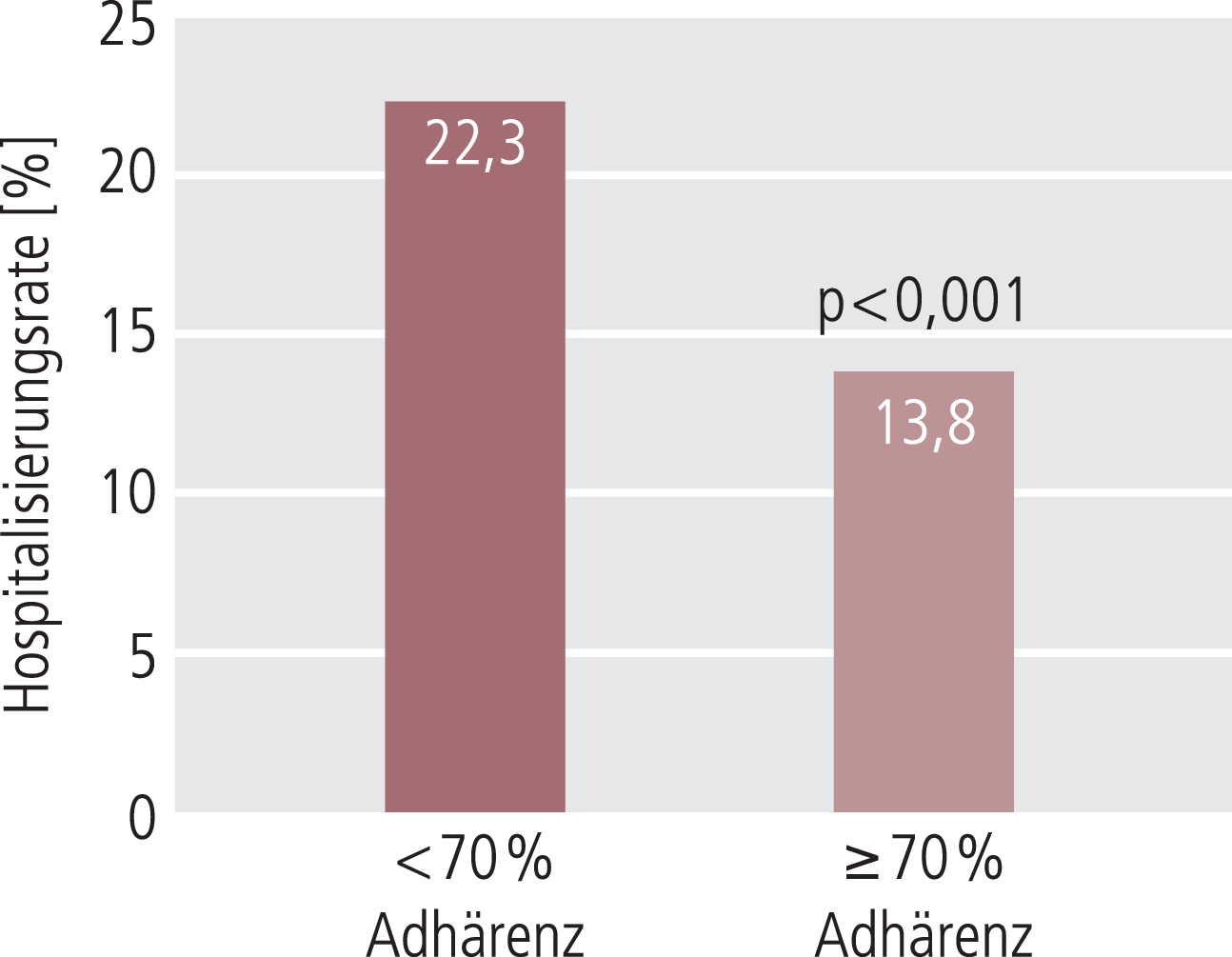
Abb. 4. Konsequenzen der Non-Adhärenz: Eine Unterbrechung der Medikation von 1 bis 10 Tagen führte nahezu zu einer Verdopplung des Hospitalisierungsrisikos (basierend auf den Daten von 4325 ambulanten Patienten mit Schizophrenie) [27]
In Kenntnis dieser Fakten dürften somit Patienten mit Recht fordern, ein Medikament zur Behandlung angeboten zu bekommen, welches die besseren Chancen bietet, weniger Rezidive zu erleiden und damit eventuell weniger häufig ins Krankenhaus zu müssen, vielleicht keinen Suizidversuch zu unternehmen, länger das psychosoziale Funktionsniveau aufrechtzuerhalten und (vielleicht als Zukunftsperspektive) geringeren neuronalen Strukturverformungen unterworfen zu sein. Ihnen steht es zu, ein Depot-Präparat zumindest ausreichend erklärt und angeboten zu bekommen, gerade auch im Vergleich mit einer oralen Therapie.
Last but not least dürfte diese Forderung übrigens mit gleichem Recht von der Gesellschaft aufgestellt werden, und zwar sowohl aus humanitären Gründen im Sinne der Betroffenen als auch im Hinblick auf die sich durch vermeidbare Rezidive ergebenden unnötigen Belastungen im Gesundheits- und Sozialsystem. Moderne Schizophrenie-Therapie hat somit die genannten Vorzüge der Depot-Therapie in den Vordergrund zu rücken und im Rahmen des „Shared Decision Making“ aktiv bereits zu einem frühen Zeitpunkt der Erkrankung anzubieten und als Behandlungsoption einzubringen, welche als Vorteil gegenüber der oralen Therapie unter anderem das Rezidivrisiko deutlich senkt.
Meine seit Jahren verfolgte Strategie des frühestmöglichen Einsatzes von Depot-Präparaten in der Behandlung der Schizophrenie war anfänglich ohne Zweifel stark beeinflusst durch klinische Beobachtungen und Erfahrungen, welche sich erst allmählich durch eine zunehmende Anzahl statistisch immer validerer Studien untermauern ließen. Mit den vorgestellten Daten zur Depot-Formulierung von Aripiprazol, insbesondere in Verbindung mit der zitierten Metaanalyse [16], lässt sich demgegenüber aktuell – und vor allem wissenschaftlich – meine Vorgehensweise in jedem Fall rechtfertigen.
Wünschenswert bleibt aus meiner Sicht, dass möglichst viele Kolleginnen und Kollegen zumindest ähnlich gute Erfahrungen mit der Depot-Behandlung ihrer Patienten machen. Dies kann allerdings nur durch eine entsprechende Einstellungsveränderung und überzeugte Verordnung gelingen.
Interessenkonflikterklärung
Dr. Stefan Spittler hat Honorare für Vorträge und wissenschaftliche Tätigkeiten in Advisory/Expert Boards erhalten von den Firmen Genzyme, Ipsen Pharma, Janssen Cilag, Lilly Deutschland, Merz Pharmaceuticals, Novartis Pharma, Pharm-Allergan GmbH, Pfizer Pharma GmbH, Sanofi-Aventis Deutschland GmbH und Servier Deutschland GmbH.
Literatur
1. Ascher-Svanum H, Zhu B, Faries D, et al. A prospective study of risk factors for non-adherence with antipsychotic medication in the treatment of schizophrenia. J Clin Psychiatry 2006;67:1114–23.
2. Ascher-Svanum H, Peng X, Faries D, et al. Treatment patterns and clinical characteristics prior to initiating depot typical antipsychotics for non-adherent schizophrenia patients. BMC Psychiatry 2009;9:46.
3. Citrome L. New second-generation long-acting injectable antipsychotics for the treatment of schizophrenia. Exp Rev Neurother 2013;13:767–83.
4. European Medicines Agency (EMA). www.ema.europa.eu/ema/index.jsp?curl=pages/medicines/human/medicines/002755/human_med_001711.jsp&mid=WC0b01ac058001d124 (letzter Zugriff am 15.05.2014).
5. Fleischhacker WW, et al. Functional outcomes with aripiprazole once monthly in two double-blind, placebo- and active controlled studies (ASPIRE US 246 and ASPIRE EU 247) for the treatment of schizophrenia [Poster]. Presented at 14th International Congress on Schizophrenia Research; 21.–25. April 2013; Grande Lakes, USA. Poster P-2-5-03.
6. Fleischhacker WW, Sanchez R, Johnson B, et al. Long-term safety and tolerability of aripiprazole once-monthly in maintenance treatment of patients with schizophrenia. Int Clin Psychopharmacol 2013;28:171–6.
7. Gaebel W, Jänner M, Frommann N, et al. First vs. multiple episode schizophrenia: two-year outcome of intermittent and maintenance medication strategies. Schizophr Res 2002;53:145–59.
8. Heres S, Hamann J, Kissling W, Leucht S. Attitudes toward antipsychotic depot medication. J Clin Psychiatry 2006;67:1948–53.
9. Herings FM, Erkens JA. Increased suicide attempt rate among patients interrupting use of atypical antipsychotics. Pharmacoepidemiol Drug Saf 2003;112:423–4.
10. IMS-Sales Daten, Dezember 2012.
11. Kane JM. Schizophrenia. N Engl J Med 1996;334:34–41.
12. Kane JM, Sanchez R, Perry PP, et al. Aripiprazole intramuscular depot as maintenance treatment in patients with schizophrenia: a 52-week, multicenter, randomized, double-blind, placebo-controlled study. J Clin Psychiatry 2012;73:617–24.
13. Keck PE Jr., Calabrese JR, McIntyre RS, et al. Aripiprazole monotherapy for maintenance therapy in bipolar I disorder: a 100-week, double-blind study versus placebo. J Clin Psychiatry 2007;68:1480–91.
14. Keck PE. Long-term management strategies to achieve optimal function in patients with bipolar disorder. J Clin Psychiatry 2006; 67:e17.
15. Kishimoto T, Nitta M, Borenstein M, et al. Long-acting injectable versus oral antipsychotics in schizophrenia: A systematic review and meta-analysis of mirror-image studies. J Clin Psychiatry 2013;74:957–65.
16. Leucht C, Heres S, Kane JM, et al. Oral versus depot antipsychotic drugs for schizophrenia – a critical systematic review and meta-analysis of randomised long-term trials. Schizophr Res 2011;127:83–92.
17. Leucht S, Tardy M, Komossa K, et al. Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis. Lancet 2012;379:2063–71.
18. Mallikaarjun S, Kane JM, Bricmont P, et al. Pharmacokinetics, tolerability and safety of aripiprazole once-monthly in adult schizophrenia: an open-label, parallel-arm, multiple-dose study. Schizophr Res 2013;150:281–8.
19. Masand PS, Roca M, Turner MS, Kane JM. Partial adherence to antipsychotic medication impacts the course of illness in patients with schizophrenia: a review. Prim Care Comparison J Clin Psych 2009;11:147–54.
20. McQuade RD, Stock E, Marcus R, et al. A comparison of weight change during treatment with olanzapine or aripiprazole: results from a randomized, double-blind study. J Clin Psychiatry 2004;65(Suppl 18):47–56.
21. Pantelis C, Velakoulis D, McGorry PD, Wood SJ, et al. Neuroanatomical abnormalities before and after onset of psychosis: a cross-sectional and longitudinal MRI comparison. Lancet 2003;361:281–8.
22. Potkin SG, Saha AR, Kujawa MJ, et al. Aripiprazole, an antipsychotic with a novel mechanism of action, and risperidone vs. placebo in patients with schizophrenia and schizoaffective disorder. Arch Gen Psychiatry 2003;60:681–90.
23. S3-Leitlinie Schizophrenie, Stand 01.11.2005. Federführende Fachgesellschaft: Deutsche Gesellschaft für Psychiatrie und Psychotherapie, Psychosomatik und Nervenheilkunde e.V. (DGPPN).
24. Szeszko PR, Narr KL, Phillips OR, McCormack J, et al. Magnetic resonance imaging predictors of treatment response in first-episode schizophrenia. Schizophr Bull 2012;38:569–78.
25. Tiihonen J, Haukka J, Haddad PM, et al. A nationwide cohort study of oral and depot antipsychotics after first hospitalization for schizophrenia. Am J Psychiatry 2011;168:603–9.
26. Velligan DI, Weiden PJ, Sajatovic M, et al. The expert consensus guideline series: Adherence problems in patients with serious and persistent mental illness. J Clin Psychiatry 2009;70(Suppl 4):1–46.
27. Weiden PJ, Kozma C, Grogg A, Locklear J. Partial compliance and risk of rehospitalization among California Medicaid patients with schizophrenia. Psych Serv 2004;55:886–91.
Dr. med. Stefan Spittler, Alexianer Krefeld GmbH, Psychiatrische Institutsambulanz, Dießemer Bruch 81, 47805 Krefeld, E-Mail: stefan.spittler@alexianer-krefeld.de
Clinical data and experiences with aripiprazole in the therapy of schizophrenia
According to evidence-based data and comprehensive experiences depot-antipsychotics are valuable therapeutical options to ensure long-term adherence in the therapy of schizophrenia. Aripiprazole depot is a second generation depot-antipsychotic that claims to protect schizophrenic-patients against relapse in long-term therapy, to avoid hospitalization and thus to influence psychosocial functioning and prognosis of the patients positively. Clinical data of efficacy and safety and first experiences with the new depot formulation confirm that aripiprazole significantly reduces the relapse-rate compared with placebo. Thereby, it combines the known efficacy and safety profile of oral aripiprazole with the advantages of a sustained drug concentration of aripiprazole over one month.
Key words: Aripiprazole depot, schizophrenia, depot antipsychotics, relapse prevention, adherence
Psychopharmakotherapie 2014; 21(03)
