Toni von Tiedemann, Margot Albus, Christina Riedel und Helmut Küchenhoff, München
Psychische Erkrankungen gehören zu den häufigsten und kostenintensivsten Erkrankungen [7]. Neben der hohen und zunehmenden Prävalenzrate psychischer Erkrankungen liegt dies zum einen an den hohen Behandlungskosten. Ein psychisch kranker Mensch bedarf häufig einer engmaschigen, zeitintensiven medizinischen und sozialkomplementären Versorgung.
Zum anderen sind die Folgekosten psychischer Erkrankungen sehr hoch. Dies gilt im Besonderen für Erkrankungen, bei denen die Wahrscheinlichkeit einer Chronifizierung hoch ist.
Eine hohe Qualität bei einer guten Wirtschaftlichkeit in der psychiatrischen Versorgung sind damit vorrangige gesundheitspolitische Ziele.
Bei psychiatrischen Patienten sind Hilfeleistungen dann am effektivsten, wenn diese einrichtungs- und sektorenübergreifend erbracht werden [5]. Eine optimale horizontale und vertikale Vernetzung von stationärer und ambulanter medizinischer Behandlung sowie psychosozialen Leistungen erscheint daher besonders wichtig. Gleichzeitig muss diese enge Vernetzung finanzierbar sein.
Auf diese Punkte zielt die integrierte Versorgung nach §§140aff. SGB V ab, die im Rahmen des zweiten Gesundheitsmodernisierungsgesetzes am 1. Januar 2004 realisierbar wurde. In der Psychiatrie bedeutet dies den vertraglich geregelten Zusammenschluss verschiedener medizinischer und sozialkomplementärer Leistungserbringer zu einem Versorgungsnetz. Zu nennen sind hier die Versorgung durch psychiatrische Institutsambulanzen, niedergelassene Psychiater und Nervenärzte, psychiatrische Klinken, Selbsthilfegruppen, sozialpsychiatrische Dienste, betreute Wohnformen sowie tagesstrukturierende Angebote.
Ein solcher Vertrag wurde am 1. Juli 2004 zwischen dem Isar-Amper-Klinikum, Klinikum München-Ost und der AOK Bayern für Patienten mit alkoholbedingten Störungen, Schizophrenien, schizoaffektiven Störungen und affektiven Störungen geschlossen [2]. Dabei stellt die Institutsambulanz die Koordinationsstelle der Versorgung dar.
Ziel ist, über die Optimierung der Behandlungsprozesse, eine optimale sozialkomplementäre Versorgung, verkürzte Warte- und Behandlungszeiten, einen verbesserten Informationsfluss und eine höhere Transparenz die Patientenzufriedenheit, die Lebensqualität und die Compliance zu erhöhen und letztlich eine Abnahme der Rückfallhäufigkeit und der stationären Aufenthalte zu erreichen.
In der Studie sollte anhand einer Stichprobe von Patienten aus dem schizophrenen Formenkreis überprüft werden, inwieweit diese Ziele erreicht werden konnten.
Material und Methoden
Beschreibung der Stichprobe
Die Fragestellungen wurden anhand einer Stichprobe bestehend aus 95 Patienten, die an der integrierten Versorgung teilnahmen, und einer Kontrollgruppe (KG) von 95 standardbehandelten Patienten untersucht. Beide Gruppen wurden in einer der psychiatrischen Institutsambulanzen (PIA) des Isar-Amper-Klinikums, Klinikum München-Ost, behandelt. Einschlusskriterien in der IV-Gruppe waren das Vorliegen einer Störung aus dem schizophrenen Formenkreis sowie die Teilnahme an der integrierten Versorgung seit mindestens einem halben Jahr. Die Kontrollgruppe wurde zur IV-Gruppe paarweise hinsichtlich Alter, Geschlecht, Diagnose, Vorliegen einer komorbiden substanzinduzierten Störung und Erkrankungsdauer passend ausgewählt („gematcht“) (Tab. 1).
Tab. 1. Demographische Daten der Studienteilnehmer
|
Parameter |
IV-Gruppe |
Kontrollgruppe |
|
Alter [Jahre ] |
42,22±10,40 |
42,47±10,10 |
|
Geschlecht |
||
|
68,4% |
68,4% |
|
31,6% |
31,6% |
|
Ersterkrankung |
1999,57±4,60 |
1999,25±4,44 |
Erhobene Variablen und Erhebungsinstrumente
Für die Erhebung wurden Fragebögen, standardisierte Skalen sowie Krankengeschichten und klinikinterne Dokumentationssysteme herangezogen. Die verwendeten Skalen wurden zum Teil vom Patienten direkt ausgefüllt und zum Teil auf Basis der Fragebögen vom Kliniker beurteilt.
Schwere der Erkrankung. Zur Beurteilung der Schwere der Erkrankung wurden das Global Assessment of Functioning (GAF; [9]) und die Clinical Global Impression Scale – Schizophrenia Version (CGI-SCH, [6]) herangezogen.
Zufriedenheit mit der Behandlung. Über einen Fragebogen wurde die Zufriedenheit der Patienten mit folgenden Unterpunkten der Behandlung in den Ambulanzen beziehungsweise bei dem niedergelassenen Psychiater/Nervenarzt erfasst:
- Persönliche Erreichbarkeit
- Telefonische Erreichbarkeit
- Fachliche Kompetenz
- Wartezeit
- Persönliches Verhältnis
- Unterstützung bei Problemen
- Information über die Erkrankung
- Information darüber, was der Patient selbst zur Verbesserung/Heilung beitragen kann
- Information über Medikamente
- Verständlichkeit der Informationen
- Medikamentöse Behandlung
- Zusammenarbeit mit anderen medizinischen Einrichtungen
- Zusammenarbeit mit sozialkomplementären Einrichtungen (z. B. Tagesstätte, betreutes Wohnen)
- Zufriedenheit insgesamt
In der IV-Gruppe wurde zusätzlich erfragt wie die Patienten die Behandlung seit Eintritt in die integrierten Versorgung im Vergleich zur Behandlung davor beurteilten und ob sie die integrierte Versorgung weiterempfehlen würden.
Medikamentöse Compliance. Die Zuverlässigkeit der Medikamenteneinnahme wurde anhand der Brief Adherence Rating Scale (BARS; [3]) beurteilt. Die BARS misst, wie viel Prozent der verschriebenen Medikamente der Patient nach seiner Einschätzung im vergangenen Monat eingenommen hat.
Lebensqualität. Die Lebensqualität wurde mithilfe der Specific Level of Functioning Scale (SLOF, [10, 11]) und vonseiten der Patienten mit dem EQ-5D-Fragebogen (Euro Quality of Life – 5 Dimension; [12]) beurteilt.
Sozialkomplementäre Versorgung. Es wurde erfragt, inwiefern die Patienten Leistungs- und Hilfsangebote über die Behandlung in der PIA hinaus nutzten. Erfasst wurden betreute Wohnformen, die Anbindung an einen sozialpsychiatrischen Dienst, die Teilnahme an Selbsthilfegruppen und die Teilnahme an einer Arbeitstherapie oder einer tagesstrukturierenden Maßnahme.
Rückfälle und Behandlungsdauer. Als Rückfälle wurden nur solche Erkrankungsepisoden gewertet, die mit einer stationären psychiatrischen Behandlung einhergingen.
Um die Rückfälle vor und nach Eintritt in die integrierte Versorgung zu erfassen, wurden bei jedem Patienten die Rückfälle seit Eintritt in die integrierte Versorgung bis zum Zeitpunkt der Datenerhebung erfasst und diese verglichen mit den Rückfällen, die im entsprechenden Zeitraum vor Eintritt in die integrierte Versorgung aufgetreten waren. Die so erhobenen Zeiträume lagen zwischen etwa einem halben Jahr und etwa fünf Jahren seit Eintritt in die integrierte Versorgung.
Entsprechend wurde in der Kontrollgruppe verfahren, wobei hier der Zeitpunkt des Eintritts in die integrierte Versorgung als Referenzdatum (RD) und der Zeitpunkt der Datenerhebung des jeweiligen Matching-Partners beziehungsweise der entsprechende Zeitraum davor als Vergleichszeiträume erhoben wurden.
Als frühe Rückfälle wurden stationäre Wiederaufnahmen innerhalb von vier Wochen nach einer Entlassung aus der stationären oder teilstationären Behandlung gewertet.
Die stationäre Behandlungsdauer wurde in Tagen erfasst.
Medikamentöse Behandlung. Bei jedem Patienten wurde die aktuelle Medikation sowie die Medikamentengeschichte bis zum Zeitpunkt des Eintritts in die integrierte Versorgung beziehungsweise bis zum Referenzdatum erfasst.
Statistische Auswertung. Durchschnittswerte sind, soweit nicht anders vermerkt, als Mittelwert ± Standardabweichung (SD) angegeben. Für statistische Vergleiche wurde je nach Fragestellung der Mann-Whitney-Test, der Chi-Quadrat-Test oder der Wilcoxon-Test herangezogen (siehe Ergebnisse). Die statistische Auswertung wurde vom Institut für Statistik der Ludwig-Maximilians-Universität unter Verwendung von PASW 18 durchgeführt.
Ergebnisse
Bezüglich der Schwere der Erkrankung zeigten sich keine signifikanten Gruppenunterschiede. Der durchschnittliche GAF-Score betrug in der IV-Gruppe 42,99±12,49, in der Kontrollgruppe 46,02±14,24. Der durchschnittliche CGI-SCH-Score lag in der IV-Gruppe bei 4,67±1,22, in der Kontrollgruppe bei 4,42±1,19.
Zufriedenheit mit der Behandlung
In beiden Gruppen zeigte sich deskriptiv eine hohe Zufriedenheit mit der Behandlung in der Institutsambulanz. In allen erfragten Teilbereichen der Behandlung lag die Zufriedenheit bei Werten zwischen 1 (sehr zufrieden) und 2 (eher zufrieden). Die durchschnittliche Gesamtzufriedenheit mit der Behandlung lag in der IV-Gruppe bei 1,44±0,59, in der Kontrollgruppe bei 1,47±0,72. Im Gruppenvergleich mit dem Mann-Whitney-Test zeigten sich keine Gruppenunterschiede.
32% der IV-Patienten beurteilten die Behandlung seit Eintritt in die integrierte Versorgung als besser, 52% als gleich gut und 16% geben an, dies nicht beurteilen zu können. Kein Patient schätzte die Behandlung seit Beginn der integrierten Versorgung als schlechter ein.
Weiterhin würden 62% der Befragten die integrierte Versorgung anderen Patienten weiterempfehlen, 37% würden diese weder weiterempfehlen noch davon abraten und lediglich 1% würde die integrierte Versorgung ausdrücklich nicht weiterempfehlen.
Medikamentöse Compliance und Lebensqualität
Die Patienten der IV-Gruppe gaben an, im vergangenen Monat durchschnittlich 97,37% (SD 8,88) der verschriebenen Medikamente eingenommen zu haben. Die Patienten der Kontrollgruppe nannten durchschnittlich 94,24% (SD 17,13). Im Chi-Quadrat-Test zeigte sich kein signifikanter Unterschied zwischen den Gruppen.
Auch bezüglich der subjektiven und objektiven Lebensqualität (EQ-5D und SLOF) ergaben sich keine Unterschiede zwischen den Gruppen, wobei sowohl in der subjektiven wie auch in der objektiven Lebensqualität eine Beeinträchtigung vorlag. Die Ergebnisse des EQ-5D sind in Tabelle 2 zusammengefasst. Der SLOF-Score betrug 8,95 (IV-Gruppe) bzw. 9,33 (Kontrollgruppe; n.s.); ein Wert von 16 beschreibt die bestmögliche, ein Wert von 0 die schlechtmöglichste Lebensqualität.
Tab. 2. Aspekte der objektiven Lebensqualität gemäß EQ-5D-Fragebogen (Anteil [%] der Patienten; der erste Wert bezieht sich auf die IV-Gruppe, der zweite Wert auf die Kontrollgruppe; in Klammern sind die Werte der deutschen Normstichprobe angegeben)
|
Keine |
Einige |
Extreme Probleme |
Gruppenvergleich |
|
|
Für sich selbst sorgen |
79 vs. 85 (98,3) |
21,1 vs. 15,1 (1,7) |
0 vs. 0 (0) |
n. s. |
|
Allgemeine Tätigkeiten |
60 vs. 67,7 (88,1) |
35,8 vs. 29 (11,9) |
4,2 vs. 3,2 (0) |
n. s. |
|
Schmerzen/körperliche Beschwerden |
56,8 vs. 63,4 (65,3) |
41,1 vs. 31,2 (29,7) |
2,1 vs. 5,4 (5,1) |
n. s. |
|
Beweglichkeit/Mobilität |
88,4 vs. 95,7 (85,3) |
11,6 vs. 4,3 (14,7) |
0 vs. 0 (0) |
n. s. |
|
Angst/Niedergeschlagenheit |
64,2 vs. 64,5 (80,5) |
30,5 vs. 32,3 (18,6) |
5,3 vs. 3,2 (0,8) |
n. s. |
Sozialkomplementäre Versorgung
Patienten, die an der integrierten Versorgung teilnahmen, waren signifikant häufiger sozialkomplementär angebunden als die Patienten der Kontrollgruppe (70,5% vs. 53,7%; p<0,05 [Chi-Quadrat-Test]).
Rückfälle und stationäre Behandlungsdauer
Intragruppenvergleich. Um die Anzahl der Rückfälle und die Dauer der stationären und teilstationären Aufenthalte über die individuell unterschiedlichen Zeiträume seit Eintritt in die integrierte Versorgung beziehungsweise in der Kontrollgruppe der Vergleichszeiträume vergleichbar zu machen und zu gewichten, wurden diese Variablen für die statistische Analyse auf einen Monat berechnet. Für die deskriptive Darstellung wurde ein Zeitraum von sechs Monaten gewählt.
Die Anzahl an Rückfällen und die stationäre Behandlungsdauer nahmen sowohl in der IV-Gruppe als auch in der Kontrollgruppe seit Eintritt in die integrierte Versorgung bzw. seit dem Referenzdatum ab (Abb. 1 und 2). Bezüglich der Rückfälle insgesamt war dieser Rückgang in beiden Gruppen signifikant (p<0,01 [Wilcoxon-Test]). Entsprechend zeigte sich auch bezüglich der stationären Aufenthaltsdauer in beiden Gruppen eine signifikante Abnahme (p<0,01).
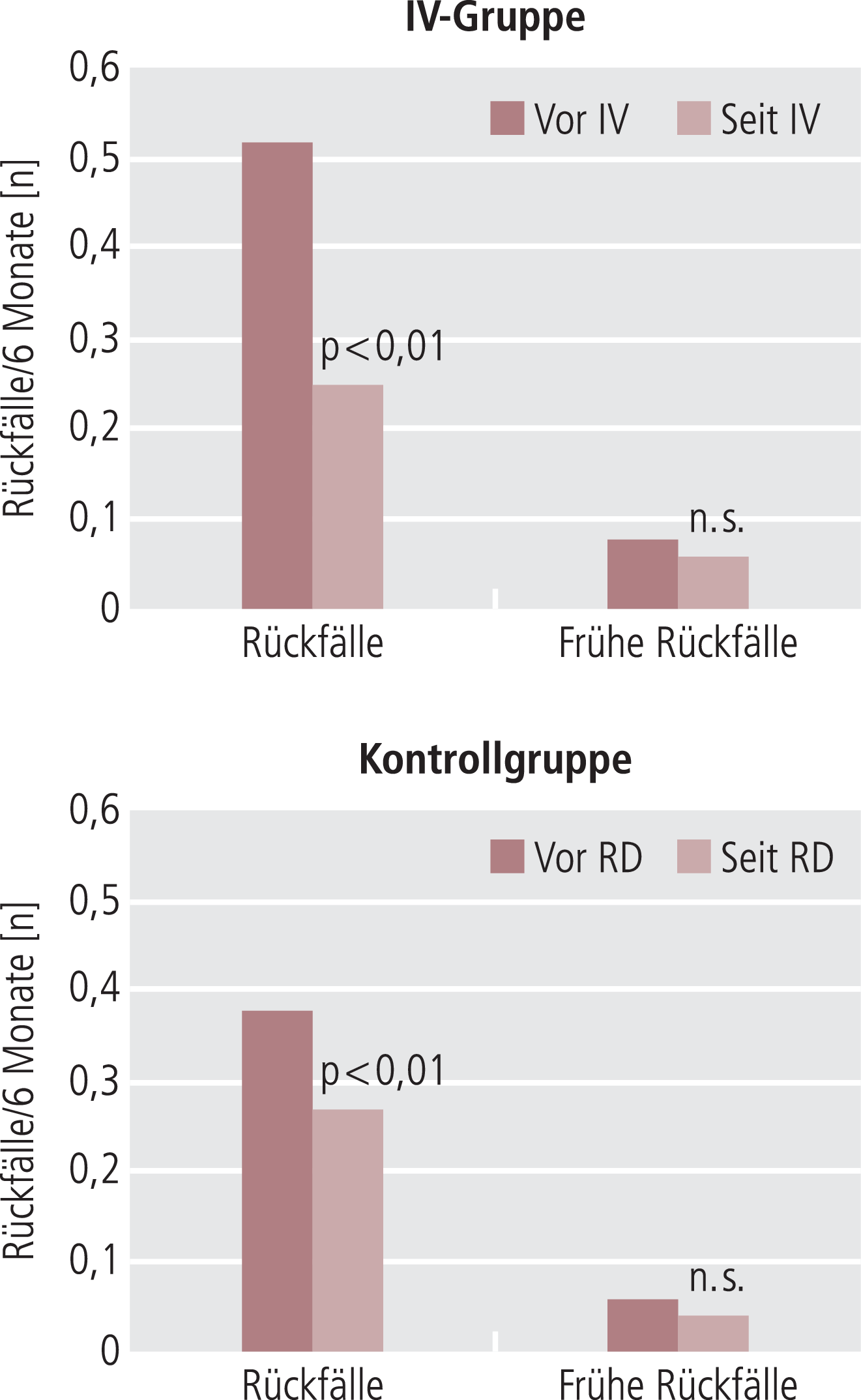
Abb. 1. (Frühe) Rückfälle vor/seit der integrierten Versorgung (IV) bzw. dem Referenzdatum (RD), auf sechs Monate berechnet. Früher Rückfall: stationäre Wiederaufnahme innerhalb von 4 Wochen nach Entlassung aus einer (teil)stationären Behandlung
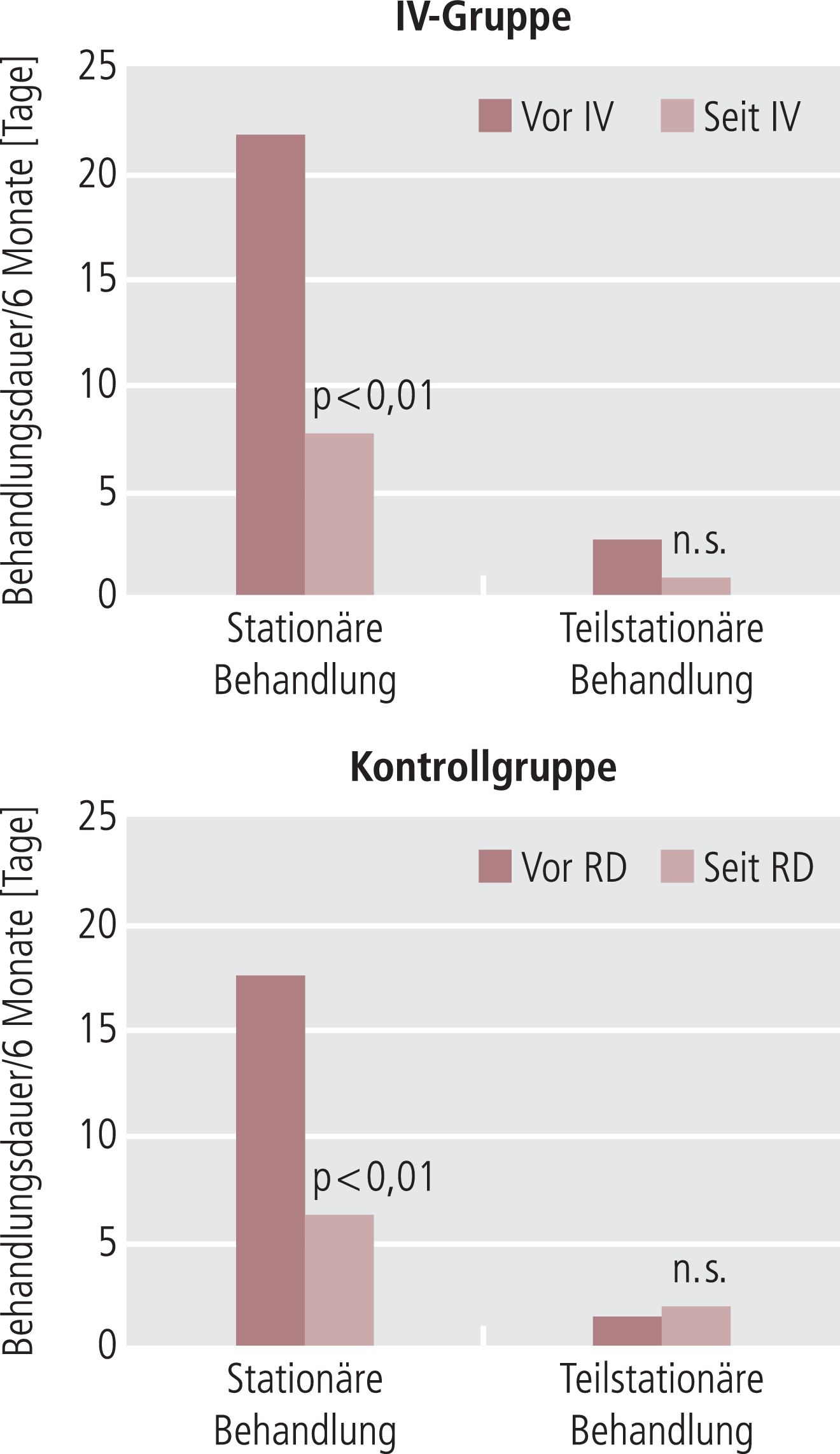
Abb. 2. (Teil-)Stationäre Behandlungsdauer vor/seit der integrierten Versorgung (IV) bzw. dem Referenzdatum (RD), auf sechs Monate berechnet
Bezüglich der frühen Rückfälle kam es zwar in beiden Gruppen zu einem deskriptiven Rückgang, das Signifikanzniveau wurde jedoch verfehlt.
Intergruppenvergleich. Um den Rückgang von Rückfällen und stationären Behandlungsdauern unabhängig von deren unterschiedlicher Anzahl beziehungsweise Dauer seit der integrierten Versorgung (IV-Gruppe) bzw. den Referenzdaten (Kontrollgruppe) beurteilen und vergleichen zu können, wurden die Differenzen von Rückfällen und Aufenthaltdauern vor/nach IV bzw. vor/nach Referenzdatum mit dem Chi-Quadrat-Test verglichen. Es ergaben sich keine signifikanten Gruppenunterschiede. Der Rückgang der Rückfälle und die Abnahme der stationären Behandlungsdauer waren also in beiden Gruppen in gleichem Maß zu beobachten.
In Abbildung 3 findet sich die deskriptive Darstellung der Mittelwerte (Rückfälle und Behandlungsdauer) beider Gruppen über sechs Monate berechnet.
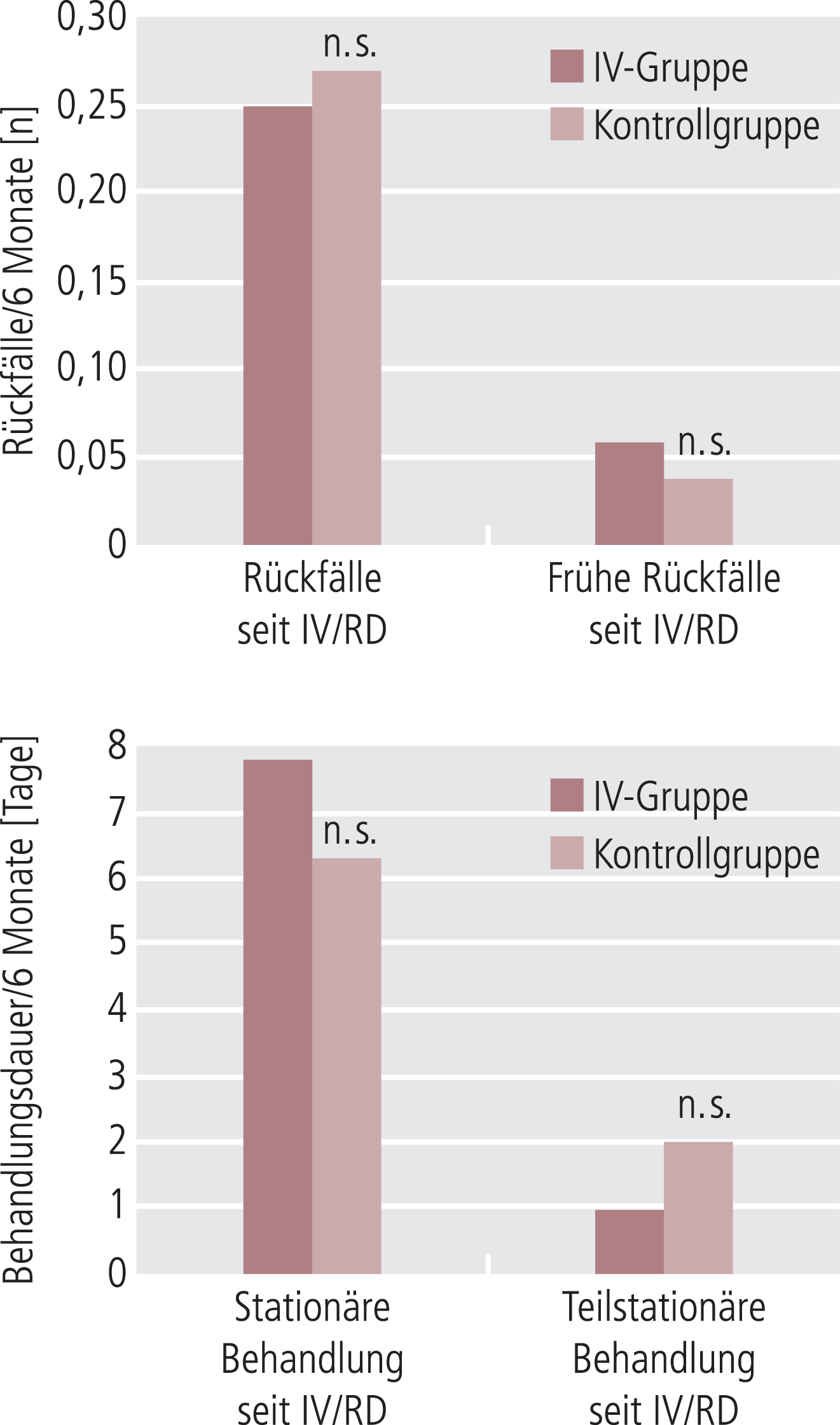
Abb. 3. Gruppenvergleich Anzahl Rückfälle und Behandlungsdauer seit der integrierten Versorgung (IV) bzw. dem Referenzdatum (RD), für sechs Monate berechnet (Chi-Quadrat-Test)
Aktuelle Medikation und Medikamentenhistorie
Tabelle 3 gibt einen Überblick über die aktuelle Medikation in der Experimentalgruppe.
Tab. 3. Aktuelle Medikation in der IV-Gruppe (n=95)
|
Neuroleptikum |
% |
Antidepressivum |
% |
Stimmungsstabilisierer |
% |
|
Keine |
7,4 |
Keine |
54,7 |
Keine |
69,5 |
|
FGA |
10,5 |
TZA |
7,4 |
AK |
16,8 |
|
Clozapin |
11,6 |
SSRI |
34,7 |
Lithium |
9,5 |
|
SGA |
42,1 |
MAO |
1,1 |
AK + Lithium |
4,2 |
|
FGA + Clozapin |
6,3 |
TZA + SSRI |
2,1 |
Lithium + Pregabalin |
0 |
|
FGA + SGA |
6,3 |
TZA + MAOI |
0 |
AK + Pregabalin |
0 |
|
SGA + Clozapin |
13,7 |
SSRI + MAOI |
0 |
Lithium + AK + Pregabalin |
0 |
|
FGA + SGA + Clozapin |
2,1 |
SSRI + TZA + MAOI |
0 |
Pregabalin |
0 |
FGA: Erstgenerations-Antipsychotika (first generation antipsychotics); SGA: Zweitgenerations-Antipsychotika (second generation antipsychotics); TZA: trizyklische Antidepressiva; SSRI: selektive Serotonin-Wiederaufnahmehemmer; MAOI: Monoaminoxidase-Hemmer; AK: Antikonvulsiva
In Abbildung 4 und 5 findet sich eine deskriptive Darstellung der aktuellen neuroleptischen Medikation beider Gruppen. In beiden Gruppen stellt die Monobehandlung mit einem Neuroleptikum der zweiten Generation die häufigste Form der neuroleptischen Behandlung dar. Abbildung 5 zeigt detailliert, welche Neuroleptika der zweiten Generation wie häufig als Monotherapie verschrieben wurden.
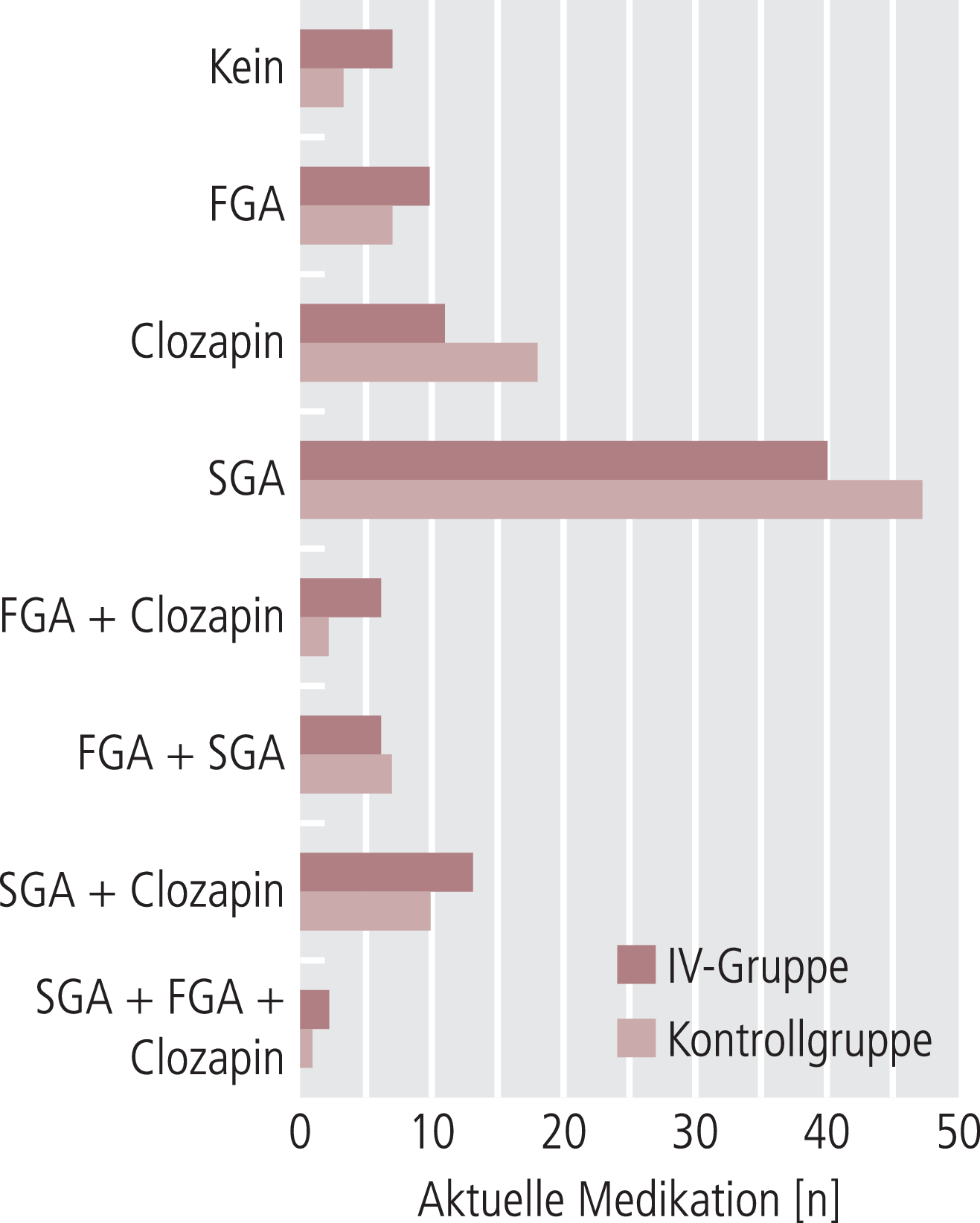
Abb. 4. Aktuelle Medikation mit Neuroleptika (absolute Häufigkeiten); FGA: Erstgenerations-Antipsychotika; SGA: Zweitgenerations-Antipsychotika
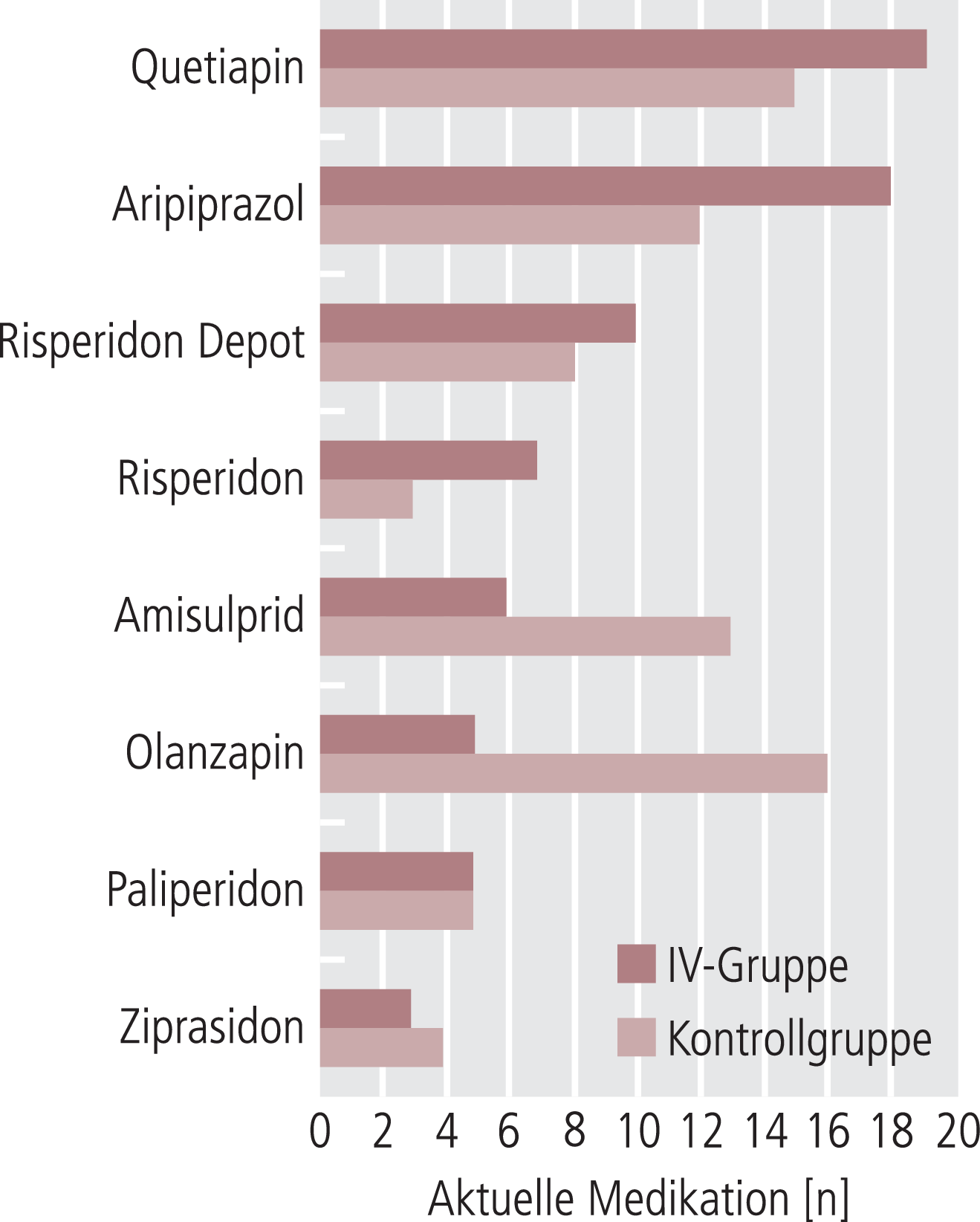
Abb. 5. Aktuelle Medikation mit Zweitgenerations-Antipsychotika (absolute Häufigkeiten)
Aufgrund der kleinen Stichproben wurde diesbezüglich auf einen statistischen Gruppenvergleich verzichtet.
Unter Verwendung eines Chi-Quadrat-Tests wurde überprüft, ob es zwischen den Gruppen einen Unterschied in der Anzahl von Patienten mit einer Kombination von Neuroleptika aus unterschiedlichen Substanzgruppen beziehungsweise mit einer neuroleptischen Monotherapie gibt. Es zeigte sich kein signifikanter Gruppenunterschied; eine Kombinationstherapie erhielten in der IV-Gruppe 30,7%, in der Kontrollgruppe 21,7% der Patienten (p=0,17).
Weiterhin wurde über den Wilcoxon-Test überprüft, ob sich die Gruppen hinsichtlich der Anzahl an Wechseln der Neuroleptika seit Eintritt in die integrierte Versorgung beziehungsweise im Vergleichszeitraum unterschieden. Ein Medikamentenwechsel lag vor, wenn eine Veränderung von einer Substanzgruppe in eine andere erfolgte oder von einer Monotherapie auf eine Kombination gewechselt wurde bzw. umgekehrt. Auch diesbezüglich unterschieden sich die Gruppen nicht: In der IV-Gruppe wurden durchschnittlich 0,45±0,74 Wechsel vorgenommen, in der Kontrollgruppe 0,31±0,72 Wechsel (p=0,16).
Diskussion
Die integrierte Versorgung hat zum Ziel, über eine Optimierung der Behandlungsprozesse, eine sektorenübergreifende vertikale und horizontale Vernetzung, einen verbesserten Informationsfluss und eine höhere Transparenz die Patientenzufriedenheit und Compliance zu erhöhen und letztlich eine Abnahme der Rückfallhäufigkeit und der stationären Aufenthalte zu erreichen. Im Folgenden wird diskutiert, inwieweit diese Ziele umgesetzt werden konnten.
Die Zufriedenheit mit der Behandlung stellt einen wichtigen Faktor für die Behandlungscompliance und den Behandlungserfolg dar [1, 4] und kann somit zu einer Abnahme der Rückfallhäufigkeit beitragen. Die integrierte Versorgung zielt deshalb unter anderem auf eine Verbesserung der Behandlungszufriedenheit ab.
In dieser Studie zeigten die Patienten eine hohe bis sehr hohe Zufriedenheit in allen Aspekten der Behandlung. Der fehlende Gruppenunterschied spricht allerdings nicht für eine Überlegenheit der integrierten Versorgung im Vergleich zur Standardbehandlung. Die Patienten sind mit der Behandlung in den Institutsambulanzen sehr zufrieden bis zufrieden, und zwar unabhängig von der Teilnahme an der integrierten Versorgung.
Ein Ziel der integrierten Versorgung ist es, über eine höhere Zufriedenheit, eine engere Zusammenarbeit und eine intensive Psychoedukation eine höhere medikamentöse Compliance zu erzielen. Die unzuverlässige Einnahme beziehungsweise das nicht ärztlich begleitete Absetzen von Psychopharmaka ist ein zentraler Faktor für die Rückfallwahrscheinlichkeit [8]. In der vorliegenden Studie zeigte sich in beiden Gruppen eine gleichermaßen hohe medikamentöse Compliance, also eine sehr zuverlässige Medikamenteneinnahme. Eine Erklärung wäre, dass die gleichermaßen hohen Zufriedenheitswerte in beiden Gruppen auch gleichermaßen zu dieser hohen Compliance beitragen.
Die Lebensqualität wurde über ein subjektives und über ein objektives Maß (EQ-5D bzw. SLOF) erfasst. Es wurden also zwei wichtige Aspekte des Konstrukts Lebensqualität berücksichtigt.
Die objektive Beeinträchtigung der Lebensqualität spiegelte sich in auch in der subjektiven Beurteilung durch die Patienten wider. Die Hypothese, dass sich die integrierte Versorgung indirekt positiv auf die Lebensqualität der Patienten auswirkt, kann aufgrund des in beiden verwendeten Maßen fehlenden Gruppenunterschieds im Rahmen dieser Studie nicht gestützt werden.
Die integrierte Versorgung verfolgt weiterhin das Ziel, die Verzahnung zwischen den an der Patientenbehandlung beteiligten Sektoren zu optimieren und die Patienten in einem Behandlungsnetzwerk möglichst optimal versorgen zu können. Es stellt sich daher die Frage, ob Patienten, die an der integrierten Versorgung teilnehmen, insgesamt sozialkomplementär besser versorgt sind. Die Ergebnisse stützen diese Hypothese insofern, als dass die Patienten der IV-Gruppe tatsächlich signifikant häufiger sozialkomplementär angebunden waren als die Patienten der Kontrollgruppe. Dies könnte für das Gelingen der beabsichtigten sektorenübergreifenden Behandlung sprechen.
Die möglichen Vorteile durch eine bessere Vernetzung und Zusammenarbeit sollten letztlich in einer Reduktion der Rückfälle münden. Besonders in der Anzahl der frühen Rückfälle wäre ein Profit von einer optimierten vor allem vertikalen Vernetzung von stationärer zu ambulanter Behandlung zu erwarten.
Betrachtet man nun die wichtigsten Zielgrößen zur Messung des Erfolgs der integrierten Versorgung, nämlich die Anzahl an Rückfällen sowie die stationäre Behandlungsdauer, so spiegelt sich die bessere sozialkomplementäre Versorgung hier allerdings nicht wider. Im Vergleich des Behandlungszeitraums seit Eintritt in die integrierte Versorgung mit dem entsprechend langen Behandlungszeitraum davor zeigte sich ein deutlicher Rückgang der Anzahl an Rückfällen insgesamt und der stationären Behandlungsdauer in Tagen. Bezüglich der Anzahl an frühen Rückfällen und der teilstationären Behandlungsdauer ergab sich dagegen kein signifikanter Unterschied.
Dieser Rückgang in der Anzahl an Rückfällen insgesamt und der stationären Behandlungsdauer ist beim Vergleich der entsprechenden Behandlungszeiträume allerdings in der Kontrollgruppe ebenfalls zu beobachten, und zwar im gleichen Maße wie in der Gruppe der IV-Patienten. Im Gruppenvergleich ergab sich dementsprechend kein signifikanter Unterschied in den erhobenen Rückfallvariablen.
Auch bezüglich der erhobenen Medikation zeigten sich keine Gruppenunterschiede. Insgesamt betrachtet wurden die Patienten in der Kontrollgruppe medikamentös also vergleichbar behandelt wie die Patienten in der integrierten Versorgung.
Insgesamt birgt die Studie einige methodische Probleme: Hier ist zum einen die relativ kleine Stichprobengröße zu nennen, die zur Folge hat, dass Gruppenunterschiede entsprechend groß sein müssen, um zu einem signifikanten Ergebnis zu führen. Zum anderen liegt ein methodisches Problem in der Auswahl der Matchingkriterien. Das Matching erfolgte über die Variablen Alter, Diagnose, Komorbidität mit einer Suchterkrankung und Erkrankungsdauer. Denkbar wäre, dass andere Variablen, die beim Matching nicht berücksichtigt und nicht kontrolliert wurden, einen Einfluss auf die untersuchten Bereiche haben. Zu nennen wären hier beispielsweise der sozioökonomische Status und die Schulbildung. Eine weitere Überlegung betrifft die Dauer der Behandlung in der PIA, die ebenfalls beim Matching nicht berücksichtigt und zunächst nicht kontrolliert wurde, allerdings eine wichtige Einflussvariable darstellen könnte. Wäre die IV-Gruppe insgesamt signifikant kürzer in der PIA in Behandlung, so wäre es denkbar, dass der Effekt der integrierten Versorgung in dieser Gruppe in der Kontrollgruppe über den Effekt einer längeren Behandlungsdauer in der PIA ausgeglichen wird. Diese Hypothese konnte in einer nachträglichen Auswertung der Behandlungsdauer verworfen werden.
Betrachtet man die Ergebnisse abschließend, so sprechen diese für eine sehr gute Behandlungsqualität in der Institutsambulanz insgesamt, und zwar unabhängig davon ob diese im Rahmen der integrierten Versorgung oder der Standardversorgung stattfindet.
Die integrierte Versorgung wird von den Patienten positiv angenommen und beurteilt, scheint aber einer qualitativ hochwertigen Standardbehandlung bei bezüglich des Behandlungsangebots günstigem Standort der Institutsambulanz nicht überlegen zu sein.
Interessenkonflikterklärung
Die Studie wurde von Bristol-Myers Squibb unterstützt.
Literatur
1. Ascher-Svanum H, Faries D, Zhu B, Ernst F, et al. Medication adherence and long-term functional outcomes in the treatment of schizophrenia in usual care. J Clin Psychiatry 2006;67:453–60.
2. Bezirkskrankenhaus Haar (Hrsg.). Vertrag über die Zusammenarbeit im Rahmen der Integrierten Versorgung für psychiatrische Erkrankungen vom 01.07.2004.
3. Byerly MJ, Nakonezny PA, Rush AJ. The brief adherence rating scale (BARS) validated against electronic monitoring in assessing the antipsychotic medication adherence of outpatients with schizophrenia and schizoaffective disorder. Schizophr Res 2008;100:60–9.
4. Chue P. The relationship between patient satisfaction and treatment outcomes in schizophrenia. J Psychopharmacol 2006;20:38–56.
5. Diakonisches Werk der Evangelischen Kirche in Deutschland e.V. (Hrsg.). Perspektiven integrierter Versorgung für psychisch kranke und suchtkranke Menschen. Leinfelden-Echterdingen: Diakonisches Werk, 2006:1–34.
6. Haro JM, Kamath SA, Ochoa S, Novick D, et al. The clinical global impression-schizophrenia scale: A simple instrument to measure the diversity of symptoms present in schizophrenia. Acta Psychiatr Scand Suppl 2003;416:16–23.
7. IEGS Institut für Gesundheit und Sozialforschung GmbH. DAK Gesundheitsreport 2005;30:43.
8. Novick D, Haro J, Suarez D, Perez V, et al. Predictors and clinical consequences of non-adherence with antipsychotic medication in outpatient treatment of schizophrenia. Psychiatry Res 2010;176:109–13.
9. Saß H, Wittchen HU, Zaudig M, Houben I (Hrsg.). Diagnostisches und Statistisches Manual Psychischer Störungen – Textrevision (DSM-IV-TR). Achse V. Göttingen: Hogrefe Verlag, 2000.
10. Strauss J, Carpenter W. Prediction of outcome in schizophrenia I. Characteristics and outcome. Arch Gen Psychiatry 1972;27:739–46.
11. Strauss J, Carpenter W. Prediction of outcome in schizophrenia III. Five-year outcome and its predictors. Arch Gen Psychiatry 1977;34:159–63.
12. The EuroQol Group. EuroQol: A new facility for the measurement of health-related quality of life. Health Policy 1990;16:199–208.
Toni von Tiedemann, Prof. Dr. med. Dr. Margot Albus, kbo-Isar-Amper-Klinikum gemeinnützige GmbH, Klinikum München-Ost, Vockestraße 72, 85540 Haar, E-Mail: ToniKatharina.vonTiedemann@iak-kmo.de
Christina Riedel, Prof. Dr. Helmut Küchenhoff, Institut für Statistik, Ludwig-Maximilians-Universität München, Ludwigstraße 33, 80539 München
Quality of outpatient care in schizophrenic patients: Integrated treatment in comparison to standard of care
Introduction: The integrated treatment is to overcome barriers between the treatment sectors of patient care. The aims are to optimise treatment processes by improving the information flow, transparency, treatment satisfaction, compliance and thereby reaching a reduction of relapse and inpatient treatment. This study was to examine to which extent these objectives could be implemented in an outpatient clinic.
Methods: There was a group of 95 schizophrenic outpatients participating in the integrated treatment which was compared in a matched-pair design with a group of standard care concerning satisfaction with treatment, compliance, medication, quality of life, rate of (early) relapses, and time of inpatient treatment.
Results and conclusion: In both groups, patients had a comparably high extent of satisfaction and compliance. Concerning quality of life there are also no differences, showing an unimpaired subjective but an impaired objective quality of life. In the integrated care group there was a significantly higher amount of complementary social care. In both groups rates of relapses and duration of inpatient treatment considerably decreased over time but no group difference could be found in the degree of decrease. In conclusion, there is no evidence for an improved care within integrated treatment apart from a higher extent of complementary social care but the results show a high quality of care in the outpatient clinic in general.
Key words: Integrated treatment, satisfaction with treatment, rate of relapses, duration of inpatient health care, complementary social care
Psychopharmakotherapie 2011; 18(06)
