Angelika Mehnert, Jörn Sindern, Neuss, und Detlef Schröder-Bernhardi, Frankfurt/M.
Die Behandlungsleitlinien für psychiatrische Pharmakotherapien gelten in den Ländern der EU in vielen Punkten als vergleichbar, häufig werden daher internationale Vergleiche vorgenommen. Mit dieser Arbeit soll die Aussagekraft von nationalen und internationalen Sekundärdaten für Fragen der Versorgungsforschung am Beispiel der Psychopharmaka untersucht werden.
Sekundärdaten basieren auf unterschiedlichen Erhebungsebenen und je nach Quelle enthalten sie eine unterschiedliche Detailfülle, die mit verschiedenen Datenbanken abzurufen ist (Tab. 1).
Tab. 1. Erhebungsebenen und Detailgrade der analysierten Sekundärdaten
|
Erhebungsebene |
Analysierte Details |
Datenquelle |
|
Absatz |
ATC-Code, Anzahl Standard Units1 |
IMS Midas |
|
Indikationsbezogene vom Arzt getätigte Verordnung |
ATC-Code, Packung, zugeordnete Diagnose nach ICD10 |
IMS VIP |
|
Patientenakten |
Diagnosen (ICD10) und Therapien (ATC-Code) im Zeitverlauf |
IMS Disease Analyzer |
1 Standard Unit: Anzahl Tabletten, Kapseln o.a. Dosierungseinheit
Die MIDAS®-Datenbank enthält Daten zu Arzneimittelabsätzen in einer Anzahl von Ländern basierend auf Absatzinformationen der Großhändler, also international vergleichbarer Quellen, und ist damit für eine internationale Gegenüberstellung von Gesamtmarktdaten geeignet. Der VIP® bildet getätigte Verordnungen niedergelassener Fachärzte in Deutschland auf Basis eines repräsentativen, nach Regionen sowie Gemeindegrößenklassen geschichteten Panels ab und erlaubt somit Aussagen über diagnosebezogene Verordnungen in einer Querschnittbetrachtung. Der IMS® Disease Analyzer beruht auf einer Stichprobe von frei praktizierenden Ärzten in der Bundesrepublik Deutschland, die mit EDV-Systemen ausgestattet sind, und erfasst tagesgenau nach Facharztgruppen differenziert anonymisierte patientenbezogene Diagnosen, Laborwerte, Einweisungen, Überweisungen, Krankschreibungen und ausgestellte Rezepte von GKV- und PKV-Patienten. Damit wird eine detaillierte Betrachtung des Therapie- und Diagnoseverhaltens der niedergelassenen Ärzte sowie eine longitudinale Betrachtung der Patienten mit ihren Diagnosen und Behandlungen ermöglicht [1].
Europäischer Vergleich
Gegenstand der Analyse sind psychiatrische und gerontopsychiatrische Indikationen. In diesem Rahmen sollen daher die Verordnungen für vier verschiedene Psychopharmaka-Gruppen in Europa verglichen werden (Antidementiva, Antidepressiva, Hypnotika/Sedativa, Antipsychotika). Dazu werden die jeweiligen Absatzanteile am Beispiel Deutschland, Frankreich, Großbritannien (UK), Spanien und Italien gegenübergestellt. Zur Berechnung wurden jeweils die Ergebnisse der Datenbank für medizinische Statistik IMS MIDAS [9] (Stand Ende 2006) herangezogen. Für jede der Psychopharmaka-Gruppen wurden anhand der vorliegenden Daten die Anteile am Gesamtabsatz nach Substanzklassen angegeben.
Antidementiva
Antidementiva haben unter den betrachteten Psychopharmaka noch das überschaubarste Indikationsspektrum: sie werden primär in nur einer Indikation – Demenz, meist vom Typ Alzheimer-Demenz – verordnet. Hier zeigen sich im Ländervergleich unterschiedliche Verteilungen der Absatzanteile von Cholinesterasehemmern (Donepezil, Rivastigmin und Galantamin) und sonstigen Antidementiva, maßgeblich Memantin (Abb. 1). Insbesondere in Deutschland ist ein deutlich höherer Anteil für Memantin festzustellen. Die Ursachen dafür sind unklar: Nationale und internationale Fachgesellschaften empfehlen seit mehreren Jahren übereinstimmend den evidenzbasierten Einsatz von Cholinesterasehemmern bei leichter bis mittelschwerer Alzheimer-Demenz und Memantin bei mittelschwerer bis schwerer Demenz [z.B. 6, 18]. Andererseits ist Deutschland das „Ursprungsland“ von Memantin, das hier auch am längsten bei der Demenz eingesetzt wird; das könnte zur Erklärung beitragen.
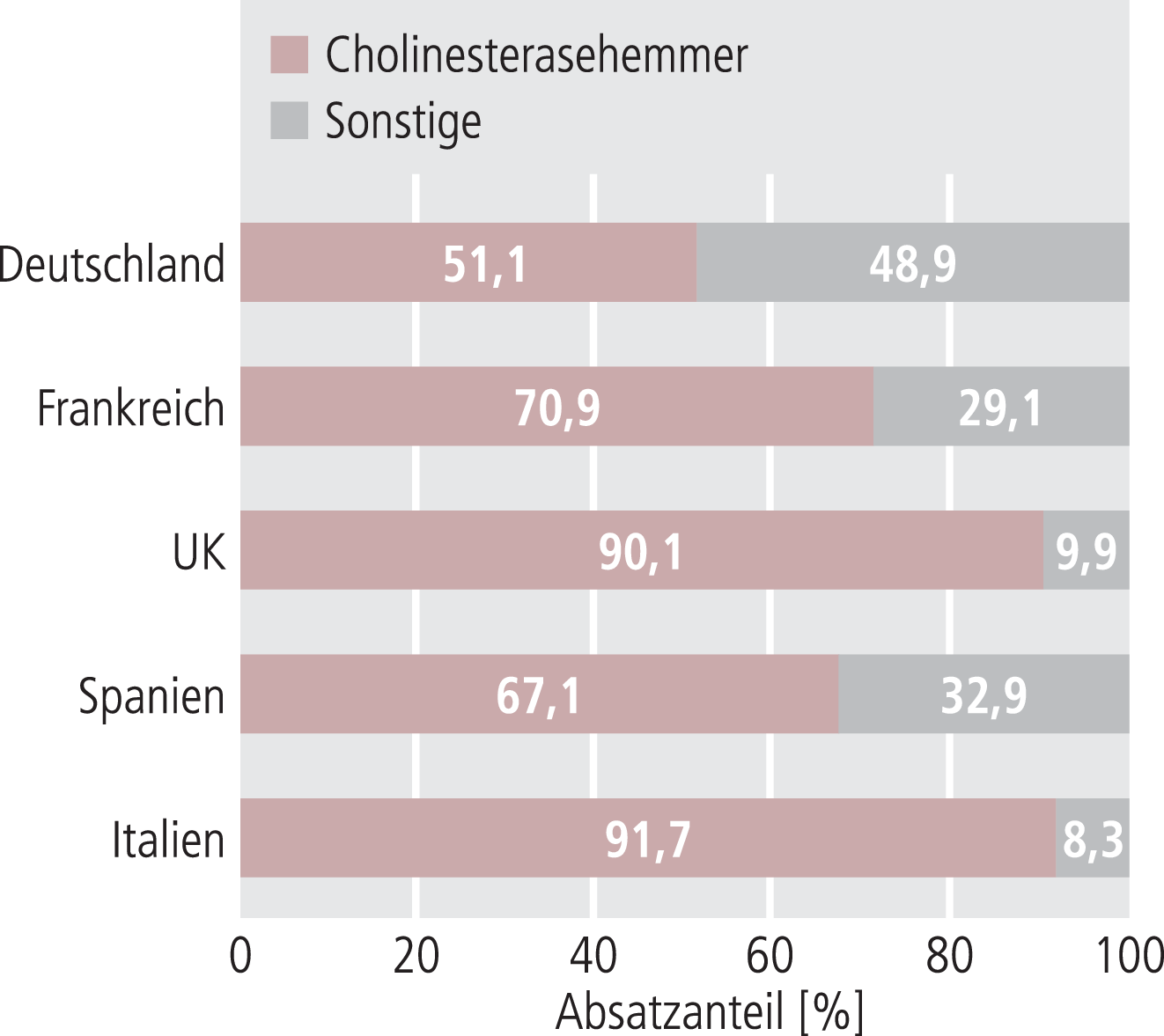
Abb. 1. Anteil der Cholinesterasehemmer am Gesamtmarkt der Antidementiva (Stand 2006; Anteile vom Absatz gemessen in Standard Units [s. Tab. 1]) [9]
Daten für eine genauere Analyse, beispielsweise nach Schweregrad der Demenz, liegen leider nicht vor. Denkbar wäre auch, dass die Behandlungsnotwendigkeit in den einzelnen Ländern unterschiedlich gesehen wird. Ebenso können unterschiedliche Anzahlen von Tagesgaben in verschiedenen Ländern zu unterschiedlichen Absatzverteilungen führen. Aber hierzu fehlen Daten.
Antidepressiva
Bei den Antidepressiva-Anteilen am Gesamtabsatz zeigt sich in den verschiedenen EU-Ländern ein etwas weniger einheitliches Bild (Abb. 2). Auch das Spektrum der Indikationen, in denen Antidepressiva zum Einsatz kommen können, ist deutlich größer [2].
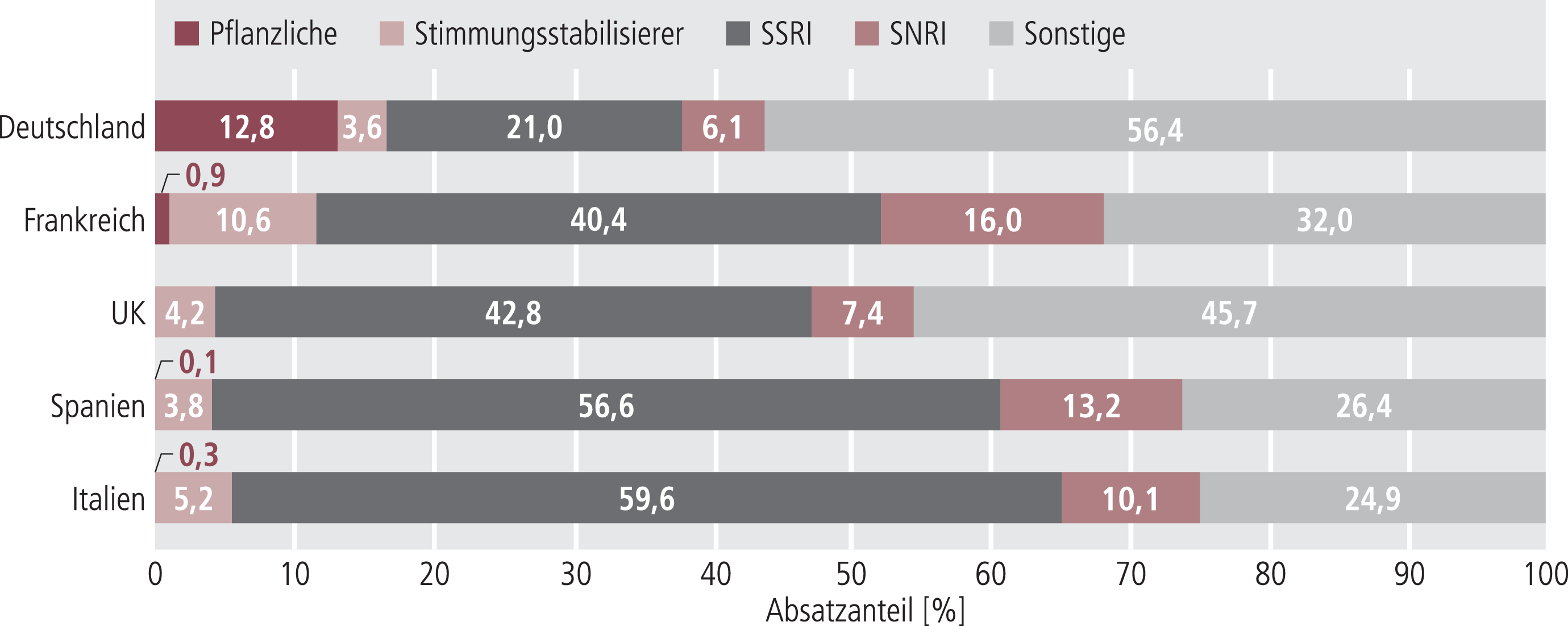
Abb. 2. Anteile verschiedener Antidepressiva-Gruppen am Gesamtmarkt der Antidepressiva (Stand 2006; Anteile vom Absatz gemessen in Standard Units [s. Tab. 1]); SSRI: selektive Serotonin-Wiederaufnahmehemmer, SNRI: Serotonin-Noradrenalin-Wiederaufnahmehemmer [9]
Das mit Ausnahme von Deutschland und (sehr knapp) UK größte Absatzsegment entfällt auf die selektiven Serotonin-Wiederaufnahmehemmer. Dies ist vermutlich darauf zurückzuführen, dass die Therapieleitlinien/-empfehlungen in den verschiedenen Ländern überstimmend auf das günstigere Verträglichkeitsprofil dieser Substanzklasse im Vergleich zu anderen Antidepressiva hinweisen. An erster Stelle in Deutschland und UK liegen „sonstige“ Antidepressiva. Diese Gruppe enthält neben Trizyklika, für die zahlreiche Generika zur Verfügung stehen, auch Monoaminoxidase-(MAO-)Hemmer und neuere Präparateklassen wie Alpha-2-Antagonisten. Platz 3 nehmen, wiederum mit Ausnahme Deutschlands, die dual wirksamen Serotonin- und Noradrenalin-Wiederaufnahmehemmer (SNRI) ein. Pflanzliche Antidepressiva (im Wesentlichen Johanniskraut-Präparate), die hierzulande traditionell häufig verordnet werden und den dritten Rang einnehmen, spielen in anderen Ländern eine untergeordnete Rolle oder sind, beispielsweise in England, nur rezeptfrei verfügbar. Ohne genaue Daten zu den indikationsbezogenen Verordnungen lässt sich das Verordnungsbild des Ländervergleichs nur unzureichend erklären. Eindeutig ist jedoch, dass in Deutschland der Anteil der SSRI im Vergleich zu konventionellen Antidepressiva deutlich geringer als in anderen EU-Ländern ist.
Die Absatzanteile der verschiedenen SSRI zeigt Abbildung 3. Dabei teilen sich die fünf umsatzstärksten SSRI Escitalopram, Citalopram, Sertralin, Paroxetin und Fluoxetin den Markt in allen fünf betrachteten Ländern auf, wenn auch mit deutlich unterschiedlichen Anteilen. Den geringsten Anteil in dieser Gruppe hat konsistent Escitalopram, das als einziges SSRI noch nicht als Generikum auf dem Markt ist.
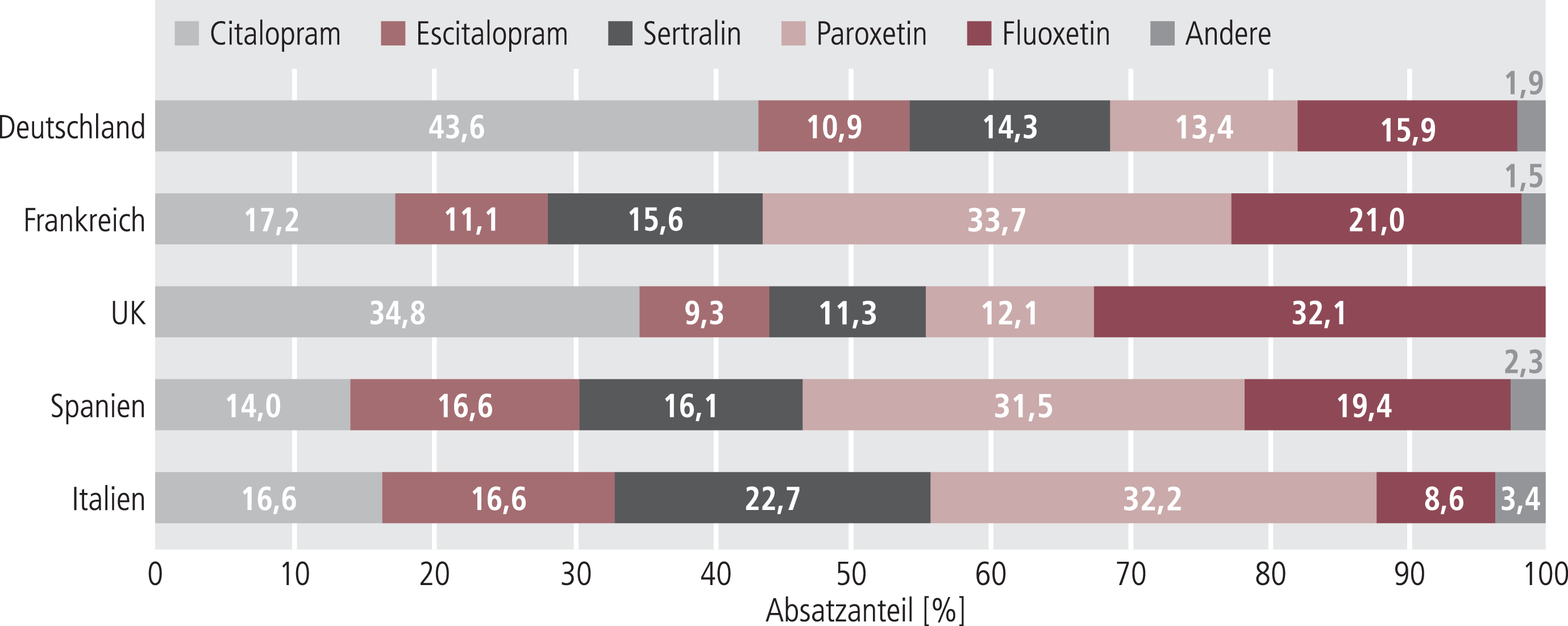
Abb. 3. Absatzanteile der verschiedenen selektiven Serotonin-Wiederaufnahmehemmer (SSRI) am Gesamtmarkt der SSRI (Stand 2006; Anteile vom Absatz gemessen in Standard Units [s. Tab. 1]; ausgewiesen werden die 5 am häufigsten verordneten Substanzen pro Land) [9]
Sedativa und Hypnotika
Auch die in der Klasse der Psycholeptika geführten Sedativa und Hypnotika (ATC-Code: N5C) werden in einer ganzen Reihe von verschiedenen Indikationen eingesetzt, beispielsweise zur Therapie von Schlafstörungen, bei Angststörungen oder bei depressiven Patienten mit Suizidgedanken oder akut psychotischen schizophrenen Patienten. Die in der Indikation Epilepsie zugelassenen Barbiturate sind in dieser Analyse nicht enthalten, da sie in einer anderen ATC-Klasse (N3A, Antiepileptika) geführt werden.
Die verschiedenen in der ATC-Klasse N5C enthaltenen Hypnotika und Sedativa können unterteilt werden in barbituratfreie Monotherapie, Kombinationstherapie, barbiturathaltige Monotherapie sowie pflanzliche Hypnotika und Sedativa (Abb. 4). Die früher klassischen barbiturathaltigen Schlafmittel werden nur noch selten eingesetzt. Lediglich in Italien haben sie noch einen relevanten Verordnungsanteil (16,7%). Nach den Therapieempfehlungen der einzelnen Länder gelten sie aufgrund ihres Suchtpotenzials und ihrer geringen therapeutischen Breite als obsolet und sind nur noch in der Anästhesie zugelassen. Den überwiegenden Teil der Verordnungen machen barbituratfreie Monotherapien aus, wie Benzodiazepine und die Nichtbenzodiazepin-Hypnotika Zaleplon, Zopiclon und Zolpidem. In Deutschland und Frankreich fallen zusätzlich pflanzliche Sedativa und Hypnotika (Baldrian, Hopfen, Melisse, Passionsblume, bis zum Widerruf der Zulassung im Mai 2008 auch Kava-Präparate) ins Gewicht, die andererseits beispielsweise im UK entweder nicht als Arzneimittel, sondern als Nahrungsergänzungsmittel eingestuft werden oder, wie im Falle von Kava, schon zum Zeitpunkt der Datenerhebung nicht zugelassen waren.
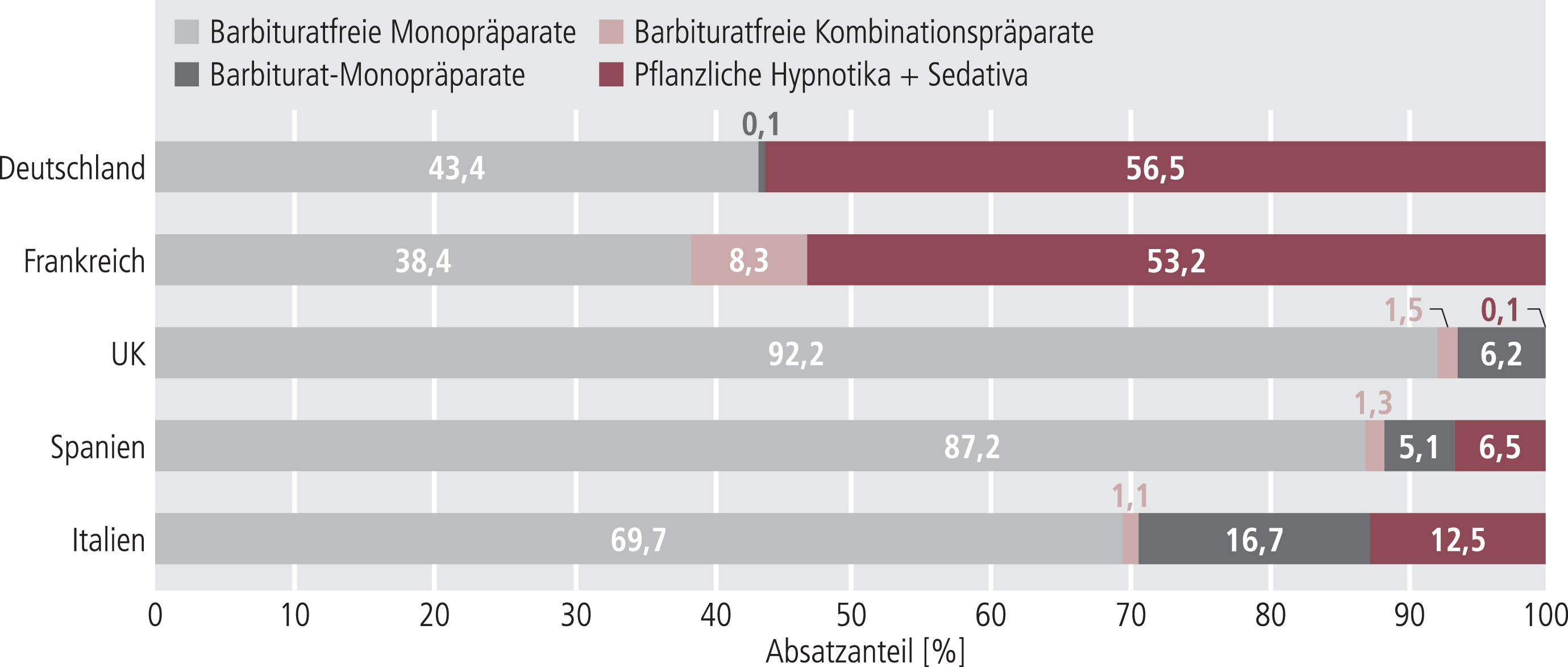
Abb. 4. Anteile der Hypnotika und Sedativa am Gesamtmarkt (Stand 2006; Anteile vom Absatz gemessen in Standard Units [s. Tab. 1]) [9]
Antipsychotika
Antipsychotika/Neuroleptika sind für eine Vielzahl verschiedener Indikationen zugelassen (Tab. 2), insbesondere zur Akut- und Langzeittherapie schizophrener Störungen. Sie werden aber auch bei anderen psychotischen oder manischen Zuständen eingesetzt sowie bei Depressionen, Erregungszuständen oder chronischen Schmerzzuständen.
Tab. 2. Zulassungsstatus Neuroleptika in Deutschland (Stand Mai 2009)
|
Schizophrene Störung |
Bipolare Depression |
Bipolare Manie |
Verhaltensauffälligkeiten im Alter |
Aggressivität |
|
|
Amisulprid |
+ |
– |
+ |
– |
– |
|
Aripiprazol |
+ |
– |
+ |
– |
– |
|
Clozapin1 |
+ |
– |
– |
– |
– |
|
Olanzapin2 |
+ |
– |
+ |
– |
– |
|
Paliperidon |
+ |
– |
– |
– |
– |
|
Quetiapin |
+ |
– |
+ |
– |
– |
|
Risperidon3 |
+ |
– |
+ |
+ |
+ |
|
Seroquel |
+ |
+ |
+ |
– |
– |
|
Sertindol |
+ |
– |
– |
– |
– |
|
Ziprasidon |
+ |
– |
+ |
– |
– |
|
Fluphenazin |
+ |
– |
– |
– |
– |
|
Fluspirilen4 |
+ |
– |
– |
– |
– |
|
Flupentixol5 |
+ |
– |
– |
– |
– |
|
Haloperidol6 |
+ |
– |
+ |
– |
– |
|
Zuclopenthixol7 |
+ |
– |
+ |
+ |
+ |
1 Als einziges Medikament auch zur Behandlung von psychotischen Störungen von Parkinson-Patienten
2 Auch zur Phasenprophylaxe bei bipolaren Störungen
3 Als einziges Medikament auch bei Verhaltensauffälligkeiten von Kindern ab 5 Jahren mit Impulskontrollstörungen
4 Akut produktive und chronisch schizophrene Psychosen (Langzeittherapie und Rezidivprophylaxe).
5 Auch zur Langzeitbehandlung und Rezidivprophylaxe schizophrener Psychosen
6 Auch bei organisch bedingten Psychosen sowie bei akuten psychomotorischen Erregungszuständen, nach Ausschöpfen aller anderen therapeutischen Möglichkeiten auch bei Tic-Erkrankungen (z.B. Gilles-de-la-Tourette-Syndrom) und Erbrechen
7 Psychomotorische Erregungszustände bei geistiger Behinderung
Ein Vergleich der Verordnungsanteile von konventionellen („first generation“) und atypischen („second generation“) Neuroleptika (NL) zeigt trotz des heterogenen Einsatzgebiets ein relativ einheitliches Bild, mit einem Absatzanteil atypischer Neuroleptika von rund 55 bis 65%. Lediglich im UK überwiegen mit knapp 60% die konventionellen Neuroleptika (Abb. 5).
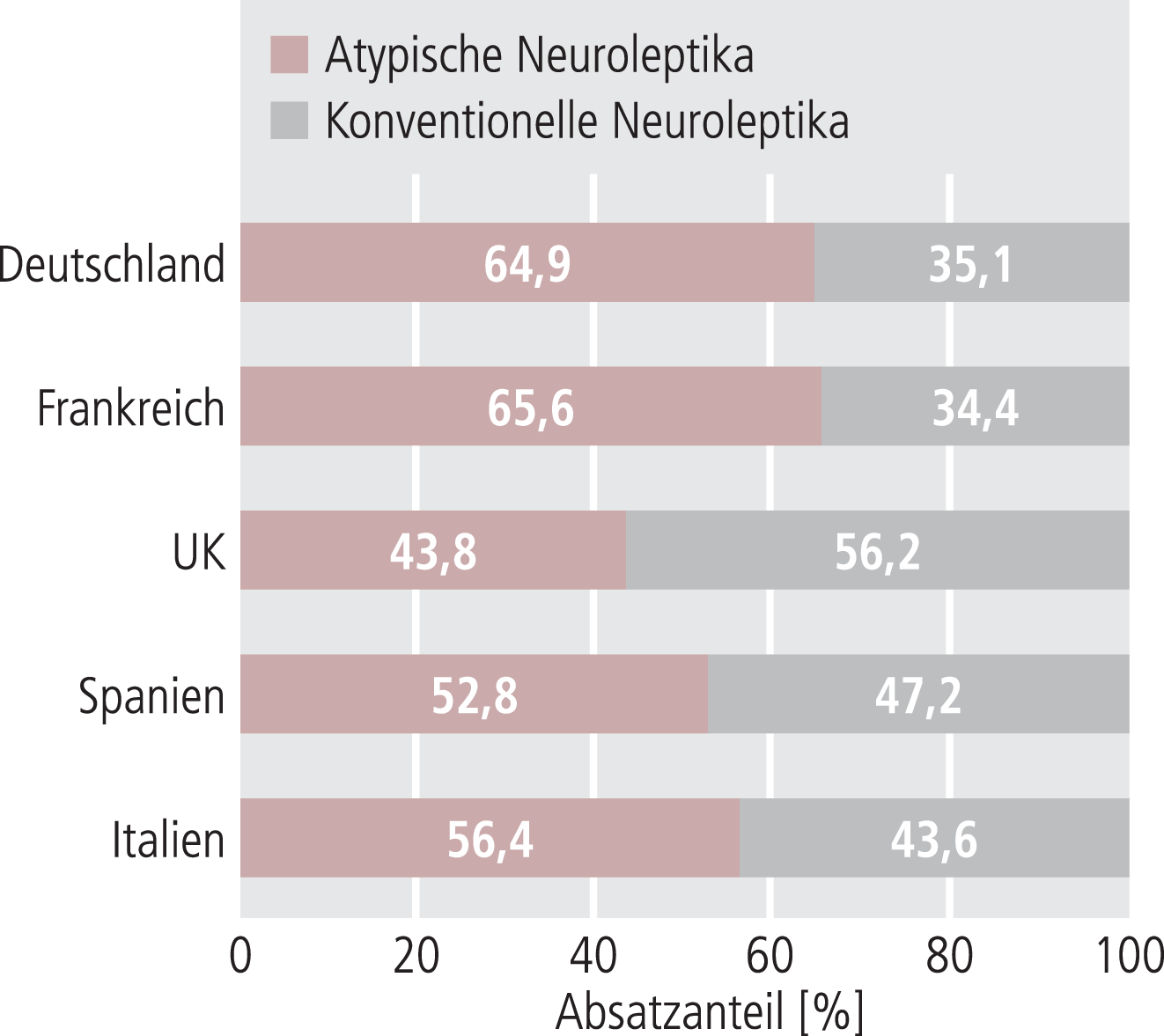
Abb. 5. Anteile der Neuroleptikagruppen am Gesamtmarkt der Neuroleptika (Stand 2006; Anteile vom Absatz gemessen in Standard Units [s. Tab. 1]) [9]
Werden die Anteile allein der atypischen Neuroleptika gegenübergestellt, wird das Bild inhomogener (Abb. 6). Dies ist einerseits von der unterschiedlichen Verfügbarkeit der atypischen Neuroleptika abhängig. So ist Quetiapin beispielsweise in Frankreich nur über die internationale Apotheke erhältlich. Möglicherweise hängt dies aber auch mit dem unterschiedlichen Zulassungszeitpunkt der einzelnen Substanzen zusammen. In Frankreich ist beispielsweise Amisulprid bereits seit 1990 zugelassen, was sich auch in den entsprechenden Marktanteilen von 19,2% in Frankreich und 17,7% in Italien widerspiegelt. Auf dem spanischen und deutschen Markt spielte Amisulprid 2006 nur eine untergeordnete Rolle. Aripiprazol, das in Europa erst 2004 zugelassen wurde, hat bisher nur geringe Anteile gewonnen. Relativ große länderspezifische Unterschiede werden für die Verordnung von Clozapin beobachtet, nur in Deutschland und Frankreich werden noch relevante Marktanteile erreicht. In Spanien und Italien unterscheidet sich der Markt etwas von den übrigen Ländern. Neben Olanzapin, Risperidon, Quetiapin und Amisulprid werden dort auch Sertindol, Ziprasidon und Zotepin eingesetzt. Sertindol ist beispielsweise 1997 in Deutschland vom Markt genommen worden und ist erst seit Mitte 2006 wieder verfügbar. Ziprasidon und Zotepin spielen in den anderen Ländern ebenfalls keine relevante Rolle.
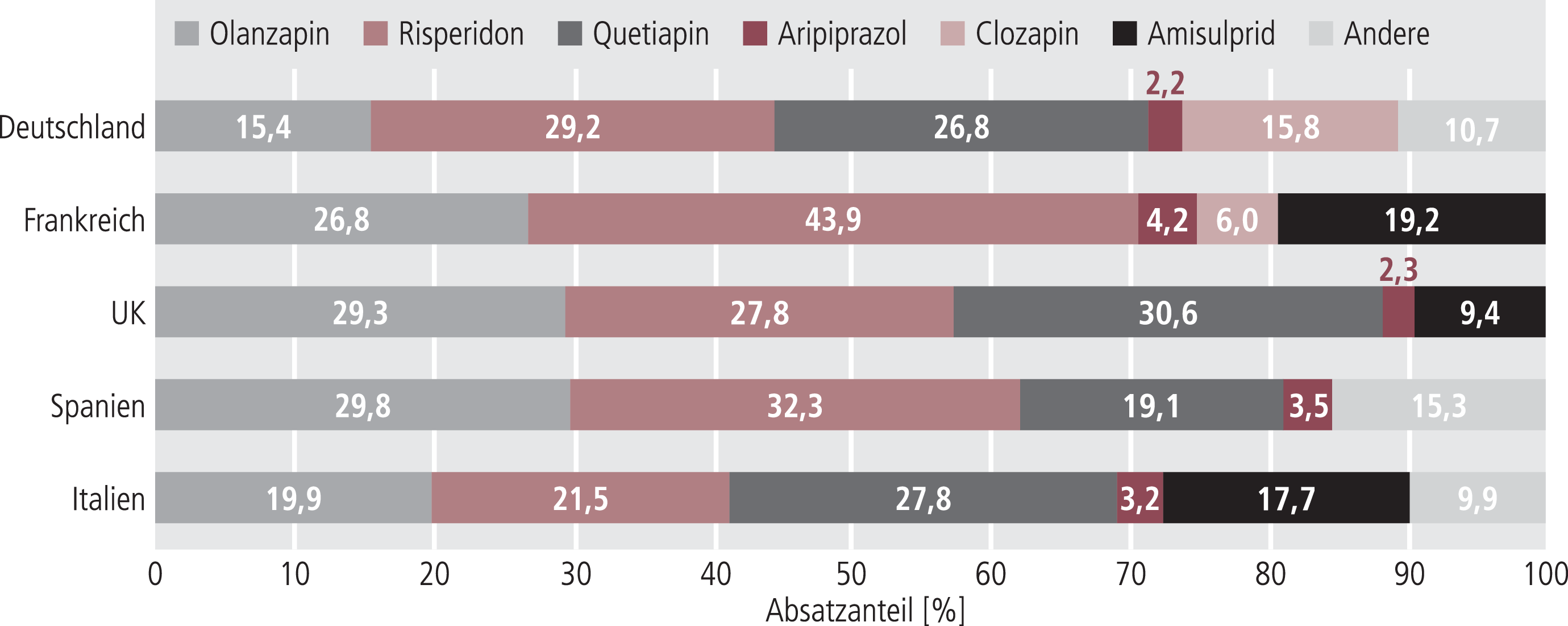
Abb. 6. Absatzanteile der verschiedenen atypischen Neuroleptika (Stand 2006; Anteile vom Absatz gemessen in Standard Units [s. Tab. 1]; ausgewiesen werden die 5 am häufigsten verordneten Substanzen pro Land) [9]
Aussagefähigkeit des internationalen Vergleichs
Lediglich bei den Anti-Alzheimer-Präparaten sind Produkte und Indikation noch klar zuordenbar und so erste vergleichende Versorgungsaussagen zur medikamentösen Demenztherapie möglich, die sich auf den relativen Einsatz von Substanzklassen beziehen. Bei den Antidepressiva oder den Neuroleptika, die für eine Vielzahl verschiedener Indikationen zugelassen sind (siehe Tab. 2), ist selbst dies dagegen nicht mehr unmittelbar der Fall. So werden schätzungsweise nur rund 70% aller Neuroleptika an Patienten mit psychischen Erkrankungen verordnet. Nur etwa 30% der Patienten, die Neuroleptika erhalten, leiden an schizophrenen Störungen [8]. Diagnosespezifische Versorgungsaspekte des relativen Einsatzes verschiedener Substanzen/Substanzklassen lassen sich daher nicht aus den vorgestellten Daten ableiten.
Darüber hinaus bestehen auch länderspezifische Unterschiede bei weiteren Einsatzgebieten individueller Präparate, insbesondere bei älteren Produkten, deren Zulassung der Indikationsgebiete vor der europäischen Zulassungsharmonisierung 1995 noch rein individuell auf Länderebene von den jeweiligen Regulierungsbehörden entschieden wurde. Beispielsweise ist Risperidon in Deutschland unter anderem für die Behandlung von Verhaltensauffälligkeiten im Rahmen von Demenzerkrankungen zugelassen und auch verbreitet im Einsatz, während es beispielsweise in Großbritannien diese Zulassung erst 2008 erhielt. Dies erschwert einen internationalen Vergleich zusätzlich.
Alle diese Faktoren führen dazu, dass aus den dargestellten Absatzanteilen vergleichende Aussagen über Versorgungsmuster zwar ableitbar sind, jedoch nur bedingt darauf zurückgeschlossen werden kann, in welchen Indikationen welche Substanzen/Substanzklassen in welchem Maße eingesetzt wurden. Es lassen sich daher keine diagnosespezifischen Aussagen zur Versorgung aus diesen Daten treffen.
Eine Zielsetzung von Versorgungsforschung sind Aussagen zu Über-, Unter- oder Fehlversorgung, die sich prinzipiell aus dem Bezug von Absatz zu Bevölkerungszahl oder Patientenzahl (durch Hinzuziehen von Jahresprävalenzraten) ergeben könnten. Doch selbst wenn statt relativer die absoluten Absatzzahlen verwendet würden, ließen sich solche Aussagen ohne eine Abschätzung der diagnosespezifischen Verordnungen nicht sinnvoll treffen.
Detailanalyse am Beispiel Schizophrenie
Da diagnosespezifische Untersuchungen nicht für alle Länder und nicht mit vergleichbaren Methodiken vorliegen (z.B. sind im Unterschied zu Deutschland für Großbritannien nur Allgemeinarzt-, keine Facharzt-Verordnungen nach Diagnose verfügbar, was in dieser Indikation nicht repräsentativ wäre), soll in einem nächsten Schritt der Einsatz von Antipsychotika exemplarisch für ein Land, Deutschland, untersucht werden. Ausgehend von den Verordnungen werden zunächst allgemein versorgungsrelevante Aspekte wie der diagnosespezifische Einsatz der verschiedenen Neuroleptika untersucht [10].
Es fällt auf, dass sich das Einsatzspektrum von Atypika und konventionellen Neuroleptika deutlich unterscheidet (Tab. 3). Während der größte Anteil der Atypika zur Schizophreniebehandlung eingesetzt wurde, entfielen nur 20% der konventionellen Neuroleptika auf diese Indikation; der Großteil wurde zur Therapie der verschiedensten anderen Indikationen eingesetzt. Dies lässt sich unter anderem auch mit den unterschiedlichen Wirkungsprofilen, insbesondere zwischen den niedrigpotenten Neurleptika und hochpotenten und atypischen Neuroleptika erklären. So wurden die mit Abstand am häufigsten eingesetzten konventionellen niedrigpotenten Neuroleptika Melperon und Promethazin (vergleiche auch Arzneiverordnungsreport 2008 [16]) in dieser Analyse nur zu 1% bzw. 15% zur Schizophrenie-Behandlung verordnet.
Tab. 3. Einsatz von Neuroleptika nach Klasse und Indikation [mod. nach 9]
|
Atypika |
Konventionelle |
|
|
Schizophrenie |
44% |
20% |
|
Bipolare Störung |
13% |
24% |
|
Verhaltensstörungen bei Demenz (BPSD) |
19% |
16% |
|
Sonstige |
24% |
41% |
(Sonstige: organische Psychosen, Angststörungen, Störung der Sozialverhaltens, aggressives Verhalten, Schlafstörungen; substanzinduzierte Störung, Entwicklungsstörungen u. a.)
Atypika: Amisulprid, Aripiprazol, Clozapin, Olanzapin, Paliperidon, Quetiapin, Risperidon, Sertindol, Ziprasidon, Zotepin
Konventionelle Neuroleptika: Benperidol, Bromperidol, Chlorpromazin, Chlorprothixen, Flupentixol, Fluphenazin, Fluspirilen, Haloperidol, Levomepromazin, Melperon, Perazin, Perphenazin, Pimozid, Pipamperon, Promethazin, Prothipendyl, Sulpirid, Thioridazin, Tiaprid, Zuclopenthixol
In einem nächsten Schritt wird die Untersuchung auf die den meisten Produkten gemeinsame Indikation – Schizophrenie – eingegrenzt.
Diagnosespezifischer Einsatz der verschiedenen Neuroleptika
Nach den S3-Leitlinien der Deutschen Gesellschaft für Psychiatrie, Psychotherapie und Nervenheilkunde [5] werden mit dem höchsten Empfehlungsgrad (A) Neuroleptika als Mittel der Wahl zur Behandlung der akuten schizophrenen Episode empfohlen. Aufgrund der geringeren Rate an extrapyramidal-motorischen Störungen bei vergleichbarer Wirksamkeit gegenüber konventionellen Neuroleptika sind atypische Neuroleptika Mittel der 1. Wahl bei der Behandlung der akuten schizophrenen Episode, falls nicht der Patient selbst konventionelle Wirkstoffe der ersten Generation präferiert oder er darauf bereits ohne relevante Nebenwirkungen remittierte. Auch bei vorherrschender Negativsymptomatik und zur Behandlung kognitiver Beeinträchtigungen sollten atypische Neuroleptika mit erwiesener Wirkung auf Negativsymptome als Medikamente der ersten Wahl eingesetzt werden, ebenso bei Vorliegen einer komorbiden Substanzstörung. Abbildung 7 zeigt die Verordnungsanteile der am häufigsten verordneten Neuroleptika in der Indikation Schizophrenie. Mit etwa 56% wurden überwiegend atypische Präparate eingesetzt. Unter den am häufigsten eingesetzten konventionellen Neuroleptika überwiegen die hochpotenten Substanzen.
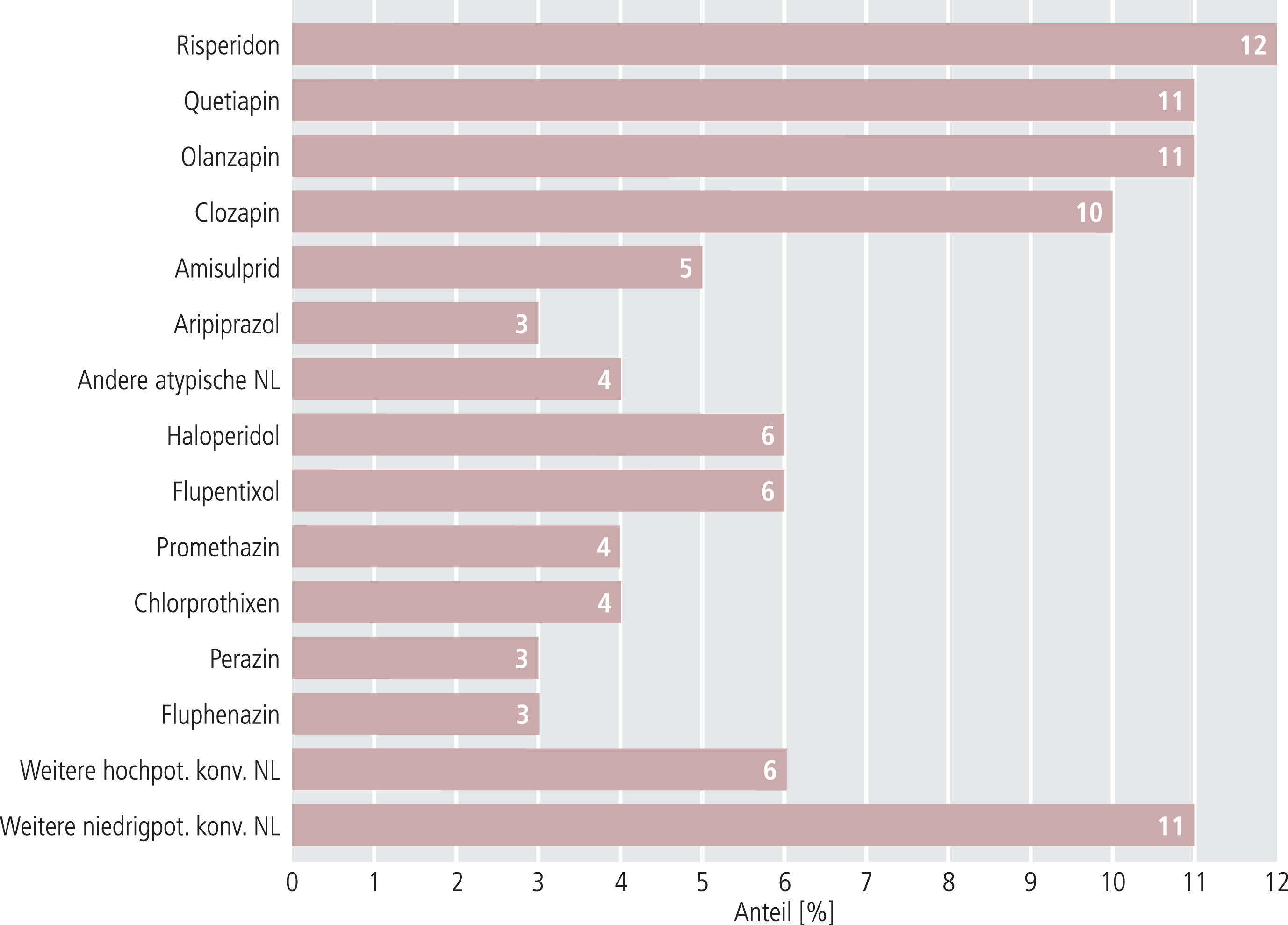
Abb. 7. Verordnungsanteile von Neuroleptika in der Schizophreniebehandlung in Deutschland [10]
Ein längerfristiger Behandlungserfolg bedarf einer kontinuierlichen Therapie, wobei Therapieadhärenz ein entscheidender Faktor ist [vergleiche z.B. 12]. Depotpräparate bieten allen an der Therapie Beteiligten mehr Transparenz bei der Therapieadhärenz im Vergleich zu einer oralen Applikation. Daher ist die Betrachtung der Depotverordnungen im Rahmen der Schizophreniebehandlung von Interesse. Eine Analyse der Schizophrenie-Verordnungen (IMS VIP 2008) zeigt, dass von den Substanzen, die in Depotform verfügbar sind (Fluphenazin, Fluspirilen, Haloperidol, Perphenazin, Risperidon und Zuclopenthixol), zwischen 23% und 30% der Verordnungen auf die Depotform fallen. Ausnahmen sind lediglich Fluspirilen, das nur in Depotform verfügbar ist, und Perphenazin mit einem Depotverordnungsanteil von 12%. Insgesamt entfallen 7% der gesamten Neuroleptikaverordungen in der Schizophreniebehandlung in Deutschland auf Depotverordnungen [10].
Die Analyse der Schizophrenieverordnungen weist auf eine von oraler Therapie geprägte Versorgung hin, in der die Behandlung mit Atypika überwiegt, aber auch hoch- sowie niedrigpotente konventionelle Neuroleptika in nicht unerheblichem Umfang eingesetzt werden. Offen bleibt bei diesem Analyseansatz, inwiefern beispielsweise niedrigpotente Neuroleptika als Tranquillanzien begleitend zu einer hochpotenten oder atypischen Behandlung eingesetzt werden und inwiefern weitere, nichtneuroleptische Medikationen zum Einsatz kommen.
Polypharmazie ist gerade in der Schizophreniebehandlung verbreitet [13], da an Schizophrenie Erkrankte im Vergleich zur Normalbevölkerung wie auch im Vergleich zu anderen psychiatrischen Erkrankungsgruppen überdurchschnittlich häufig psychiatrische Komorbiditäten (affektive Symptome, Impulsivität, Suizidalität, Stimmungsschwankungen, Substanzmissbrauch oder -abhängigkeit von legalen oder illegalen Substanzen), aber auch somatische Komorbiditäten (kardiovaskuläre Störungen, respiratorische Erkrankungen oder Infektionen) aufweisen [5], die häufig einer pharmakologischen Behandlung bedürfen. Ergebnisse verschiedener Untersuchungen zeigen, dass 15 bis 25% der ambulant behandelten Patienten mit Schizophrenie eine antipsychotische Polypharmazie erhalten. Daneben sind auch Kombinationen insbesondere mit weiteren (nichtantipsychotischen) Psychopharmaka (z.B. Antidepressiva, Anxiolytika/Hypnotika und Mood-Stabilizern) häufig [13].
Da Neuroleptika ebenso wie der Großteil der Psychopharmaka und auch viele somatische Pharmaka sowie andere Substanzen (z.B. Rauchen, Alkohol) maßgeblich hepatisch über das Cytochrom-P450-(CYP-)System verstoffwechselt werden – Ausnahmen bilden die nur minimal hepatisch verstoffwechselten Substanzen Paliperidon und Amisulprid –, besteht in diesen Fällen ein erhöhtes Interaktionsrisiko: ein Wirkstoff beschleunigt oder verlangsamt die Metabolisierung des anderen Wirkstoffs durch CYP-Induktion oder -Hemmung oder möglicherweise auch aufgrund konkurrierender Isoenzymbindung. Mit der Zahl der eingenommenen Arzneimittel steigt das Interaktionsrisiko zudem überproportional, mit der Folge einer beträchtlichen Zahl stationärer Notaufnahmen [14, 15] und den damit einhergehenden Kosten. In einer Schweizer Untersuchung [11] waren über 4% aller Krankenhauseinweisungen unmittelbar auf unerwünschte Arzneimittelwirkungen zurückzuführen, die Mehrheit davon aufgrund von Überdosierungen und Interaktionen. Unerwünschte Arzneimittelwirkungen verlängern darüber hinaus die Aufenthaltsdauer im Krankenhaus und die Behandlungskosten und erhöhen das Mortalitätsrisiko [4, 11].
Auch unabhängig von Interaktionen kann der Metabolismus eines Patienten (erhöht, erniedrigt) zu unerwünschten Arzneimittelwirkungen führen. Zum Beispiel fand sich in einer Untersuchung von De Leon und Kollegen [5] bei 554 Patienten, die mit (primär über CYP2D6 verstoffwechseltem) Risperidon behandelt wurden, bei Patienten mit erniedrigtem Metabolismus von CYP2D6 (sogenannte „poor metabolizers“) ein 3,4-fach höheres Risiko für unerwünschte Arzneimittelreaktionen als in den übrigen Patienten. Das Risiko für Behandlungsabbrüche aufgrund unerwünschter Arzneimittelreaktionen bei den „poor metabolizers“ war um das 6-Fache höher.
Patientenbasierte Auswertung
Die Schizophrenietherapie lässt sich noch detaillierter betrachten, wenn über die von den reinen Verordnungen ausgehende Analyse eine patientenbasierte Untersuchung vorgenommen wird. Denn mit longitudinalen Patientendatenbanken lassen sich auch Therapieverläufe, Kodiagnosen und Kotherapien analysieren. In einer solchen Untersuchung lassen sich Fragestellungen wie unter Interaktionsaspekten relevante weitere (psychiatrische oder somatische) Verordnungen angehen. So kann beispielsweise für Patienten mit einer Schizophreniediagnose ermittelt werden, wie viele (%) Patienten mit Depot- oder oralen Präparaten behandelt wurden, mit welcher Substanzklasse (atypisch, konventionell), und wie häufig beispielsweise interaktionsrelevante Komedikation eingesetzt wurde.
Um abzuschätzen, wie groß das Interaktionspotenzial in der Schizophrenietherapie ist und inwiefern der Einsatz eines interaktionsarmen oralen Neuroleptikums hierbei zu einer verbesserten Versorgung beitragen kann, wurde mithilfe einer repräsentativen Patientendatenbank [1] aus anonymisierten Versichertendaten psychiatrischer und nervenärztlicher oder neurologischer Praxen der aktuelle Medikamenteneinsatz bei gesetzlich versicherten Patienten mit der Diagnose Schizophrenie (mind. eine Diagnose ICD10 F20–F29 in 2008) sowie mindestens einer Verordnung eines Neuroleptikums (ATC N5A) ermittelt. Die Untersuchung wurde von IMS Health mittels einer Querschnittanalyse von Verordnungsdaten auf Basis der Neuroleptika-Verordnungen des 4. Quartals 2008 durchgeführt [17].
Dabei wurde vereinfachend von den Annahmen ausgegangen, dass bestimmte Patienten mit Schizophrenie von vornherein für eine Einstellung auf ein neues orales Atypikum nicht in Frage kommen. Dies gilt zunächst für Patienten, die bereits auf ein Depotneuroleptikum eingestellt sind, da hier in den allermeisten Fällen Compliance-Probleme im Vordergrund stehen, weshalb der Wechsel auf ein orales Präparat bei diesen Patienten nicht oder nur auf Patientenwunsch zu erwarten ist. Ferner kann dies auch für Patienten angenommen werden, die auf Clozapin eingestellt wurden, da es sich hier meist um besondere Krankheitsverläufe (z.B. im Sinne der Nonresponse) handelt.
Wie Abbildung 8 zeigt, wurden 13,1% der insgesamt 7927 Patienten im Panel mit der Diagnose Schizophrenie und Medikation aus der Gruppe der Neuroleptika mit einem neuroleptischen Depotpräparat (konventionell oder atypisch) therapiert und weitere 10,2% mit Clozapin. Die restlichen 76,7% der Schizophreniepatienten wurden mit anderen oralen Neuroleptika behandelt. Um den Anteil der Patienten, die durch Polypharmazie einem Arzneimittelwechselwirkungsrisiko ausgesetzt sind, zu quantifizieren, wurde für diese verbleibenden Patienten ermittelt, wie viele Patienten zusätzlich zu den Neuroleptika auch andere vom Psychiater verordnete Medikamente erhielten, die aufgrund ihrer Verstoffwechselungseigenschaften als Inhibitoren oder Induktoren von CYP450-Isoenzymen zu Arzneimittelwechselwirkungen führen können [7]. Bezogen auf die Gesamtheit der an Schizophrenie erkrankten und mit Neuroleptika behandelten Patienten handelte es sich dabei um 28,6% der Patienten, auf die insgesamt 27,2% der Kosten für Neuroleptika entfallen. Diese Patienten könnten prinzipiell von einer Umstellung auf ein Neuroleptikum mit niedrigerem Interaktionspotenzial profitieren.
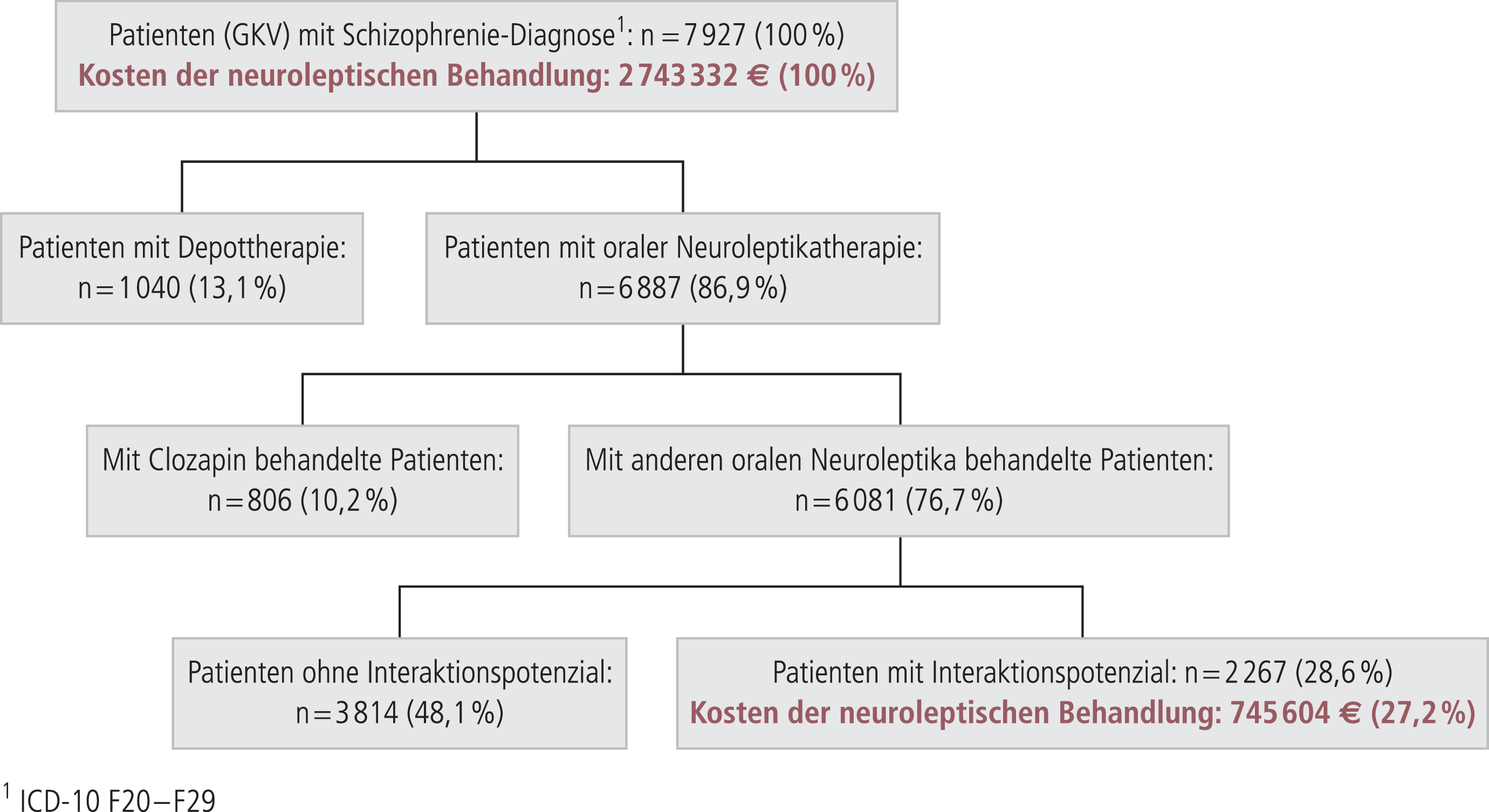
Abb. 8. Patientenanteile und Kosten der Schizophreniebehandlung nach Interaktionspotenzial [17]
Zusammenfassung und Diskussion
Ein Ländervergleich von Absatzzahlen ermöglicht erste Aussagen über die relative Versorgung mit Psychopharmaka in Europa. Bei therapeutischen Klassen, die in mehreren Indikationen Anwendung finden, sind Analysen über die reale Versorgung ohne Kenntnis des diagnosespezifischen Einsatzes allerdings nur bedingt aussagekräftig.
Dies ist insbesondere der Fall bei Neuroleptika und Antidepressiva, die bei einer Vielzahl von Indikationen zugelassen sind, die sich zudem von Land zu Land unterscheiden. Detailliertere diagnose- oder patientenbasierte Vergleiche zwischen Ländern sind auch aufgrund unterschiedlicher Datenverfügbarkeit häufig nicht möglich.
Wie am Beispiel der Schizophrenietherapie gezeigt wurde, lässt sich die Aussagekraft von Sekundärdatenanalysen für Fragen der Versorgungsforschung deutlich erhöhen. Hierfür eignet sich, insbesondere wenn es um Fragen der medikamentösen Behandlung geht, die Nutzung von arzt- oder kassenbasierten Datenbanken mit Patientenverläufen und Diagnosen.
Allerdings erlauben die zugänglichen Daten keine Aussagen über die tatsächliche Einnahme durch den Patienten oder über Therapiekonsequenzen (z.B. Symptomschwere, Rezidive). Zudem werden beispielsweise freiverkäuflich erworbene Medikamente in diesen Datenbanken nicht erfasst. Für diese Zwecke könnten Patientenregister hilfreich sein.
Disclaimer
Diese Analyse wurde unterstützt von der Janssen-Cilag GmbH, Neuss. Wir danken Frau Dr. Katrin Wolf für die Unterstützung bei der Manuskripterstellung.
Literatur
1. Becher H, Kostev K, Schröder-Bernhardi D. Validity and representativeness of the “Disease Analyzer” patient database for use in pharmacoepidemiological and pharmacoeconomic studies. Int J Clin Pharmacol Therapeut 2009;47:617–26.
2. Benkert O, Hippius H. Kompendium der Psychiatrischen Pharmakotherapie. Heidelberg: Springer-Verlag, 2002:7–19.
3. Classen D, Pestotnik SL, Evans RS, et al. Adverse drug events in hospitalized patients. Excess length of stay, extra costs and attributable mortality. JAMA 1997;277:301–6.
4. De Leon J, Susce MT, Pan R-M, et al. The CYP2D6 poor metabolizer phenotype may be associated with risperidone adverse drug reactions and discontinuation, J Clin Psychiatry 2005;66:15–27.
5. Deutsche Gesellschaft für Psychiatrie, Psychotherapie und Nervenheilkunde DGPPN (Hrsg.). S3-Praxisleitlinien in Psychiatrie und Psychotherapie. Behandlungsleitlinie Schizophrenie, Kurzversion, November 2005, www.uni-duesseldorf.de/WWW/AWMF/ll/038-009.htm.
6. Diener HC, Putzki N (Hrsg.) Leitlinien für Diagnostik und Therapie in der Neurologie. Stuttgart: Georg-Thieme-Verlag, 2005.
7. Haen E, Hargarter L. In: Falkai P, Haen E, Hargarter L (Hrsg.). Paliperidon ER (INVEGA) – Der nächste Schritt zur optimalen Schizophrenietherapie. 2. Aufl. Stuttgart: Thieme Verlag, 2007.
8. Institut für medizinische Statistik (IMS), IMS Midas Datenbank MAT 06/03,2003.
9. Institut für medizinische Statistik (IMS), IMS Midas Datenbank MAT 12/06,2006.
10. Institut für medizinische Statistik (IMS), IMS Midas Datenbank VIP, 2008.
11. Lepori V, Perren A, Marone C. Unerwünschte internmedizinische Arzneimittelwirkungen bei Spitaleintritt. Schweiz Med Wochenschr 1999;129:915–22.
12. Leucht S, Heres S. Epidemiology, clinical consequences and psychosocial treatment of nonadherence in schizophrenia, J Clin Psychiatry 2006;67(Suppl 5):3–8.
13. Messer T, Tiltscher C, Schmauss M. Polypharmazie in der Behandlung der Schizophrenie. Fortschr Neurol Psychiatr 2006;74:377–91.
14. Meinertz T, Kähler J. Polypharmakotherapie – Ein Problem der Evidence-based Medicine. Arzneimitteltherapie 2005;23:176–80.
15. Pirmohamed M, James S, Meakin S, Green C, et al. Adverse drug reactions as cause of admission to hospital: prospective analysis of 18,820 patients. BMJ 2004;329;15–9.
16. Schwabe U, Paffrath D (Hrsg.). Arzneiverordnungs-Report 2008. Berlin, Heidelberg: Springer-Verlag, 2008.
17. Sindern J, Schröder-Bernhardi D, Dombrowski S, Rudolph I, et al. Budgetary impact of well directed use of paliperidone ER in Germany. Poster No. PMH14, presented at the International Society for Pharmacoeconomics and Outomes Research (ISPOR) 14th Annual International Meeting, May 16-20, 2009, Orlando, FL, USA.
18. Vollmar HC, Mand P, Butzlaff ME. DEGAM-Leitlinie Nr. 12 Demenz. www.Degam.de.
Dr. Angelika Mehnert, Jörn Sindern, Janssen-Cilag GmbH, Johnson & Johnson Platz 1, 41470 Neuss, E-Mail: amehner1@its.jnj.com Detlef Schröder-Bernhardi, IMS Health, Darmstädter Landstraße 108, 60598 Frankfurt/Main
Use of drugs in psychiatric indications – European comparison and detailed analysis on the treatment of patients with schizophrenia
A comparison of treatment supply with antidepressants, hypnotics and sedatives, neuroleptics and antidementia drugs in Europe provides an insight into the current use of psychotropic medication. However, more detailed diagnosis- and patient-based comparisons are generally precluded by a lack of comparable data across countries. This is especially the case for neuroleptics and antidepressants that are indicated for a variety of indications which, in addition, may differ between countries. As demonstrated by the example of schizophrenia treatment, the informative value of data base analyses can be significantly increased, at least on a country level, when longitudinal patient based data including information on treatment and diagnoses are used. This allows for example the assessment of psychiatric polypharmacy in schizophrenia and the associated risk for potential drug-drug interactions.
Key words: Antidepressants, hypnotics and sedatives, neuroleptics and antidementia drugs, treatments in Germany and Europe, schizophrenia, atypical antipsychotics, long-acting antipsychotics
Psychopharmakotherapie 2010; 17(06)
