Bernd Rüdiger Brüggemann, Hermann Elgeti und Marc Ziegenbein, Hannover
Die aktuellen Therapieleitlinien der großen psychiatrischen Fachgesellschaften empfehlen für nahezu alle psychischen Störungen im Falle einer Psychopharmaka-Behandlung zunächst die Monotherapie. Entgegen der Empfehlung, eine Substanz in der optimalen Dosis einzusetzen, werden in der klinischen Praxis sehr häufig Kombinationsbehandlungen eingesetzt, für die häufig keine oder nur eine geringe wissenschaftliche Evidenz vorliegt. Stahl hat die Diskrepanz zwischen den Evidenz-gestützten Empfehlungen und der tatsächlichen Praxis der antipsychotischen Therapie treffend als „dirty little secret“ der Psychiatrie bezeichnet [22].
In der Therapie von Menschen mit schizophrenen Störungen wird diese Diskrepanz besonders deutlich. Die Kombinationsbehandlung ist in der Praxis die Regel, wobei sowohl Kombinationen mehrerer Antipsychotika als auch die Kombination von Antipsychotika mit Psychopharmaka anderer Wirkstoffklassen (u.a. Antidepressiva, Mood-Stabilizer, Anxiolytika/Hypnotika) zum Einsatz kommen [13]. In den letzten Jahren konnte diesbezüglich eine Zunahme der Kombinationsbehandlungen festgestellt werden [3, 5]. Auch bei therapieresistenten affektiven Störungen konnte eine Zunahme der Polypharmazie verzeichnet werden [7]. Die Häufigkeit einer Polypharmazie nimmt mit der Dauer und der Schwere der Erkrankung zu [12]. Trotz unzureichender wissenschaftlicher Evidenz kann nach Ausschöpfung anderer Therapieoptionen – wie Psycho- und Soziotherapie sowie komplementären Hilfen – eine Polypharmazie zweckmäßig sein. Dies gilt besonders bei Komorbidität mit einer weiteren psychischen Störung. Andererseits können aufgrund von Arzneimittelinteraktionen und Nebenwirkungen problematische und aus theoretischen Gründen irrationale Kombinationen abgegrenzt werden [13].
In der vorliegenden Untersuchung sollte die Häufigkeit und die Art der Polypharmazie in verschiedenen Diagnosegruppen bei Patienten der Psychiatrischen Institutsambulanz (PIA) der Medizinischen Hochschule Hannover (MHH) untersucht werden – einer Klientel, die aufgrund der Schwere und Chronizität ihrer Erkrankungen sowie der Häufigkeit von Komorbidität ein hohes Risiko für eine Polypharmazie hat.
Methode
Die Sozialpsychiatrische Poliklinik der MHH stellt den ambulant-aufsuchenden Dienst für einen psychiatrischen Versorgungssektor der Region Hannover, ein innenstadtnahes Einzugsgebiet mit rund 62000 Einwohnern. Das Team umfasst 15 Mitarbeiter aus fünf Berufsgruppen auf 11,8 Vollzeitstellen und integriert zwei verschiedene Hilfsangebote: In der Poliklinikfunktion mit sozialpsychiatrischem Dienst erfolgen die Erstkontakte und kurzfristige Kriseninterventionen. In der Funktion der PIA werden längerfristig und kontinuierlich erforderliche multidisziplinäre Behandlungen durchgeführt. Im Vergleich zum Bundesdurchschnitt handelt es sich um eine personell gut ausgestattete Einrichtung, in der durch die Integration des sozialpsychiatrischen Dienstes in die Poliklinik Synergieeffekte genutzt werden können.
Anhand der Medikamentenkarten wurde für sämtliche Patienten der PIA die zuletzt verordnete psychopharmakologische Medikation im Jahre 2005 erfasst. Hierbei konnten nur die Medikamente berücksichtigt werden, die von der PIA rezeptiert wurden. Die Pharmaka, die von anderen ambulant behandelnden Ärzten verschrieben wurden, konnten nicht erfasst werden. Da sich die Wirkstoffdosis im Untersuchungszeitraum bei vielen Patienten änderte, erfolgte in der vorliegenden Studie eine Auswertung nur nach Wirkstoffklassen. Die Neuroleptika wurden hierbei nach ihrer antipsychotischen Wirkung in hoch- oder niederpotente eingeteilt. In der klinischen Praxis hat sich trotz unzureichender Abgrenzungskriterien die Einteilung in typische Antipsychotika (oder besser Antipsychotika der 1. Generation) und atypische Antipsychotika (oder Antipsychotika der 2. und 3. Generation) etabliert. Entsprechend wurde in unserer Untersuchung eine Einteilung in typische und atypische Antipsychotika vorgenommen, wohl wissend, dass von einem fließenden Übergang bei dieser Einteilung der Antipsychotika auszugehen ist – mit Substanzen wie Benperidol am typischen und Clozapin am atypischen Pol.
Die deskriptive und statistische Auswertung erfolgte mit SPSS 13.0. Die Unabhängigkeit zweier Messwerte wurde für diskrete bzw. nominale Merkmale mit dem exakten Test nach Fisher (exakte Signifikanz, 2-seitig) geprüft.
Aufgrund der großen Zahl von Patienten mit einer Erkrankung aus dem schizophrenen Formenkreis in unserer Stichprobe und der aufgezeigten Bedeutung der Antipsychotika an Kombinationsbehandlungen erfolgte in Anlehnung an die Empfehlungen von Messer et al. [13] eine Prüfung, inwieweit es sich bei den durchgeführten Kombinationstherapien mit Antipsychotika um zweckmäßige, problematische oder irrationale Behandlungen handelte. Möglicherweise zweckmäßige Kombinationstherapien können zu einer Verstärkung der antipsychotischen Wirkung bei persistierender Positiv-/Negativsymptomatik sowie zu einer Verringerung von Nebenwirkungen bei hoch dosierter Monotherapie führen und haben tolerable pharmakokinetische und -dynamische Effekte. Als problematische Kombinationstherapien werden solche mit einem erheblichen Interaktionsrisiko oder dem Risiko hämatologischer Nebenwirkungen eingestuft. Zu den irrationalen Kombinationstherapien werden solche gezählt, bei denen die Pharmaka ein ähnliches Rezeptorbindungsprofil aufweisen oder für die bislang kein Hinweis auf Wirksamkeitsvorteile besteht sowie eine mögliche Verstärkung von unerwünschten Nebenwirkungen zu erwarten ist. Hinsichtlich der aktuellen Studienlage, die dieser Einteilung zu Grunde liegt, sei auf die Übersichtsarbeit von Messer verwiesen [13].
Ergebnisse
2005 wurden 429 Patienten im Rahmen der PIA behandelt. Das durchschnittliche Alter lag bei 47 Jahren (Spanne 18–90 Jahre). Die Mehrzahl der Patienten waren weiblich (54%). 18% der untersuchten Personen lebten in einem therapeutischen Wohnheim. Am häufigsten wurden Patienten mit einer Erstdiagnose aus dem schizophrenen Formenkreis (ICD-10: F2) behandelt (50%), gefolgt von Patienten mit affektiven Störungen (17%), Persönlichkeitsstörungen (14%) und neurotischen-, Belastungs- und somatoformen Störungen (12%).
Aus Abbildung 1 geht die Verteilung der Patienten auf die einzelnen Kategorien der Erstdiagnose hervor. Patienten mit einer Störung aus dem schizophrenen Formenkreis (ICD-10: F2) und mit affektiven Störungen (ICD-10: F3) machten zusammen 67% der Patienten aus. In diesen Störungsgruppen fand sich auch der höchste Anteil von Patienten, die eine psychopharmakologische Medikation erhielten. 75% der Patienten mit einer Erkrankung aus dem schizophrenen Formenkreis und 61% der Patienten mit einer affektiven Störung bekamen Psychopharmaka durch die PIA verschrieben. Durch niedergelassene Ärzte verschriebene Psychopharmaka konnten hierbei nicht berücksichtigt werden. Der Anteil von Kombinationstherapien bei den Patienten mit einer Störung aus dem schizophrenen Formenkreis (ICD-10: F2) lag bei 49% und bei Patienten mit einer affektiven Störung bei 38%. Die zahlenmäßig höher besetzten Diagnosegruppen F2, F3, F4 und F6 unterschieden sich sowohl in der Häufigkeit eines verschriebenen Psychopharmakons als auch einer Kombinationstherapie hochsignifikant (exakter Test nach Fisher p<0,001).
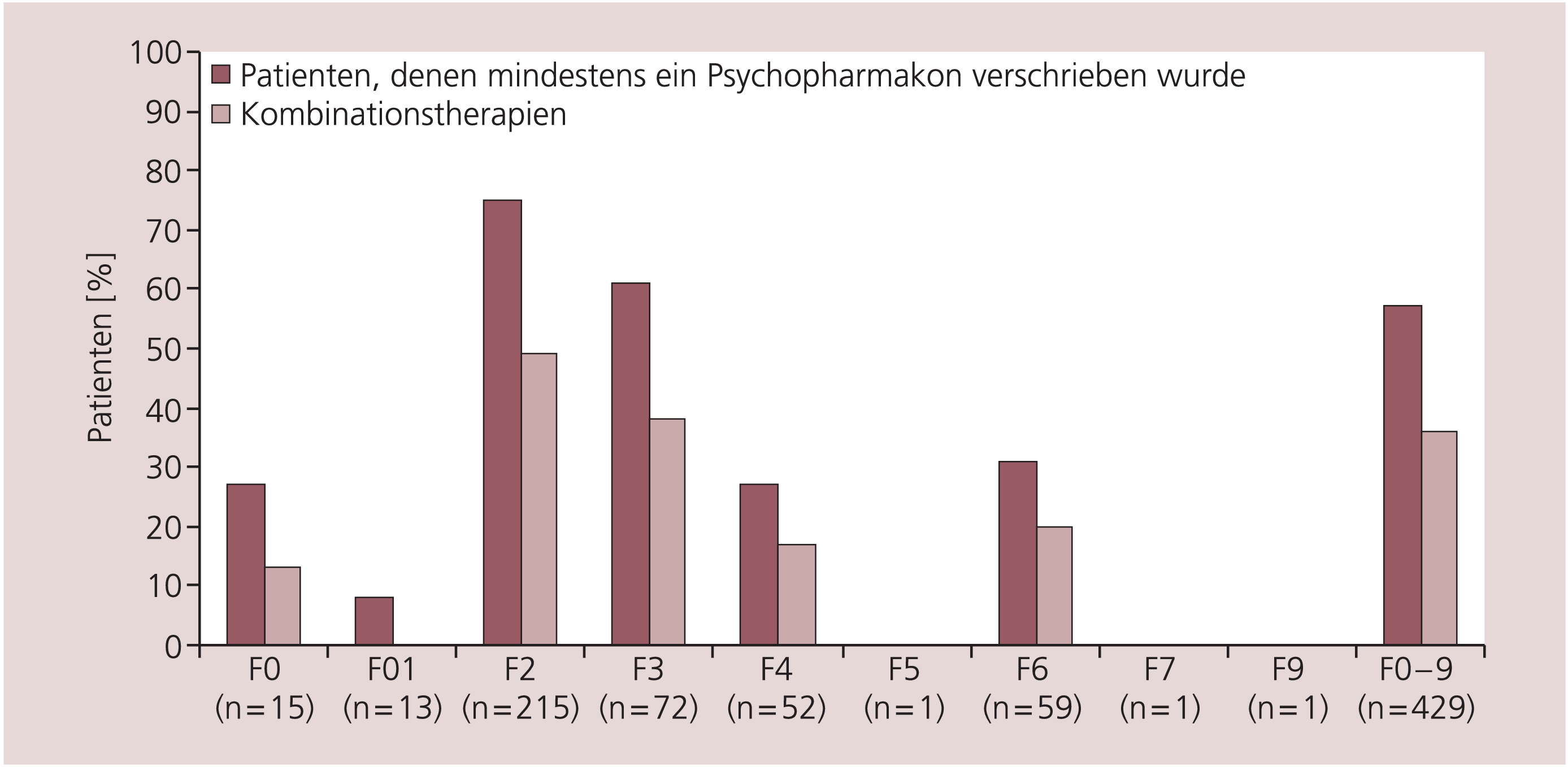
Abb. 1. Verordnung von Psychopharmaka und Anteil von Kombinationstherapien in den einzelnen Diagnosegruppen im Jahr 2005
F0: organische, einschließlich symptomatischer psychischer Störungen; F1: psychische und Verhaltensstörungen durch psychotrope Substanzen; F2: Schizophrenie, schizotype und wahnhafte Störungen; F3: affektive Störungen; F4: neurotische-, Belastungs- und somatoforme Störungen; F5: Verhaltensauffälligkeiten mit körperlichen Störungen und Faktoren; F6: Persönlichkeits- und Verhaltensstörungen; F7: Intelligenzminderung; F9: Verhaltens- und emotionale Störungen mit Beginn in der Kindheit und Jugend
57% der Patienten erhielten zumindest ein Psychopharmakon durch die PIA verschrieben. Bei einem Fünftel der Patienten erfolgte eine Monotherapie und bei 36% eine Kombinationstherapie. 29% der Patienten erhielten ein atypisches Antipsychotikum, 21% ein niederpotentes Antipsychotikum, 17% ein Antidepressivum, 16% ein konventionelles hochpotentes Antipsychotikum, 14% ein Phasenprophylaktikum, 7% einen Tranquilizer und 6% ein Anticholinergikum beziehungsweise eine Antiparkinson-Medikation. Die Medikation erfolgte zumeist in oraler Form. 6% der Patienten erhielt ein hochpotentes konventionelles Antipsychotikum und ein Patient Risperidon in Depotform intramuskulär.
In Tabelle 1 sind Medikamenten-Kombinationen wiedergegeben. 18% der Patienten erhielten zwei, 11% drei, 6% vier, 1% fünf, 1% sechs und eine Patientin sieben Psychopharmaka (inklusive Anticholinergika und Antiparkinson-Medikamente). Von den Patienten mit einer psychopharmakologischen Medikation erhielten 36% eine Mono- und 64% eine Kombinationstherapie. Die häufigsten Kombinationen waren atypisches Antipsychotikum mit niederpotentem Antipsychotikum in 11%, konventionelles hochpotentes Antipsychotikum mit niederpotentem Antipsychotikum in 8% und Antidepressivum mit niederpotentem Antipsychotikum in 7% der Fälle. Die Kombination von zwei Medikamenten aus einer Wirkstoffklasse erfolgte insgesamt selten. 5% der Patienten erhielten zwei Antidepressiva, 2% zwei atypische Antipsychotika beziehungsweise zwei Phasenprophylaktika.
Tab. 1. Häufigkeit von Kombinationstherapien zweier Psychopharmaka im Jahr 2005 (n=429)
|
Monotherapie |
20% |
|
Polypharmazie |
36% |
|
Hochpotent typisches AP und niederpotentes AP |
8% |
|
Hochpotent typisches AP und atypisches AP |
3% |
|
Zwei hochpotente typische AP |
0,2% |
|
Hochpotent typisches AP und AD |
1% |
|
Hochpotent typisches AP und PP |
3% |
|
Hochpotent typisches AP und AC |
4% |
|
Hochpotent typisches AP und TQ |
1% |
|
Atypisches AP und niederpotentes AP |
11% |
|
Zwei atypische AP |
2% |
|
Atypisches AP und AD |
6% |
|
Atypisches AP und PP |
6% |
|
Atypisches AP und AC |
3% |
|
Atypisches AP und TQ |
3% |
|
Antidepressivum und niederpotentes AP |
7% |
|
Zwei AD |
5% |
|
Antidepressivum und PP |
5% |
|
Antidepressivum und AC |
1% |
|
Antidepressivum und TQ |
4% |
|
Zwei niederpotente AP |
0,2% |
|
Niederpotentes AP und PP |
6% |
|
Niederpotentes AP und AC |
4% |
|
Niederpotentes AP und TQ |
4% |
|
Zwei PP |
2% |
|
PP und AC |
2% |
|
PP und TQ |
2% |
|
AC und AC |
0,2% |
|
AC und TQ |
1% |
|
TQ und TQ |
1% |
AP: Antipsychotikum, AD: Antidepressivum, PP: Phasenprophylaktikum, TQ: Tranquilizer/Hypnotikum AC: Anticholinergikum/Antiparkinson-Medikation
Der Stellenwert von Wirkstoffkombinationen für Antipsychotika, Antidepressiva, Phasenprophylaktika und Tranquilizer ist in Tabelle 2 veranschaulicht. Tranquilizer und Phasenprophylaktika wurden in über 90% der Fälle im Rahmen einer Kombinationstherapie eingesetzt. Die Behandlung mit Antidepressiva erfolgte in 23%, die mit Antipsychotika in 32% als Monotherapie. Antidepressiva, Phasenprophylaktika, Tranquilizer und Antipsychotika, wurden am häufigsten mit einem Antipsychotikum kombiniert.
Tab. 2. Stellenwert von Wirkstoffkombinationen nach Arzneimittelgruppen im Jahr 2005
|
Arzneimittel-Gruppe |
Behandelte Patienten |
Mit Wirkstoff-Kombinationen |
An Kombinationen beteiligte Wirkstoffe |
|||
|
AP |
AD |
PP |
TQ |
|||
|
AP |
200 |
137 (69%) |
36% |
21% |
23% |
11% |
|
AD |
74 |
57 (77%) |
57% |
27% |
28% |
22% |
|
PP |
58 |
52 (90%) |
78% |
36% |
14% |
16% |
|
TQ |
30 |
29 (97%) |
70% |
53% |
30% |
10% |
AP: Antipsychotikum, AD: Antidepressivum, PP: Phasenprophylaktikum, TQ: Tranquilizer/Hypnotikum
In der Mehrzahl der einbezogenen Kombinationstherapien mit Antipsychotika handelte es sich um zumindest möglicherweise zweckmäßige Kombinationen (Tab. 3). Lediglich eine problematische Kombination (Clozapin mit Carbamazepin) konnte aufgedeckt werden. Als so genannte „irrationale Kombination“ ergab sich ein Fall, bei dem Amisulprid mit Ziprasidon kombiniert wurde. Diese Kombination erfolgte in der Phase der Umstellung von Amisulprid auf Ziprasidon.
Tab. 3. Zweckmäßige, problematische und irrationale Kombinationstherapien von Antipsychotika in der Gesamtstichprobe (n=429)
|
Möglicherweise zweckmäßige Kombination |
Anzahl |
|
Clozapin + Amisulprid |
7 |
|
Clozapin + Risperidon |
0 |
|
Clozapin + Aripiprazol |
0 |
|
Clozapin + Lamotrigin |
0 |
|
Clozapin + Ziprasidon |
0 |
|
Olanzapin + Risperidon |
1 |
|
Olanzapin + Aripiprazol |
0 |
|
Olanzapin + Amisulprid |
1 |
|
Atypisches u. typisches hochpotentes Antipsychotikum |
11 |
|
Atypisches Antipsychotikum u. niederpotentes Antipsychotikum |
46 |
|
Typisches Antipsychotikum u. niederpotentes Antipsychotikum |
32 |
|
Problematische Kombination |
|
|
Clozapin + Fluvoxamin |
0 |
|
Clozapin + Carbamazepin |
1 |
|
Irrationale Kombination |
|
|
Clozapin + Olanzapin |
0 |
|
Clozapin + Quetiapin |
0 |
|
Olanzapin + Quetiapin |
0 |
|
Amisulprid + Ziprasidon |
1 (Umstellungsphase) |
|
Amisulprid + Risperidon |
0 |
|
Aripiprazol + Ziprasidon |
0 |
Diskussion
Trotz mangelnder Evidenz ist Polypharmazie in der Psychiatrie gängige Praxis. Die Häufigkeit von Polypharmazie wurde sowohl bei ambulanten [2–4, 11, 20, 23] als auch bei stationären Patienten [6, 8, 10, 17, 19] untersucht. Hierbei wurde zumeist auf die Kombination von Antipsychotika bei Patienten mit schizophrenen Störungen fokussiert. Die Kombination mit niederpotenten Antipsychotika sowie mit Medikamenten aus anderen Wirkstoffklassen blieb im Unterschied zur unserer Studie zumeist unberücksichtigt. In ihrer Übersichtsarbeit fanden Messer et al., dass 40 bis 50% der stationär behandlungsbedürftigen schizophrenen Patienten und 15 bis 25% der ambulanten Patienten eine antipsychotische Kombinationstherapie erhielten [13].
Eine Untersuchung über die Verordnung von Antipsychotika und adjuvanter Medikation in einer australischen gemeindepsychiatrischen Einrichtung, die in ihrer Struktur unserer Sozialpsychiatrischen Poliklinik ähnelt, bezog sich auf das Jahr 1998 [9]. Von den 859 einbezogenen Patienten erhielten 77% eine antipsychotische Medikation. Der Anteil von atypischen Antipsychotika lag bei 53%. Patienten, die ein konventionelles Antipsychotikum bekamen, erhielten dies in 66% der Fälle als Depotpräparat. 13% erhielten eine Kombinationstherapie von Antipsychotika, wobei die Kombination eines atypischen mit einem konventionellen Antipsychotikum mit 8% am häufigsten war. Untersuchungen über die Verschreibungspraxis einer PIA im deutschsprachigen Raum liegen nach unserer Kenntnis bislang nicht vor.
Ein Großteil der von uns behandelten Patienten erhielt eine psychopharmakologische Medikation. Wenn Psychopharmaka verordnet wurden, handelte es sich meist um eine Kombinationstherapie. Die Häufigkeit einer Kombinationstherapie unterschied sich zwischen den Diagnosegruppen und war bei Patienten mit einer Erkrankung aus dem schizophrenen Formenkreis und solchen, die unter einer affektiven Störung litten, am häufigsten. Antipsychotika wurden am häufigsten rezeptiert, was sich aus der Verteilung der Patienten auf die Diagnosekategorien erklärt. Atypische Antipsychotika wurden wesentlich häufiger als konventionelle Antipsychotika verschrieben. Im Unterschied zu der australischen Stichprobe aus dem Jahre 1998 erhielten in unserer PIA fast doppelt so viele Patienten ein Atypikum wie ein konventionelles Antipsychotikum. Bei den Antipsychotika, die in Depotform appliziert wurden, dominierten hingegen eindeutig die konventionellen Antipsychotika gegenüber den atypischen. Dies ist in unserer Stichprobe darauf zurückzuführen, dass ein großer Teil der Patienten, die ein Depotpräparat erhielten, bereits langjährig auf dieses eingestellt waren und es gut vertrugen.
Bei den Wirkstoffkombinationen zeigte sich die besondere Bedeutung der Antipsychotika. Wenn ein Antidepressivum, Phasenprophylaktikum, Tranquilizer/Hypnotikum oder Antipsychotikum verschrieben wurde, war ein Antipsychotikum der häufigste Kombinationspartner. Die Kombination eines atypischen Antipsychotikums mit einem hochpotenten konventionellen Antipsychotikum oder einem weiteren Atypikum kann bei Therapieresistenz unter Monotherapie oder zur Verringerung von Nebenwirkungen bei hoch dosierter Monotherapie sinnvoll sein, wobei pharmakokinetische und -dynamische Interaktionen berücksichtigt werden müssen [13]. Sowohl bei den atypischen und konventionellen Antipsychotika als auch bei den Antidepressiva fand sich häufig eine Kombinationstherapie mit niederpotenten Antipsychotika, die in verschiedenen Diagnosekategorien adjuvant zur Schlaf- und Spannungsregulation eingesetzt wurden. Antidepressiva können sinnvoll mit Antipsychotika kombiniert werden, wenn eine schizoaffektive Störung vorliegt oder eine Komorbidität von einer depressiven Störung mit einer Erkrankung aus dem schizophrenen Formenkreis. Des Weiteren kann diese Kombination bei depressiven Episoden mit psychotischen Symptomen erforderlich werden. Die Kombination von Antipsychotika mit Phasenprophylaktika erfolgt zumeist bei bipolaren affektiven oder schizoaffektiven Störungen und kann auch im Rahmen von therapieresistenten schizophrenen Störungen sinnvoll sein. Phasenprophylaktika und Tranquilizer wurden in unserer Stichprobe fast immer adjuvant in Kombination mit einem weiteren Psychopharmakon verordnet.
Neben den erwähnten Zweierkombinationen erhielten in unserer Stichprobe 19% der Patienten drei oder mehr Psychopharmaka (inklusive Anticholinergika und Antiparkinsonmittel). Mit steigender Zahl der verordneten Psychopharmaka werden pharmakokinetische und -dynamische Interaktionen immer komplexer und die Gefahr von zum Teil gefährlichen Nebenwirkungen steigt. Des Weiteren müssen bei den Interaktionen auch die aufgrund von somatischer Komorbidität verschriebenen Medikamente Berücksichtigung finden.
Neben rationalen Therapieerwägungen können weitere Gründe zu einer Polypharmazie führen. So wird teilweise eine Kombinationstherapie beibehalten, wenn es in der Umstellungsphase von einem auf das andere Medikament zu einer Besserung der Symptomatik kommt und es ungewiss ist, ob diese Besserung durch das neue Medikament oder auf die Kombination zurückzuführen ist. Des Weiteren werden zum Teil umfängliche Kombinationstherapien, die aufgrund einer Exazerbation einer psychischen Störung im stationären Bereich notwendig wurden, im ambulanten Bereich langfristig beibehalten.
Das Ausmaß der Polypharmazie der Patienten in unserer Stichprobe erklärt sich zum Teil daraus, dass es sich bei den chronisch und schwer erkrankten Personen, die in unserer PIA behandelt werden, aufgrund von Therapieresistenzen und Komorbiditäten um eine Hochrisikopopulation handelt, für die eine Polypharmazie von psychotropen Substanzen zweckmäßig sein kann. Im Einzelfall sollten zunächst die Möglichkeiten einer Monotherapie ausgeschöpft werden, das heißt, es sollte in ausreichend hoher Dosierung über einen ausreichend langen Zeitraum behandelt werden und die Compliance der Patienten sollte gefördert und gegebenenfalls durch Bestimmung des Medikamentenspiegels kontrolliert werden. Wenn eine Polypharmazie notwendig wird, sollte diese nach Möglichkeit aufgrund von Evidenz-basierten Daten oder zumindest rationalen Überlegungen betreffs pharmakokinetischer und dynamischer Interaktionen erfolgen. Hinsichtlich der mittlerweile schwer zu überblickenden Arzneimittelinteraktionen kann auf entsprechende medizinische Datenbanken zurückgegriffen werden. Für eine adäquate Psychopharmakotherapie ist die Dokumentation der Art, Dosis und Dauer der Medikation in Korrelation zu den klinischen Veränderungen von entscheidender Bedeutung. Bereits eine verstärkte Aufmerksamkeit auf die Problematik der Polypharmazie sowie entsprechende Edukationsprogramme können zu einer Reduktion derselben beitragen [1, 15, 18].
Die Methodik der vorliegenden Studie, die zunächst das Ausmaß und die Art der Polypharmazie in einer PIA aufzeigen soll, führt zu einigen Limitationen: Das Studiendesign ermöglichte nicht die Dosierungen der Wirkstoffe zu erfassen, da sich diese im Untersuchungszeitraum bei vielen Patienten änderten. Es wurde nicht untersucht, warum beim einzelnen Patienten die Polypharmazie erfolgte, ob zuvor eine Monotherapie in ausreichender Dosis und über einen ausreichend langen Zeitraum durchgeführt wurde, wie die Compliance der Patienten war und ob es unter der Kombinationsbehandlung im Vergleich zur Monotherapie zu einer Besserung der Psychopathologie gekommen ist. Es konnte lediglich ein Vergleich der Pharmakotherapie zwischen verschiedenen Diagnosekategorien erfolgen, während die Schwere der Psychopathologie und das Ausmaß der Beeinträchtigung und Behinderung, die sich auch auf die Art der Pharmakotherapie auswirken können, nicht berücksichtigt werden konnte. Dies bleibt weiteren Studien vorbehalten, die durch unsere Arbeit angeregt werden sollen.
Aufgrund der großen Verbreitung der Polypharmazie in der Psychiatrie sind in der Zukunft weitere Untersuchungen zu Wirkstoffkombinationen im Rahmen von Studien dringend erforderlich. Ideal wären kontrollierte, randomisierte, prospektive Vergleichsstudien, um den Nutzen der Kombinationspsychopharmakotherapie besser beurteilen zu können. Es stellt sich aber die Frage, ob die Durchführung solcher Studien überhaupt realistisch ist. Sowohl in der Psychiatrie als auch in den anderen medizinischen Fachdisziplinen werden die randomisierten, kontrollierten Studiendesigns als der höchst mögliche Standard favorisiert [14, 16]. Der Einfluss auf die klinische Praxis und die Übertragbarkeit der Resultate wird jedoch teilweise sehr kontrovers beurteilt [21]. Ein großer Anteil der oftmals chronisch Kranken ist kaum zu komplexeren Untersuchungen zu motivieren. Des Weiteren werden viele der Patienten den Studienprotokollen nicht gerecht, weil die Ein- und Ausschlusskriterien der Studiendesigns bei der überwiegenden Zahl der Untersuchungen sehr streng definiert sind. Wichtige Subgruppen von Patienten, beispielsweise solche bei denen eine Komorbidität mit einem Substanzmissbrauch oder einer somatischen Erkrankung besteht, finden in den Untersuchungen selten Berücksichtigung. Letztlich ergibt sich daraus eine Verzerrung im Hinblick auf den Nutzen für die Behandlungspraxis. Nach unserer Auffassung kommt somit den offenen klinischen Fallstudien eine besondere Bedeutung für die Behandlungspraxis zu. Daneben empfehlen wir die weitere Untersuchung nichtsomatischer Augmentationstherapien und erinnern an die große Bandbreite psychotherapeutischer und psychosozialer Interventionen, die einen wesentlichen Teil der multidimensionalen Behandlungskonzepte ausmachen.
Literatur
1. Alexander B, Nasrallah HA, Perry PJ, Liskow BI, et al. The impact of psychopharmacology education on prescribing practices. Hosp Community Psychiatry 1983;34:1150–3.
2. Brunot A, Lachaux B, Sontag H, Casadebaig F, et al. Pharmaco-epidemiological study on antipsychotic drug prescription in French Psychiatry: Patient characteristics, antipsychotic treatment, and care management for schizophrenia. Encephale 2002;28:129–38.
3. Clark RE, Bartels SJ, Mellmann TA, Peacock WJ. Recent trends in antipsychotic combination therapy of schizophrenia and schizoaffective disorder: implications for state mental health policy. Schizophr Bull 2002;28:75–84.
4. De las Cuevas C, Sanz EJ. Polypharmacy in psychiatric practice in the Canary Islands. BMC Psychiatry 2004;4:18.
5. Edlinger M, Hausmann A, Kemmler G, Kurz M, et al. Trends in the pharmacological treatment of patients with schizophrenia over a 12 year observation period. Schizophr Res 2005;77:25–34.
6. Ereshefsky L. Pharmacologic and pharmacokinetic considerations in choosing an antipsychotic. J Clin Psychiatry 1999;60(Suppl 10):20–30.
7. Frye MA, Ketter TA, Leverich GS, Huggins T, et al. The increasing use of polypharmacotherapy for refractory mood disorders: 22 years of study. J Clin Psychiatry 2000;61:9–15.
8. Ito C, Kubota Y, Sato MA. A prospective survey on drug choice for prescriptions for admitted patients with schizophrenia. Psychiatry Clin Neurosci 1999;53(Suppl):S40.
9. Keks NA, Altson K, Hope J, Krapivensky N, et al. Use of antipsychosis and adjunctive medications by an inner urban community psychiatric service. Austr N Z J Psychiatry 1999;33:896–901.
10. Kiivet RA, Llerena A, Dahl ML, Rootslane L, et al. Patterns of drug treatment of schizophrenic patients in Estonia, Spain and Sweden. Br J Clin Pharmacology 1995;40:467–76.
11. Leslie DL, Rosenheck RA. Use of pharmacy data to assess quality of pharmacotherapy for schizophrenia in a national health care system: individual and facility predictors. Med Care 2001;39:923–33.
12. Linden M, Scheel T, Xaver EF. Dosage finding and outcome in the treatment of schizophrenic inpatients with amisulpride. Results of a drug utilization observation study. Hum Psychopharmacol 2004;19:119.
13. Messer T, Tiltscher C, Schmauss M. Polypharmazie in der Behandlung der Schizophrenie. Fortschr Neurol Psychiat 2006;74:377–91.
14. Mulder RT, Frampton C, Joyce PR, Porter R. Randomized controlled trials in psychiatry. Part II: their relationship to clinical practice. Austr N Z J Psychiatry 2003;37:265–9.
15. Patrick V, Schleifer SJ, Nurenberg JR, Gill KJ. Best practices: An initiative to curtail the use of antipsychotic polypharmacy in a state psychiatric hospital. Psychiatr Serv 2006;57: 21–3.
16. Porter R, Frampton C, Joyce PR, Mulder RT. Randomized controlled trials in psychiatry. Part I: methodology and critical evaluation. Austr N Z J Psychiatry 2003;37:257–64.
17. Rittmannsberger H, Meise U, Schauflinger K, Horvath E, et al. Polypharmacy in psychiatric treatment. Patterns of psychotropic drug use in Austrian psychiatric clinics. Eur Psychiatry 1999;14:33–40.
18. Schroeder NH, Caffey EM Jr., Lorei TW. Antipsychotic drugs: can education change prescribing practices? J Clin Psychiatry 1979;40:186–9.
19. Schumacher JE, Makela EH, Griffin HR. Multiple antipsychotic medication prescribing patterns. Ann Pharmacother 2003;37:951–5.
20. Segal SP, Cohen D, Marder SR. Neuroleptic medication and prescription practices with sheltered-care residents: a 12-year perspective. Am J Public Health 1992;82:846–52.
21. Simon SD. Is the randomized clinical trial the gold standard of research? J Androl 2001;22:938–43.
22. Stahl SM. Antipsychotic polypharmacy. Part 1: Therapeutic option or dirty little secret? J Clin Psychiatry 1999;60:425–6.
23. Tapp A, Wood AE, Secrest L, Cubberley L, et al. Combination antipsychotic therapy in clinical practice. Psychiatr Serv 2003;54:55–9.
Dr. med. Bernd Rüdiger Brüggemann M.A., Dr. med. Hermann Elgeti, Priv.-Doz. Dr. med. Marc Ziegenbein, Abteilung Sozialpsychiatrie und Psychotherapie, Medizinische Hochschule Hannover, Podbielskistr. 158, 30177 Hannover, E-Mail: Brueggemann.Bernd@MH-Hannover.de
Polypharmacy in a psychiatric outpatient care unit
Background: In psychiatry, polypharmacy is more the rule than the exception. The present study investigates the frequency and type of polypharmacy in various diagnostic groups amongst patients of a psychiatric outpatient care unit.
Methods: Patients’ medical records were used to collect data on the last psychopharmacological medication prescribed in 2005 for all patients at the outpatient care unit (n=429).
Results: Of the patients receiving a psychotropic medication, 36% were administered a monotherapy and 64% a combination therapy. Most frequently, atypical antipsychotic drugs were prescribed (29%), followed by low-potency antipsychotics (21%) and antidepressants (17%). The antipsychotic drugs held the greater importance in the combination therapy. Mood stabilizer and tranquilizer were rarely prescribed as monotherapy.
Discussion: The chronic and severely ill patients in our sample represent a high-risk population for whom a polypharmacy of psychotropic substances might be advisable. When polypharmacy becomes necessary, it should be administered according to evidence-based data. Due to the widespread use of polypharmacy in psychiatric care units, we are in need of controlled studies further investigating combinations of substances.
Keywords: Polypharmacy, drug interactions, psychotropic drugs
Psychopharmakotherapie 2008; 15(02)
