Gudrun Hefner, Eltville
Wer kennt einen ähnlichen Patienten? Der 56-jährige Patient kommt mit jahrelanger Hochdosisbehandlung Haloperidol (derzeit 30 mg/Tag) in therapeutische Behandlung, zeigt motorische und psychotische Störungen. Bei Beginn der Medikationsänderung wird die Haloperidol-Dosis (leitliniengerecht) reduziert, daraufhin exazerbiert der Patient – nach Dosissteigerung auf 35 mg/Tag Haloperidol ist er wieder klinisch stabil. „Der braucht das“, wird dann gesagt, „der therapeutische Referenzbereich von 1 bis 10 ng/ml passt bei diesem Patienten nicht.“ Nach sechs Monaten wird er wieder psychotisch.
Die aktuellen S3-Leitlinien Schizophrenie [10] und viele klinische Studien und Übersichtsarbeiten greifen zunehmend diese Problematik auf: das Phänomen der Dopamin-Supersensitivitätspsychose.
Stellungnahme in S3-Leitlinie Schizophrenie
Die S3-Leitlinie Schizophrenie [10] besagt: „Wie in der gesamten Medizin werden auch für die Behandlung mit Antipsychotika sowohl eine Veränderung der Sensitivität der Zielrezeptoren (wie der D2-Rezeptoren) als auch die Gefahr eines Rebounds als klinisch relevant erachtet. Damit einhergehen können das Risiko eines raschen Rebounds nach abruptem Absetzen, eine Abnahme der Wirksamkeit der Antipsychotika bis hin zur Entstehung einer Behandlungsresistenz [48, 54], eine Assoziation mit Spätdyskinesien und das Wiederauftreten von psychotischen Symptomen bei gleicher Dosierung, was beständige Dosiserhöhungen mit ungünstiger Wirkungs-Nebenwirkungs-Relation nach sich ziehen kann [34, 54].“
Des Weiteren steht in den S3-Leitlinien Schizophrenie [10]: „Zusätzlich liegt bei einem Anteil von ca. 20 % der Menschen mit einer Schizophrenie eine Therapieresistenz auf Antipsychotika vor. Folgen dieser klinischen Situation können sehr hohe Dosierungen und Polypharmazie sein, die bei fehlendem klinischem Nutzen häufig nicht rückgängig gemacht werden und zu einem ungünstigen Risiko-Nutzen-Verhältnis führen können. Nicht nur unter der Annahme, dass es beim Menschen Supersensitivitätseffekte gibt, sondern auch aufgrund des Risikos von Absetzphänomenen ist bei schneller Dosisreduktion bzw. abruptem, unkontrolliertem Absetzen ein erhöhtes Rezidivrisiko anzunehmen.“
Allgemeines
Die Dopamin-Supersensitivität ist beim Menschen nicht widerspruchlos nachgewiesen worden – bisher ist diese noch eine Hypothese. In tierexperimentellen Studien konnte die Theorie jedoch bereits verifiziert werden [6, 35, 38, 54]. Bei Schizophreniepatienten wurden bereits zahlreiche klinische Studien durchgeführt (Diagnostik der Supersensitivität anhand [6]), welche diese Hypothese unterstützen. Der Grund, warum manche Patienten unter Hochdosisbehandlung mit Antipsychotika über eine längere Zeit eine Dopamin-Supersensitivität entwickeln und andere nicht, konnte bisher nicht hinreichend geklärt werden. Hier spielen möglicherweise auch die Komedikation, die Adhärenz, und phänotypische/genotypische individuelle Faktoren eine Rolle.
Im folgenden Text werden wesentliche Erkenntnisse insbesondere von Chouinard und Kollegen wiedergegeben [6], die sich schon seit Jahrzehnten diesem Thema gewidmet haben.
Die genannten Autoren bezifferten die Prävalenzzahlen der Dopamin-Supersensitivität unter Schizophreniepatienten mit 30 %, bei therapieresistenten Schizophreniepatienten mit 70 % [6]. Tatsächlich ist Therapieresistenz eng mit der Entstehung einer Dopamin-Supersensitivität verknüpft, da diese langfristig zu einer Toleranzentwicklung auf Antipsychotika und somit zu einer Therapietoleranz führt [38, 54]. Therapieresistenz kann durch eine Dopamin-Supersensitivität induziert werden, diese ist jedoch einer von zahlreichen Faktoren, welche zu einer Therapieresistenz führen können [4].
Dopamin-Supersensitivitätspsychose
Eine Dopamin-Supersensitivitätspsychose entsteht aufgrund einer medikamentösen Behandlung mit Antipsychotika (mit D2-antagonistischer Aktivität) – diese sind erste Wahl zur Behandlung von psychotischen Symptomen u. a. bei schizophrenen Patienten. Bei Langzeitverabreichung (mindestens 3 Monate [3]) kann es jedoch bei Gabe hoher Dosen (ab ca. 80 % D2-Rezeptorbesetzung, EPMS-Schwelle [20, 23]) zu einer Heraufregulation von D2-Rezeptoren (insbesondere im high-affinity state [43]) im Gehirn, und somit zu einer Dopamin-Supersensitivität kommen [6, 20]. Bei D2-Rezeptoren im high-affinity state hat eine zusätzliche Sensibilisierung der Dopamin-Rezeptoren stattgefunden, die damit für Dopamin noch sensibler werden [42, 43]. Abbildung 1 veranschaulicht das Prinzip der Dopamin-Supersensitivität sowie die klinischen Konsequenzen. Es wird ersichtlich, dass Patienten mit einer Dopamin-Supersensitivität immer höhere Antipsychotika-Dosen benötigen, um die gesteigerte Zahl an Dopamin-Rezeptoren optimal zu besetzen und somit psychotische Symptome zu kontrollieren [33]. Es kommt langfristig zur Antipsychotika-Toleranz. Immer höhere Antipsychotika-Dosen und somit höhere Blutkonzentrationen können tardive Dyskinesien [16] und Positivsymptome/die Supersensitivitätspsychose [4] kurzfristig maskieren, jedoch auch Parkinsonismus und Negativsymptome induzieren [20].
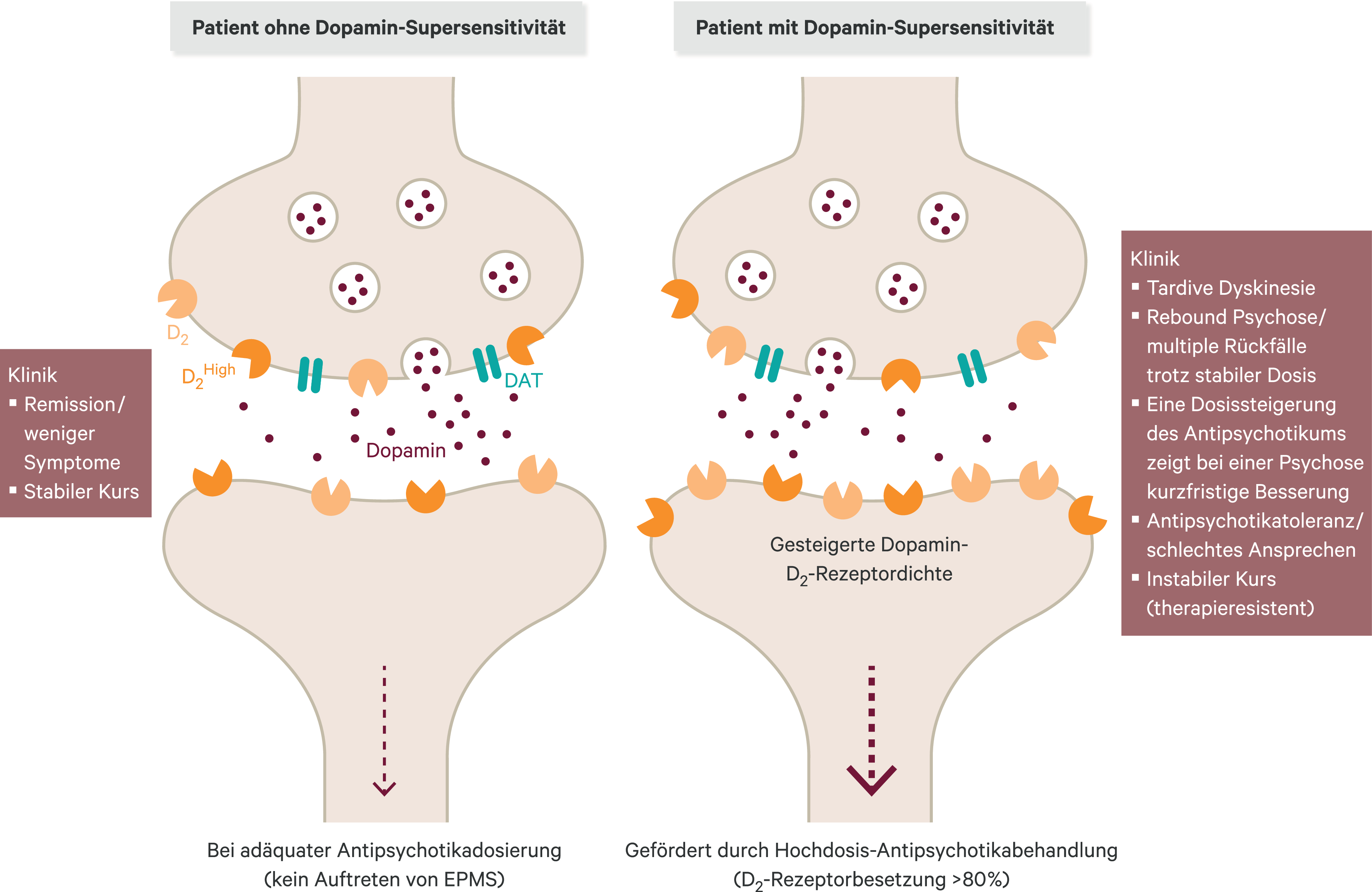
Abb. 1. Bei Langzeitverabreichung (mindestens 3 Monate) von Antipsychotika kann es bei Gabe zu hoher Dosen (ab ca. 80 % D2-Rezeptorbesetzung) zu einer Heraufregulation von D2-Rezeptoren (insbesondere im high-affinity state, D2high) im Gehirn und somit zu einer Dopamin-Supersensitivität kommen (Synapse rechts). Präsynaptisch ändert sich u. a. an der Bildung, Abgabe und Wiederaufnahme/Dopamintransport (DAT) von Dopamin nichts. Die Heraufregulation von D2-Rezeptoren verstärkt die dopaminerge Signaltransduktion (roter Pfeil) und induziert somit einen dopaminsupersensitiven Status. Klinische Konsequenzen der Dopamin-Supersensitivität sind u. a. tardive Dyskinesien, Antipsychotikatoleranz und multiple Rückfälle/Psychosen trotz stabiler Dosis (modifiziert nach [6, 35]).
Diagnostik der Dopamin-Supersensitivität
Die Diagnose einer Dopamin-Supersensitivitätspsychose kann nur dann gestellt werden, wenn der Patient eine hohe Dosis und eine Langzeitbehandlung mit Antipsychotika erhalten hat [21]. Dennoch sollte die Supersensitivität möglichst früh diagnostiziert werden, um weitere Steigerungen der Antipsychotika-Dosen zu vermeiden [3, 6, 15]. Klinische Anzeichen und Diagnosekriterien für eine Dopamin-Supersensitivitätspsychose sind in Tabelle 1 dargestellt. Unter anderem muss der Patient für mindestens drei Monate Antipsychotika in hoher Dosierung eingenommen haben, bevor eine psychotische Exazerbation nach Dosisreduktion oder Absetzen aufgrund von Supersensitivitätseffekten erfolgt.
Tab 1. Diagnostikkriterien für eine Dopamin-Supersensitivitätspsychose, induziert durch Antipsychotika (gekürzt und modifiziert nach Chouinard et al. und Fukai et al. [3, 6, 15])
|
A. Der Patient muss mindestens für drei Monate Antipsychotika in hoher Dosierung eingenommen haben, bevor eine psychotische Exazerbation/ein Rückfall nach Dosisreduktion oder Absetzen erfolgt |
|
B. Mindestens eines der folgenden Major Kriterien muss erfüllt sein:
|
|
C. Mindestens eine der folgenden Minor-Kriterien muss erfüllt sein, wenn nur ein Major-Kriterium erfüllt ist:
|
|
D. Ausschlusskriterien:
|
|
E. Psychotische Exazerbationen treten innerhalb von 24 Stunden bis 6 Wochen nach Dosisreduktion/Absetzen der oralen Medikation auf, für Depot-Antipsychotika 1 bis 7 Tage vor der nächsten Injektion |
|
F. Die Positivsymptome nach Dosisreduktion/Absetzen der Antipsychotika dauern mindestens sechs Wochen an |
Tardive Dyskinesien, aber auch andere arzneistoffinduzierte motorische Störungen können auf eine Supersensitivität hinweisen [3, 5, 6]. Kapur und Kollegen ermittelten, dass eine striatale D2-Rezeptorbesetzung von mindestens 65 % für eine optimale Antipsychotika-Wirkung erreicht werden muss [23], Parkinsonismus tritt ab circa 78 % Besetzung auf. Somit können alle Antipsychotika, die diesen Bereich von circa 80 % Besetzung aufgrund zu hoher Dosen langfristig überschreiten, eine Supersensitivität induzieren [4, 20]. Fallon und Kollegen [13] identifizierten anhand von tardiver Dyskinesie schizophrene Patienten mit Dopamin-Supersensitivität und detektierten, dass diese Supersensitivität der Grund für 30 bis 40 % der Rückfalle von schizophrenen Patienten ohne Dosisreduktion/Absetzen der Medikation sein kann.
Für die klinische Praxis haben Chouinard und Kollegen [6] tabellarisch die verschiedenen Typen von Symptomen nach Absetzen von Antipsychotika (differenziert nach: rebound, relapse, persistent postwithdrawal disorders, recurrence) miteinander verglichen. Die diagnostischen Kriterien für eine Dopamin-Supersensitivitätspsychose entsprechem am ehesten dem „postwithdrawal disorder“. Patienten mit einer Dopamin-Supersensitivität erleiden schneller einen psychotischen Rückfall bei Dosisreduktion/Absetzen als Patienten ohne [7], da eine größere Anzahl von Dopamin-Rezeptoren besetzt werden kann und so der prodopaminerge Effekt vergleichsweise groß ist. Die Zeit bis zum Auftreten der Psychose ist abhängig von der Halbwertszeit des Arzneistoffs.
Prävention der Dopamin-Supersensitivität
Chouinard und Kollegen stellten in einer Übersichtsarbeit Strategien vor, wie solch eine Supersensitivität zu verhindern ist (Tab. 2) [6]. Der erste Schritt ist die Erfassung und Diagnose von arzneimittelinduzierten motorischen Störungen [6]. In der klinischen Praxis werden bei Auftreten von arzneimittelinduzierten motorischen Störungen noch immer Anticholinergika, z. B. Biperiden verschrieben. Die S3-Leitlinien [10] schreiben diesbezüglich, dass Biperiden nur kurzfristig angewendet werden und die Anwendung so rasch wie möglich beendet werden soll. Frühdyskinesien sollen durch Dosisreduktion oder Absetzen behandelt werden, um die D2-Rezeptorblockade unter 80 % zu senken [23] – nicht mit Anticholinergika. Auch eine Prolactinerhöhung ist, wie extrapyramidal-motorische Störungen (EPMS), ein wichtiger Indikator für eine Dopaminrezeptorüberblockade [5] – jedoch können sowohl EPMS als auch eine Prolactinerhöhung schon bei mäßiger Dopaminnrezeptorblockade entstehen.
Eine Kombinationstherapie von Antipsychotika sollte aufgrund Dopaminrezeptorüberblockade möglichst vermieden werden [10] und der Patient (in Monotherapie) innerhalb des therapeutischen Referenzbereichs eingestellt werden [18].
Die Konsensus-Leitlinien für therapeutisches Drug-Monitoring in der Neuropsychopharmakologie [18] listen therapeutische Referenzbereiche von Antipsychotika, in deren Bereich eine optimale Wirksamkeit und Verträglichkeit der Medikation erwartet werden kann. Die Referenzbereiche basieren zumeist auf Positronen-Emissionstomographie-(PET-)Studien, in denen die Dopaminrezeptorbesetzung der Antipsychotika in Abhängigkeit von der Blutkonzentration in nicht supersensitiven Patienten (ursprünglicher Dopaminrezeptorstatus) untersucht wurde [17]. Der Patient sollte innerhalb dieses Referenzbereichs auf die niedrigste effektive und verträgliche Arzneistoff-Konzentration titriert werden. Die Referenzbereiche sind nur in Monotherapie gültig.
Minimale therapeutische Erhaltungsdosen sollten angestrebt werden, und die Tagesdosis sollte, sofern möglich, auf möglichst viele Gaben verteilt werden – somit werden hohe Spitzenspiegel vermieden.
Im dritten Schritt sollte nach stabiler Einstellung der Erhaltungsdosis eine intermittierende Gabe der Antipsychotika angestrebt werden. Die intermittierende Gabe hat das Ziel, die Kontinuität der Dopaminrezeptor-Blockade zu durchbrechen, sodass langfristige Veränderungen im Gehirn verhindert werden können, da die Dopaminrezeptoren immer wieder in ihren ursprünglichen Zustand zurückkehren können. „Intermittierend“ bedeutet, dass kurze Pausen gemacht werden. McCreadie et al. und Remington und Kollegen [32, 40] demonstrierten in einer Studie, dass eine intermittierende Gabe während einer langfristigen Erhaltungstherapie zur Rückfallprophylaxe genauso gut sein kann wie eine kontinuierliche Gabe. Die intermittierende Dosis sollte äquivalent zur kontinuierlichen Dosis sein. Nyberg et al., Uchida et al. und Lee et al. zeigten anhand von PET-Studien, dass eine kontinuierliche D2-Rezeptorblockade für eine Rückfallprävention nicht vonnöten ist [28, 37, 53]. Für orale Arzneimittel könnte eine intermittierende Gabe bedeuten, das Antipsychotikum nur montags bis donnerstags zu geben, oder nicht am Wochenende [32]. Bei Depot-Antipsychotika kann das Dosisintervall verdoppelt werden. Bei dieser Strategie ist allerdings zu berücksichtigen, was unter anderem De Hert et al. in einem systematischen Review und einer Metaanalyse detektierten: Es besteht eine hohe Evidenz für ein erhöhtes Rezidivrisiko im Rahmen von intermittierenden Behandlungsstrategien, im Vergleich zu einer kontinuierlichen Behandlung bei kurzfristigen Beobachtungszeiträumen im Zeitraum von bis zu einem Jahr [9].
Tab. 2. Hinweise für die Prävention von einer Dopamin-Supersensitivitätspsychose und tardiver Dyskinesie (nach [6])
|
Prävention und Detektion einer Überblockade von D2-Rezeptoren (modifiziert nach [6]) |
|
|
Wahl des Antipsychotikums |
|
|
Niedrig dosierte Antikonvulsiva |
|
Wahl des Antipsychotikums
Alle Antipsychotika mit D2-antagonistischer Wirkung – Typika und Atypika – können D2-Rezeptoren heraufregulieren und somit die Rezeptordichte erhöhen (und/oder die Anzahl an D2high-Rezeptoren steigern) [43] und somit eine Dopamin-Supersensitivität verursachen. Da Dopamin in Konkurrenz mit Antipsychotika an die Rezeptoren bindet, finden psychotische Rückfälle schneller bei Substanzen statt, die eine geringere Affinität zu diesen Rezeptoren besitzen.
Als medikamentöse Therapie sollten atypische Antipsychotika gewählt werden. Die Atypika sind im Vergleich zu Typika mit einer geringeren Rate an motorischen Störungen assoziiert [4]. Die geringere Inzidenz an motorischen Störungen bzw. der Induktion von Dopamin-Supersensitivität könnte auch mit den antagonistischen Effekten der Atypika am 5-HT2A-Rezeptor in Verbindung stehen [6].
Der 5-HT2A-Rezeptor wird sowohl mit der Pathologie der Schizophrenie als auch mit dem Wirkungsmechanismus vieler atypischer Antipsychotika in Verbindung gebracht. Die Bedeutung eines zusätzlichen 5-HT2A-Antagonismus für einen günstigen Effekt auf Negativsymptome wird für die meisten atypischen Antipsychotika diskutiert, ist aber als notwendiger Mechanismus umstritten. Eine Ursache für das seltenere Auftreten von EPMS bei Atypika und somit auch für die Wirkung bei einer Dopamin-Supersensitivität könnte u. a. eine 5-HT2A-Blockade sein, wodurch die kortikale Dopaminausschüttung gesteigert wird [19, 22].
Iyo und Kollegen schlagen vor, Antipsychotika mit längerer Halbwertszeit und geringerem Spitzen- zu Talpiegel-Verhältnis zu wählen [20]. Diesbezüglich können auch Depot-Antipsychotika (Atypika) bei Patienten mit bereits bestehender Supersensitivität vorteilhaft sein [35].
Quetiapin hat zwar eine niedrige Affinität zum D2-Rezeptor, allerdings induziert es (vermutlich durch das lose Bindungsverhalten, die kurze Halbwertszeit und die transiente hohe D2-Rezeptorbesetzung) eine hohe Inzidenz an Rebound-Psychosen [6, 24, 31, 52], die durch multiple Rezeptorstimulation (nicht nur D2) induziert werden. Rasch (IR) oder verzögert freigesetztes (XR) Quetiapin in einer Dosierung von höchstens 150 mg/Tag kann jedoch sicher für zwei Monate als Adjuvans oder Monotherapie bei diversen psychischen Erkrankungen gegeben werden [1].
Dopamin-Partialagonisten besitzen eine besondere Rolle in der Prävention von Supersensitivität. Sie sind in der Lage, heraufregulierte Dopaminrezeptoren wieder zu reduzieren, und induzieren selbst keine Dopamin-Supersensitivität [20, 49, 54]. Darüber hinaus wirken sie antagonistisch am 5-HT2A-Rezeptor, was zusätzlich positiv wirkt [2].
Bei Patienten mit bereits bestehender Supersensitivität sollte der Partialagonist Aripiprazol allerdings vorsichtig angewandt werden, da das Risiko für eine psychotische Exazerbation insbesondere ab 20 mg erhöht ist [20, 51]. Wenn Aripiprazol eindosiert wird, sollte dies langsam und graduiert erfolgen, mit einer Zieldosis < 20 mg/Tag [51]. Takase et al. [51] untersuchten klinische Charakteristika bei schizophrenen Patienten mit und ohne Dopamin-Supersensitivität (nach Chouinard-Diagnosekriterien [3]), die graduiert auf Aripiprazol umgestellt wurden. Patienten mit einer Supersensitivität entwickelten signifikant häufiger eine Verschlechterung der Positivsymptomatik (23 % vs. 8 %). Die psychotische Verschlechterung trat 19 Wochen nach Aripiprazol-Eindosierung auf. Zu diesem Zeitpunkt erhielten die Patienten 20 mg Aripiprazol täglich und das zweite Antipsychotikum wurde bereits um 45 % reduziert. Ma und Kollegen [30] konnten in einer Studie im Jahre 2022 ebenfalls ermitteln, dass supersensitive Patienten, welche von anderen Antipsychotika auf Aripiprazol umgestellt wurden, ein größeres Risiko für eine Exazerbation besaßen.
Der Arzneistoff sollte bei supersensitiven Patienten bevorzugt als niedrig dosiertes Depot zusammen mit Antikonvulsiva gegeben werden [6]. Langfristig könnte Aripiprazol nach Ausdosierung der ursprünglichen Medikation bei supersensitiven Patienten eine gute Option darstellen [49].
Die Rolle der Antipsychotika Clozapin, Olanzapin, Asenapin und Risperidon wird im Folgenden bei der Behandlung der Dopamin-Supersensitivität beschrieben.
Antikonvulsiva
Die adjuvante Gabe von Antikonvulsiva, namentlich Lamotrigin oder Valproinsäure, zu Antipsychotika könnte, jedoch auf niedriger Evidenzbasis [6, 35], präventiv erwogen werden (Tab. 2) [4]. Die Antikonvulsiva könnten die therapeutischen Effekte der Antipsychotika augmentieren und deren Dosis geringer halten [4]. In einer Studie von Fallon et al. [12] wurde festgestellt, dass die Mehrzahl der Patienten, die zu einem Antipsychotikum noch Mood-Stabilizer einnahmen, keine Supersensitivität entwickelten. Antikonvulsiva scheinen auch vorteilhaft für Patienten mit Supersensitivität zu sein [7, 47]. Chouinard et al. [7] hypothetisierten, dass die Antikonvulsiva dem „Kindling-Phänomen“ (eine fortschreitende Zunahme neuronaler Antworten auf eher schwache Stimulation von Gehirnarealen) von Antipsychotika entgegenwirken [35], ähnlich zu dem „Kindling-Phänomen“ bei Entstehung von epileptischen Anfällen [6].
Die Behandlung der Dopamin-Supersensitivität
Es existieren zwei therapeutische Ansätze für die Behandlung einer Dopamin-Supersensitivität. Der eine Ansatz ist, einen weiteren Anstieg der D2-Rezeptorendichte zu verhindern oder zu reduzieren. Der zweite Ansatz ist mehr symptom- und rückfallorientiert und besteht aus Behandlungen, welche die psychotischen Symptome bei Patienten mit Dopamin-Supersensitivität reduzieren.
Antikonvulsiva
Wie erwähnt, kann die adjuvante Gabe von niedrigdosierten Antikonvulsiva (Lamotrigin oder Valproinsäure) zu Antipsychotika bei Patienten mit Supersensitivität stabilisierend wirken [7, 47].
Atypika
Atypika können eine Behandlungsoption bei Patienten mit Dopamin-Supersensitivität sein, die mit Typika behandelt werden [8]. Die Behandlung dieser Patienten mit Atypika wird als palliativ bezeichnet [6]. Die Typika werden langsam abgesetzt.
Bei der Wahl des Atypikums sind starke 5-HT2A-Antagonisten zu bevorzugen. Olanzapin hat diesbezüglich bei supersensitiven Patienten bereits Wirksamkeit gezeigt (starke 5-HT2A-Blockade) [36].
Clozapin [35] hat bei therapieresistenten Patienten Wirksamkeit gezeigt [10] und könnte somit auch bei Patienten mit Dopamin-Supersensitivität eine Therapieoption sein [8, 35] – auch bei Patienten, die derzeit mit anderen Atypika behandelt werden. Therapieresistente Patienten sprechen zu 70 % auf Clozapin an, die Rückfallrate ist geringer und der Arzneistoff ist vorteilhaft bezüglich der Entwicklung von tardiven Dyskinesien [11, 29, 45, 46]. Es ist jedoch zu beachten, dass, auch wenn Clozapin nur geringe D2-antagonistische Aktivität aufweist, dieser Arzneistoff bei Absetzen eine hohe Inzidenz an Rebound-Psychosen oder Absetzpsychosen aufweist [34] (aufgrund multipler Rezeptorstimulation, u. a. cholinerger und histaminerger Rebound) – Clozapin ist aber aufgrund seiner einzigartigen Wirksamkeit unverzichtbar für therapieresistente oder suizidale Patienten [6, 10].
Des Weiteren kann Asenapin zur Behandlung der Supersensitivität eingesetzt werden. Es besitzt partialagonistische Wirkung an 5-HT1A-Rezeptoren und 5-HT2-antagonistische Effekte, neben dem D2-Antagonismus [44]. In Vergleich zu anderen Antipsychotika hat es die stärkste Bindungsaffinität zu 5-HT2A-Rezeptoren gezeigt. [35]. Asenapin konnte effektiv bei supersensitiven Patienten eingesetzt werden (Asenapin zu der bestehenden Medikation eindosiert, dann wurden diese ausdosiert) und auch eine Clozapin-Rebound-Psychose nach plötzlichem Absetzen verhindern [6, 39, 50].
Zeitlich begrenzte symptomorientierte Depotgabe
Wenn eine Supersensitivität eingetreten ist, können Depot-Antipsychotika (Atypika) helfen, mit ihrer kontinuierlichen Blockade der D2-Rezeptoren innerhalb des therapeutischen Referenzbereichs Fluktuationen von Spitzen- zu Talspiegel zu minimieren [25, 27] und somit die Patienten zu stabilisieren.
Eine Risperidon-Depotgabe kann bei Dopamin-supersensitiven Patienten sogar eine erhöhte Wirksamkeit haben [25, 26, 27]. Eine Reduktion in der Fluktuation der Blutkonzentration verbessert die Symptome der Supersensitivität. Diese Behandlung ist symptomorientiert, denn Depotantipsychotika induzieren über eine kontinuierliche D2-Rezeptorblockade ebenfalls eine Dopamin-Supersensitivität [25–27]. Die geringen Fluktuationen bei Depot-Antipsychotika wirken protektiv [41].
Antipsychotika-Absetzung
Eine kontrollierte Dosisreduktion der Antipsychotika bei supersensitiven Patienten zielt zunächst auf eine möglichst niedrige, individuell verträgliche Dosis ab. Zur Vermeidung von Absetzphänomenen ist generell eine sehr langsame Reduktion (teilweise über Monate) der antipsychotischen Medikation in sehr kleinen Dosisschritten sinnvoll. Absetzsyndrome werden trotzdem auftauchen, aber in milderer Form [14]. Die Dosisreduktion wird erst weiter fortgeführt, wenn der Patient nach aufgetretener Symptomatik wieder ausreichend lange stabil ist. Ein graduiertes Absetzen erlaubt eine bessere Differenzierung zwischen Absetzsymptomen, Rebound usw. (s. [6, 10]). Die Antipsychotika, welche zu Absetzsyndromen führen, sollten identifiziert werden. Absetzsyndrome sind von einem Rückfall zu unterscheiden (s. Tab. 1 in [6]). Jeder Reduktionsprozess muss individuell gestaltet werden. Antikonvulsiva sollten adjuvant zur graduierten Dosisreduktion gegeben werden. Atypische Depot-Antipsychotika (CAVE: Aripiprazol, s. o.) können ebenfalls stabilisieren. Langfristig sollte eine intermittierende Gabe angestrebt werden. Der Patient sollte möglichst wenig Stress bei diesem Prozedere erfahren.
Elektrokonvulsionstherapie
Die Elektrokonvulsionstherapie (EKT) hat bei therapieresistenten Patienten Wirksamkeit gezeigt [10]. Es ist möglich, dass die EKT auch die heraufregulierten Dopaminrezeptoren normalisieren kann [6].
Schlussfolgerung
Die zumeist iatrogen (aufgrund zu hoher Antipsychotika-Dosen) induzierte Dopamin-Supersensitivität führt bei vielen psychiatrischen Patienten zu einem instabilen Kurs bis hin zur Therapieresistenz. Multiple Rückfälle/Dopamin-Supersensitivitätspsychosen trotz stabiler Dosis sollten nicht zu einer weiteren Dosissteigerung führen, da die Besserung nur kurzfristig ist. Zukünftig sollte die Diagnostik, Prävention und Behandlung der Dopamin-Supersensitivität zunehmend in den Fokus rücken.
Interessenkonflikterklärung
Die Autorin gibt an, keine Interessenkonflikte zu haben.
Literatur
1. Bandelow B, Chouinard G, Bobes J, Ahokas A, et al. Extended-release quetiapine fumarate (quetiapine XR): a once-daily monotherapy effective in generalized anxiety disorder. Data from a randomized, double-blind, placebo- and active-controlled study. Int J Neuropsychopharmacol 2010;13:305–20.
2. Charron A, Hage CE, Servonnet A, Samaha AN. 5-HT2 receptors modulate the expression of antipsychotic-induced dopamine supersensitivity. Eur Neuropsychopharmacol 2015;25:2381–93.
3. Chouinard G. Severe cases of neuroleptic-induced supersensitivity psychosis. Diagnostic criteria for the disorder and its treatment. Schizophr Res 1991;5:21–33.
4. Chouinard G, Chouinard VA. Atypical antipsychotics: CATIE study, drug-induced movement disorder and resulting iatrogenic psychiatric-like symptoms, supersensitivity rebound psychosis and withdrawal discontinuation syndromes. Psychother Psychosom 2008;77:69–77.
5. Chouinard G, Jones BD. Neuroleptic-induced supersensitivity psychosis: clinical and pharmacologic characteristics. Am J Psychiatry 1980;137:16–21.
6. Chouinard G, Samaha AN, Chouinard VA, Peretti CS, et al. Antipsychotic-induced dopamine supersensitivity psychosis: Pharmacology, criteria, and therapy. Psychother Psychosom 2017;86:189–219.
7. Chouinard G, Sultan S. Treatment of supersensitivity psychosis with antiepileptic drugs: report of a series of 43 cases. Psychopharmacol Bull 1990;26:337–41.
8. Chouinard G, Vainer JL, Bélanger MC, Turnier L, et al. Risperidone and clozapine in the treatment of drug-resistant schizophrenia and neuroleptic-induced supersensitivity psychosis. Prog Neuropsychopharmacol Biol Psychiatry 1994;18:1129–41.
9. De Hert M, Sermon J, Geerts P, Vansteelandt K, et al. The use of continuous treatment versus placebo or intermittent treatment strategies in stabilized patients with schizophrenia: A systematic review and meta-analysis of randomized controlled trials with first- and second-generation antipsychotics. CNS Drugs 2015;29:637–58.
10. DGPPN e. V. (Hrsg.) für die Leitliniengruppe: S3-Leitlinie Schizophrenie. Langfassung, Version 1.0, zuletzt geändert am 15. März 2019, verfügbar unter: https://www.awmf.org/leitlinien/detail/ll/038-009.html (Zugriff am 13.03.2023).
11. Fakra E, Azorin JM. Clozapine for the treatment of schizophrenia. Expert Opin Pharmacother 2012;13:1923–35.
12. Fallon P, Dursun S, Deakin B. Drug-induced supersensitivity psychosis revisited: characteristics of relapse in treatment-compliant patients. Ther Adv Psychopharmacol 2012;2:13–22.
13. Fallon P, Dursun SM. A naturalistic controlled study of relapsing schizophrenic patients with tardive dyskinesia and supersensitivity psychosis. J Psychopharmacol 2011;25:755–62.
14. Fontaine R, Chouinard G, Annable L. Rebound anxiety in anxious patients after abrupt withdrawal of benzodiazepine treatment. Am J Psychiatry 1984;141:848–52.
15. Fukai M, Hirosawa T, Takahashi T, Kaneda R, et al. Clonazepam improves dopamine supersensitivity in a schizophrenia patient: a case report. Ther Adv Psychopharmacol 2017;7:113–7.
16. Gardos G, Cole JO, Tarsy D. Withdrawal syndromes associated with antipsychotic drugs. Am J Psychiatry 1978;135:1321–4.
17. Gründer G, Hiemke C, Paulzen M, Veselinovic T, Vernaleken I. Therapeutic plasma concentrations of antidepressants and antipsychotics: lessons from PET imaging. Pharmacopsychiatry 2011;44:236–48.
18. Hiemke C, Bergemann N, Clement HW, Conca A, et al. Consensus guidelines for therapeutic drug monitoring in meuropsychopharmacology: Update 2017. Pharmacopsychiatry 2018;51:e1.
19. Ichikawa J, Ishii H, Bonaccorso S, Fowler WL, et al. 5-HT2A and D2 receptor blockade increases cortical DA release via 5-HT1A receptor activation: a possible mechanism of atypical antipsychotic-induced cortical dopamine release. J Neurochem 2001;76:1521–31.
20. Iyo M, Tadokoro S, Kanahara N, Hashimoto T, et al. Optimal extent of dopamine D2 receptor occupancy by antipsychotics for treatment of dopamine supersensitivity psychosis and late-onset psychosis. J Clin Psychopharmacol 2013;33:398–404.
21. Kanahara N, Kimura H, Oda Y, Ito F, Iyo M. Recent discussions on dopamine supersensitivity psychosis: Eight points to consider when diagnosing treatment-resistant schizophrenia. Curr Neuropharmacol 2021;19:2214–26.
22. Kantrowitz JT. Targeting serotonin 5-HT2A receptors to better treat schizophrenia: Rationale and current approaches. CNS Drugs 2020;34:947–59.
23. Kapur S, Zipursky R, Jones C, Remington G, Houle S. Relationship between dopamine D2 occupancy, clinical response, and side effects: a double-blind PET study of first-episode schizophrenia. Am J Psychiatry 2000;157:514–20.
24. Kapur S, Zipursky R, Jones C, Shammi CS, et al. A positron emission tomography study of quetiapine in schizophrenia: a preliminary finding of an antipsychotic effect with only transiently high dopamine D2 receptor occupancy. Arch Gen Psychiatry 2000;57:553–9.
25. Kimura H, Kanahara N, Komatsu N, Ishige M, et al. A prospective comparative study of risperidone long-acting injectable for treatment-resistant schizophrenia with dopamine supersensitivity psychosis. Schizophr Res 2014;155:52–8.
26. Kimura H, Kanahara N, Sasaki T, Komatsu N, et al. Risperidone long-acting injectable in the treatment of treatment-resistant schizophrenia with dopamine supersensitivity psychosis: Results of a 2-year prospective study, including an additional 1-year follow-up. J Psychopharmacol 2016;30:795–802.
27. Kimura H, Kanahara N, Watanabe H, Iyo M. Potential treatment strategy of risperidone in long-acting injectable form for schizophrenia with dopamine supersensitivity psychosis. Schizophr Res 2013;145:130–1.
28. Lee LH, Choi C, Collier AC, Barr AM, et al. The pharmacokinetics of second-generation long-acting injectable antipsychotics: Limitations of monograph values. CNS Drugs 2015;29:975–83.
29. Louzã MR, Bassitt DP. Maintenance treatment of severe tardive dyskinesia with clozapine: 5 years’ follow-up. J Clin Psychopharmacol 2005;25:180–2.
30. Ma CH, Chan HY, Hsieh MH, Liu CC, et al. Identifying dopamine supersensitivity through a randomized controlled study of switching to aripiprazole from other antipsychotic agents in patients with schizophrenia. Ther Adv Psychopharmacol 2022;12:20451253211064396.
31. Margolese HC, Chouinard G, Beauclair L, Bélanger MC. Therapeutic tolerance and rebound psychosis during quetiapine maintenance monotherapy in patients with schizophrenia and schizoaffective disorder. J Clin Psychopharmacol 2002;22:347–52.
32. McCreadie RG, Dingwall JM, Wiles DH, Heykants JJ. Intermittent pimozide versus fluphenazine decanoate as maintenance therapy in chronic schizophrenia. Br J Psychiatry 1980;137:510–7.
33. Miller R, Chouinard G. Loss of striatal cholinergic neurons as a basis for tardive and L-dopa-induced dyskinesias, neuroleptic-induced supersensitivity psychosis and refractory schizophrenia. Biol Psychiatry 1993;34:713–38.
34. Moncrieff J. Does antipsychotic withdrawal provoke psychosis? Review of the literature on rapid onset psychosis (supersensitivity psychosis) and withdrawal-related relapse. Acta Psychiatr Scand 2006;114:3–13.
35. Nakata Y, Kanahara N, Iyo M. Dopamine supersensitivity psychosis in schizophrenia: Concepts and implications in clinical practice. J Psychopharmacol 2017;31:1511–8.
36. Niitsu T, Hata T, Nishimoto M, Hosoda Y, et al. A randomized-controlled trial of blonanserin and olanzapine as adjunct to antipsychotics in the treatment of patients with schizophrenia and dopamine supersensitivity psychosis: The ROADS study. Asian J Psychiatr 2020;53:102369.
37. Nyberg S, Farde L, Halldin C, Dahl ML, Bertilsson L. D2 dopamine receptor occupancy during low-dose treatment with haloperidol decanoate. Am J Psychiatry 1995;152:173–8.
38. Potkin SG, Kane JM, Correll CU, Lindenmayer JP, et al. The neurobiology of treatment-resistant schizophrenia: paths to antipsychotic resistance and a roadmap for future research. NPJ Schizophr 2020;6:1.
39. Rajkumar RP. Supersensitivity psychosis and its response to asenapine in a patient with delusional disorder. Case Rep Psychiatry 2014;2014: 215732.
40. Remington G, Seeman P, Feingold A, Mann S, et al. “Extended” antipsychotic dosing in the maintenance treatment of schizophrenia: a double-blind, placebo-controlled trial. J Clin Psychiatry 2011;72:1042–8.
41. Samaha AN, Reckless GE, Seeman P, Diwan M, et al. Less is more: antipsychotic drug effects are greater with transient rather than continuous delivery. Biol Psychiatry 2008;64:145–52.
42. Seeman P, Schwarz J, Chen JF, Szechtman H, et al. Psychosis pathways converge via D2high dopamine receptors. Synapse 2006;60:319–46.
43. Seeman P, Weinshenker D, Quirion R, Srivastava LK, et al. Dopamine supersensitivity correlates with D2High states, implying many paths to psychosis. Proc Natl Acad Sci U S A 2005;102:3513–8.
44. Shahid M, Walker GB, Zorn SH, Wong EH. Asenapine: a novel psychopharmacologic agent with a unique human receptor signature. J Psychopharmacol 2009;23:65–73.
45. Small JG, Milstein V, Marhenke JD, Hall DD, Kellams JJ. Treatment outcome with clozapine in tardive dyskinesia, neuroleptic sensitivity, and treatment-resistant psychosis. J Clin Psychiatry 1987;48:263–7.
46. Stroup TS, Gerhard T, Crystal S, Huang C, Olfson M. Comparative effectiveness of clozapine and standard antipsychotic treatment in adults with schizophrenia. Am J Psychiatry 2016;173:166–73.
47. Sultan S, Chouinard G, Beaudry P. Antiepileptic drugs in the treatment of neuroleptic-induced supersensitivity psychosis. Prog Neuropsychopharmacol Biol Psychiatry 1990;14:431–8.
48. Suzuki T, Kanahara N, Yamanaka H, Takase M, et al. Dopamine supersensitivity psychosis as a pivotal factor in treatment-resistant schizophrenia. Psychiatry Res 2015;227:278–82.
49. Tadokoro S, Okamura N, Sekine Y, Kanahara N, et al. Chronic treatment with aripiprazole prevents development of dopamine supersensitivity and potentially supersensitivity psychosis. Schizophr Bull 2012;38:1012–20.
50. Takao N, Murai T, Fujiwara H. Treatment-resistant schizophrenia characterised by dopamine supersensitivity psychosis and efficacy of asenapine. BMJ Case Rep 2021;14.
51. Takase M, Kanahara N, Oda Y, Kimura H, et al. Dopamine supersensitivity psychosis and dopamine partial agonist: a retrospective survey of failure of switching to aripiprazole in schizophrenia. J Psychopharmacol 2015;29:383–9.
52. Tarazi FI, Zhang K, Baldessarini RJ. Long-term effects of olanzapine, risperidone, and quetiapine on dopamine receptor types in regions of rat brain: implications for antipsychotic drug treatment. J Pharmacol Exp Ther 2001;297:711–7.
53. Uchida H, Suzuki T. Dose and dosing frequency of long-acting injectable antipsychotics: a systematic review of PET and SPECT data and clinical implications. J Clin Psychopharmacol 2014;34:728–35.
54. Yin J, Barr AM, Ramos-Miguel A, Procyshyn RM. Antipsychotic induced dopamine supersensitivity psychosis: A comprehensive review. Curr Neuropharmacol 2017;15:174–83.
Dr. Gudrun Hefner, Vitos Klinik für forensische Psychiatrie, Kloster-Eberbach-Straße 4, 65346 Eltville, E-Mail: Gudrun.Hefner@vitos-rheingau.de
Antipsychotic-induced dopamine supersensitivity psychosis in psychiatric patients
Long-term treatment (at least 3 months) with antipsychotics in combination with too high dosages (> 80 % D2 receptor occupancy) can lead to an upregulation of D2-receptors (in particular in high-affinity state) in the brain, and thus to a dopamine supersensitivity. Patients need increasingly high dosages over time for a sufficient occupation of dopamine receptors to control psychotic symptoms. Clinical consequences of dopamine supersensitivity are, amongst others, tardive dyskinesia, drug-tolerance to antipsychotics and multiple relapse episodes/dopamine supersensitivity psychoses despite stable antipsychotic dosages. Dopamine supersensitivity psychosis should be diagnosed early in clinical course to prevent increasingly high dosages over time. Drug-induced motor abnormalities (e.g. tardive dyskinesia) should be diagnosed early and as a consequence, dosage should be reduced to prevent supersensitivity. Minimal therapeutic maintenance dosages should be aimed. Partial agonists, as aripiprazole, induce no dopamine supersensitivity and can downregulate the upregulated dopamine receptors over time. Otherwise, atypical antipsychotics with a high affinity to 5-HT2A receptors should be prescribed for prevention, preferably as intermittent treatment. Adjunctive antiseizure drugs to antipsychotic treatment can prevent supersensitivity and stabilize patients who already have a dopamine supersensitivity status. Atypical antipsychotics, in particular as depot long-acting injectables, can stabilize supersensitive patients by stable drug concentrations with low peak concentrations. In the future, diagnosis, prevention, and treatment of dopamine supersensitivity should gain more attention in clinical practice.
Key words: Antipsychotics, dopamine supersensitivity, drug-tolerance, psychosis, tardive dyskinesia
Psychopharmakotherapie 2023; 30(03):88-95
