Otto Dietmaier, Aulendorf, und Gerd Laux, Soyen/Waldkraiburg/München
Nebenwirkungen
Beim Einsatz von Arzneimitteln muss neben der erwünschten Hauptwirkung in der Regel auch immer mit Nebenwirkungen gerechnet werden. Die Nebenwirkungen eines Arzneimittels sind dabei eng mit dessen Wirkungen, beispielsweise an Rezeptoren oder Transporterproteinen verknüpft. Generell kann zwischen erwünschten und unerwünschten Nebenwirkungen unterschieden werden. So ist beispielsweise die Sedierung oder Appetitminderung oder -steigerung durch bestimmte Antidepressiva eine häufige, therapeutisch erwünschte (Neben-)Wirkung.
Heute wird zunehmend der allgemeine Begriff Nebenwirkungen verlassen und gezielter von unerwünschten Arzneimittelwirkungen (UAW) gesprochen.
Merke
Laut Definition der WHO handelt es sich bei einer unerwünschten Arzneimittelwirkung um jede schädliche, unbeabsichtigte Reaktion, die bei einer Dosierung von Arzneimitteln auftritt, wie sie für die Prophylaxe, Diagnose und Therapie üblich ist.
An der Entstehung unerwünschter Arzneimittelwirkungen kann eine Vielzahl von Faktoren beteiligt sein [8]:
- Individuelle Faktoren (Alter, Geschlecht, Erwartungshaltung, Genetik, Erkrankungsgrad)
- Arzneimittel (Dosierung, Kinetik, Pharmakodynamik, Interaktionen)
- Soziale Faktoren (Arzt-Patient-Beziehung, Informationsgrad)
- Umweltfaktoren (Tabakrauch, Ernährung, Alkohol, Bewegung)
Abbildung 11–1 zeigt Faktoren, die die Pharmakokinetik und -dynamik eines Arzneimittels beeinflussen können und dadurch Auswirkungen auf die therapeutische Wirkung und auf UAW haben.
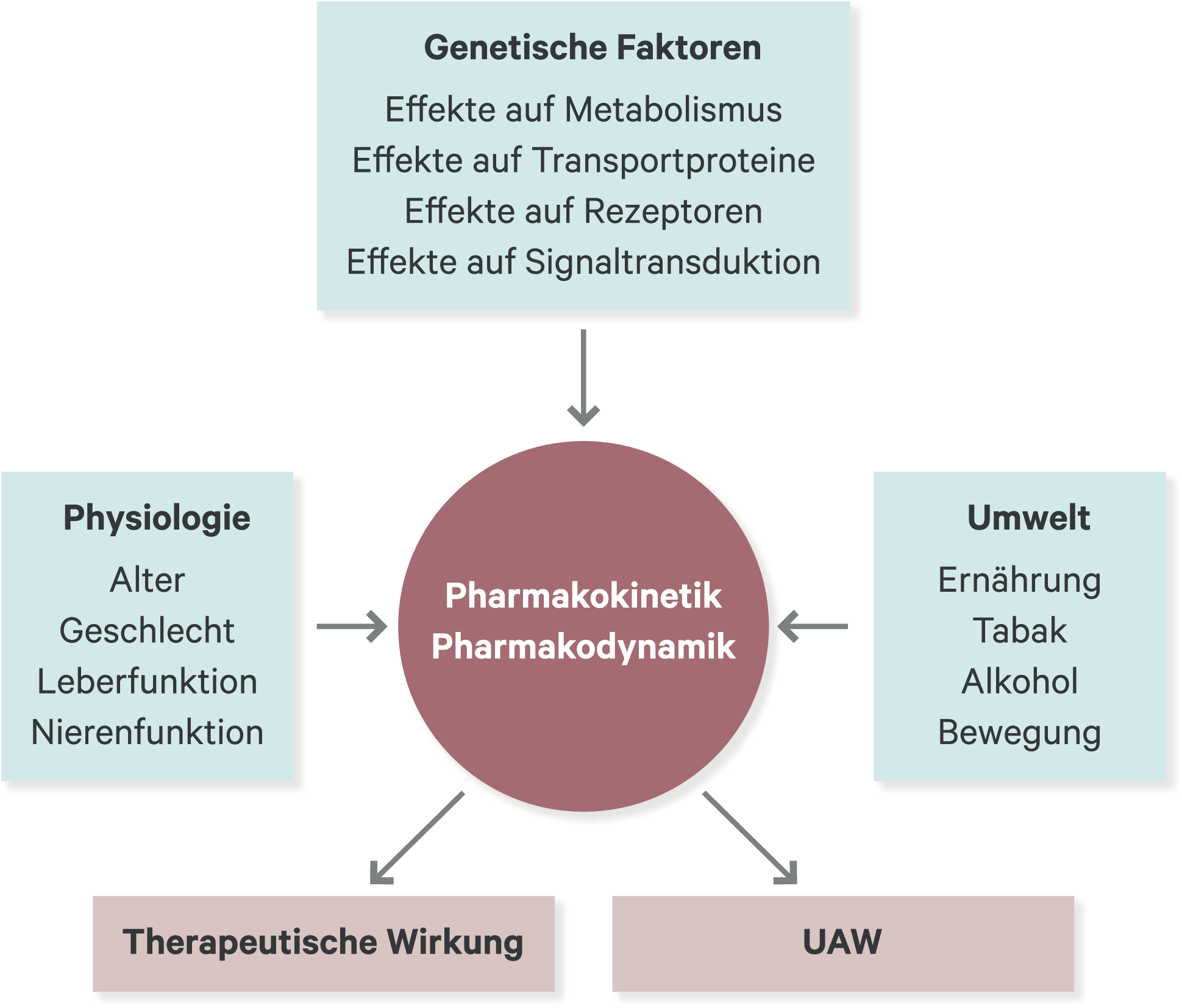
Abb. 11–1. Für die therapeutische Wirkung und UAW relevante Faktoren (nach [3])
Vor jeder Arzneiverordnung sollte stets eine Nutzen-Risiko-Bewertung erfolgen. Dem Patienten muss vermittelt werden, dass die Einnahme von Arzneimitteln mit gewissen Risiken einhergeht. Wichtig ist in diesem Kontext, einer Fehleinschätzung der Eintrittswahrscheinlichkeit der im Beipackzettel genannten Nebenwirkungen entgegenzutreten. Bei der Einschätzung und Interpretation der Häufigkeit von UAW ist es wichtig, den auch in der Umgangssprache gebräuchlichen Begriffen „sehr häufig“, „häufig“, „gelegentlich“, „selten“ und „sehr selten“ entsprechende allgemeingültige Zahlen zugrunde zu legen. Nebenwirkungshäufigkeiten gemäß den Angaben in der Roten Liste, der Beipackzettel oder Fachinformationen sind definiert als:
- Sehr häufig: ≥ 10 %
- Häufig: ≥ 1 % bis < 10 %
- Gelegentlich: ≥ 0,1 % bis < 1 %
- Selten: ≥ 0,01 % bis < 0,1 %
- Sehr selten: < 0,01 %
So wird beispielsweise von einer sehr häufigen Nebenwirkung eines Mittels gesprochen, wenn mindestens 10 % der Patienten, die dieses Arzneimittel anwenden, davon betroffen sind.
Nota: Methodisch ist zu beachten, dass Häufigkeitsangaben zu UAW in hohem Maße vom Erhebungsmodus abhängen: Handelt es sich um Spontannennungen, Erfassung mittels aktiver Befragung oder durch Checklisten? Besonders deutlich sind die Unterschiede bei der Erfassung sexueller UAW.
Klinische Wirkungen und Nebenwirkungen von Psychopharmaka stehen in engem Zusammenhang mit dem Rezeptorprofil der jeweiligen Substanz. Dabei muss unterschieden werden zwischen UAW, die durch Rezeptorblockade verursacht werden, und wiederaufnahmevermittelten Effekten, die durch eine Hemmung der Transporter von beispielsweise Serotonin oder Noradrenalin zustande kommen (Tab. 11–1, Tab. 11–2). Neben diesen auf neurobiochemischen Prozessen basierenden UAW gibt es auch nicht-rezeptorvermittelte Nebenwirkungen, die durch pharmakodynamische Einflüsse beispielsweise auf Regelkreise oder direkt an Erfolgsorganen erklärbar sind (Tab. 11–3) [5, 8].
Tab. 11–1. Rezeptorvermittelte UAW
|
Blockade von |
Unerwünschter Effekt |
|
Dopamin-D2-Rezeptoren |
EPMS, neuroendokrine Nebenwirkungen (Prolactin-Anstieg) |
|
α1-Adrenorezeptoren |
Orthostatische Hypotonie, Schwindel, Miktionsstörungen, Reflextachykardie |
|
α2-Adrenorezeptoren |
Blutdruckanstieg, Unruhe, Tremor |
|
Histamin-H1-Rezeptoren |
Sedierung, Appetit- und Gewichtszunahme |
|
Muskarinische Acetylcholin-Rezeptoren |
Mundtrockenheit, Obstipation, Harnverhalt, Sehstörungen, Dysarthrie, kognitive Dysfunktionen, Delir |
|
Serotonin-5-HT2-Rezeptoren |
Appetit- und Gewichtszunahme |
EPMS: extrapyramidal-motorische Symptome
Tab. 11–2. Wiederaufnahmevermittelte UAW (Transporterhemmung)
|
Hemmung der |
Unerwünschter Effekt |
|
Dopamin-Transporter |
Unruhe, Schlafstörungen |
|
Noradrenalin-Transporter |
Blutdruckanstieg, Tachykardie, Tremor, Unruhe, Schlafstörungen |
|
Serotonin-Transporter |
Übelkeit, Erbrechen, Unruhe, Schlafstörungen, verminderter Appetit, Gewichtsreduktion, Diarrhö, Kopfschmerzen, sexuelle Funktionsstörungen |
Tab. 11–3. Nicht-rezeptorvermittelte UAW (Beispiele)
|
Regelkreis/Zielorgan |
Unerwünschter Effekt |
|
Herz-Kreislauf-System |
QT-Zeit-Verlängerung, Arrhythmien |
|
ZNS |
Krampfanfälle |
|
Leber |
Leberwerterhöhungen |
|
Niere |
Hyponatriämie |
|
Blut |
Leukopenie, Agranulozytose, Abschwächung der Thrombozytenaggregation |
Antipsychotika/Neuroleptika
Lange Zeit war das Thema „Nebenwirkungen unter Neuroleptika/Antipsychotika“ vor allem durch das Auftreten motorischer Bewegungsstörungen (EPMS) unter klassischen Neuroleptika geprägt. Diese unerwünschte Wirkung, die deutlich mit dem eigentlichen Wirkungmechanismus der Antipsychotika, der Blockade von Dopamin-Rezeptoren, zusammenhängt, äußert sich klinisch in Symptomen wie akuter Dyskinesie/Dystonie, Parkinsonoid, Akathisie und Spätdyskinesie. Alle sind durch hohe Inzidenzen gekennzeichnet und für Außenstehende meist sofort erkennbar. Sie tragen deshalb zur Stigmatisierung der Patienten bei [7].
Mit der Einführung von Clozapin und der anderen Antipsychotika der zweiten Generation traten EPMS immer mehr in den Hintergrund und andere Nebenwirkungen kamen in den Blickpunkt des Interesses. Hierzu zählen in erster Linie Gewichtszunahme und weitere metabolische Störungen. Von besonderer Relevanz sind auch neuere Daten, die von einer erhöhten kardiovaskulären und zerebrovaskulären Mortalität unter Neuroleptika/Antipsychotika, zumindest bei Risikogruppen wie Demenzpatienten, sprechen.
Insgesamt sind unter den Nebenwirkungen dieser Arzneimittelgruppe folgende für Patienten besonders relevant: Gewichtszunahme, sexuelle/prolaktinerge Störungen, Schlaf- und kognitive Störungen.
In Abbildung 11–2 soll am Beispiel der Gruppe der Antipsychotika der Zusammenhang zwischen Rezeptorantagonismus und Nebenwirkungsrisiko dargestellt werden (mod. nach [8]).

Abb. 11–2. Rezeptorantagonismus und Nebenwirkungsprofil wichtiger Antipsychotika
Gewichtszunahme
Bei der UAW Gewichtszunahme zeigte sich im Rahmen großer Metaanalysen, dass fast alle Antipsychotika der zweiten Generation (SGA, weitgehend synonym mit atypischen Antipsychotika) zu größerer Gewichtszunahme führten als Haloperidol, ein hochpotentes Antipsychotikum der ersten Generation (FGA). Dies gilt für Amisulprid, Clozapin, Olanzapin, Quetiapin, Risperidon und Sertindol. Aripiprazol und Ziprasidon dagegen verursachten nicht mehr Zunahme als Haloperidol. Im Vergleich mit den niederpotenten FGA ergaben sich für die untersuchten SGA keine Vorteile bezüglich der Gewichtszunahme.
Bei den SGA stehen vor allem zwei Substanzen – Clozapin und Olanzapin – im Fokus. 10 bis 40 % der mit diesen Antipsychotika behandelten Patienten sind von einer deutlichen Gewichtszunahme (mehr als 10 % ihres Ausgangsgewichts) betroffen. Bei einigen Patienten können unter diesen beiden Substanzen Gewichtszunahmen von mehr als 20 kg auftreten. Unter Langzeitbehandlung haben mehr als 50 % der Patienten Übergewicht mit einem Body-Mass-Index (BMI) von ≥ 30 kg/m2. Nicht vergessen werden darf in diesem Kontext, dass das Risiko schizophrener Patienten für Übergewicht und Diabetes generell um den Faktor 1,5 bis 2 höher liegt als das der Allgemeinbevölkerung.
Als Ursachen für eine Gewichtszunahme werden psychische und pharmakogene Faktoren diskutiert. So findet sich häufig Heißhunger in Form von „Kohlenhydrat-Craving“ als Ausdruck einer gestörten Regelung von Appetit und Essverhalten. Auch ein generell verminderter kalorischer Grundumsatz und eine eingeschränkte Glucosetoleranz werden als Ursachen genannt. Hormonelle Effekte und immunmodulatorische Einflüsse sowie direkte Wirkungen auf verschiedene Neurotransmitter können eine Rolle spielen. Insbesondere die bei manchen Psychopharmaka ausgeprägte antihistaminerge Wirkung wird für gewichtssteigernde Effekte verantwortlich gemacht.
Gewichtszunahme kommt bei Frauen häufiger vor und ist in den ersten Therapiewochen in der Regel ausgeprägter. Nach etwa einem Jahr tritt ein gewisses Plateau auf, bei dem die Gewichtszunahme stagniert oder sogar wieder eine leichte Abnahme zu beobachten ist. Patienten mit einem niedrigen Ausgangs-BMI scheinen bei den meisten Substanzen verhältnismäßig mehr zuzunehmen als Patienten mit einem höheren BMI (> 27), die bereits vor der Therapie übergewichtig waren. Aus neueren Untersuchungen ist bekannt, dass eine schnelle Gewichtszunahme in den ersten Wochen der Therapie der verlässlichste Prädiktor für eine langfristige deutliche Gewichtszunahme ist. Engmaschige Gewichtskontrollen gerade zu Therapiebeginn sind deshalb dringend zu empfehlen. Wichtig sind in diesem Zusammenhang entsprechende ernährungsphysiologische und verhaltenstherapeutische Hinweise (Sport, Bewegung). Die Folgen von Gewichtzunahme sind nicht nur negative Auswirkungen auf die Adhärenz, sondern auch eine massive Zunahme kardiovaskulärer Risiken und Morbidität [1, 8, 9].
Merke
Verlässlichster Prädiktor für eine langfristige deutliche Gewichtszunahme ist eine schnelle Gewichtszunahme in den ersten Wochen der Therapie.
Gewichtssteigernde Effekte können nicht nur unter Antipsychotika sondern auch unter anderen Psychopharmaka, wie bestimmten Antidepressiva oder Lithium, auftreten. Tabelle 11–4 gibt einen Überblick über mögliche Auswirkungen der Therapie mit Psychopharmaka auf das Gewicht[1, 6, 11].
Tab. 11–4. Psychopharmaka und Gewichtszunahme
|
Effekt auf das Gewicht |
Antidepressiva |
Stimmungsstabilisierer |
Antipsychotika |
Sonstige |
|
Sehr deutliche Zunahme |
Clozapin, Olanzapin |
|||
|
Deutliche Zunahme |
Amitriptylin, Clomipramin, Doxepin, Imipramin, Maprotilin, Mirtazapin |
Lithium, Valproinsäure |
Phenothiazine |
|
|
Moderate Zunahme |
Nortriptylin, Paroxetin |
Carbamazepin |
Butyrophenone (z. B. Haloperidol), Cariprazin, Flupentixol, Quetiapin, Risperidon, Zuclopenthixol |
|
|
Geringe bis keine Zunahme |
Agomelatin, Bupropion, Citalopram, Duloxetin, Escitalopram, Fluoxetin, Fluvoxamin, Milnacipran, Moclobemid, Reboxetin, Sertralin, Tranylcypromin, Venlafaxin |
Lamotrigin |
Amisulprid, Aripiprazol, Pimozid, Ziprasidon |
Acamprosat, Anticholinergika, Benzodiazepine |
|
Abnahme |
SSRI (nur initial, v. a. Fluoxetin) |
Felbamat, Topiramat, Zonisamid |
Sehr deutliche Zunahme: ≥ 10 % des Ausgangsgewichts; deutliche Zunahme: ≥ 6 % bis < 10 % des Ausgangsgewichts; moderate Zunahme: ≥ 3 % bis < 6 % des Ausgangsgewichts; geringe bis keine Zunahme: 0 bis < 3 % des Ausgangsgewichts
Auswahl nach UAW
UAW von Psychopharmaka bieten sich als wichtiges Kriterium für die Auswahl einer geeigneten Substanz an. In Tabelle 11–5 und 11–6 wird eine Auswahl von Antidepressiva sowie Antipsychotika nach Nebenwirkungen/Therapiebegleiteffekten dargestellt [2, 4, 9, 13, 14].
Tab. 11–5. Antidepressiva-Auswahl nach unerwünschten/zu vermeidenden (*) oder ggf. erwünschten (**) Nebenwirkungen/Therapiebegleiteffekten [8]
|
Nebenwirkung/Therapiebegleiteffekt |
Empfohlen |
Zu vermeiden |
|
Gewichtszunahme* |
SSRI |
Amitriptylin, Mirtazapin |
|
Sexuelle Dysfunktion* |
Agomelatin, Moclobemid, Bupropion, Reboxetin, |
SSRI, Venlafaxin |
|
Schlafförderung** |
Amitriptylin, Doxepin, Mirtazapin, Trazodon, Trimipramin |
Bupropion, MAOH |
|
Antriebssteigerung** |
Bupropion, MAOH |
Amitriptylin, Doxepin, Mirtazapin, Trazodon, Trimipramin |
|
Kardiotoxizität* |
Agomelatin, Sertralin |
TZA |
|
Blutdruckerhöhung* |
SSRI, Agomelatin |
Venlafaxin |
|
Krampfschwellensenkung* |
(SSRI) |
Bupropion, Maprotilin |
|
Schmerzdistanzierung** |
Amitriptylin, Clomipramin, Duloxetin, Mirtazapin, Venlafaxin |
SSRI |
MAOH: Monoaminoxidasehemmer; SSRI: selektive Serotonin-Wiederaufnahmehemmer; TZA: trizyklische Antidepressiva
Tab. 11–6. Antipsychotika-Auswahl nach unerwünschten/zu vermeidenden (*) oder ggf. erwünschten (**) Nebenwirkungen/Therapiebegleiteffekten [5, 10]
|
Nebenwirkung/Therapiebegleiteffekt |
Empfohlen |
Zu vermeiden |
|
Gewichtszunahme* |
Amisulprid, Aripiprazol, Haloperidol, Ziprasidon |
Clozapin, Olanzapin, Quetiapin, Risperidon |
|
Sexuelle Dysfunktion/Hyperprolaktinämie* |
Aripiprazol, Clozapin, Quetiapin |
Amisulprid, Haloperidol, Paliperidon, Risperidon |
|
Schlafförderung** |
Chlorprothixen, Clozapin, Melperon, Olanzapin, Pipamperon, Quetiapin |
Amisulprid, Aripiprazol, Flupentixol, Risperidon |
|
Antriebssteigerung** |
Aripiprazol, Flupentixol, Risperidon |
Chlorprothixen, Clozapin, Melperon, Olanzapin, Pipamperon, Quetiapin |
|
Blutdruckerhöhung* |
Aripiprazol, Haloperidol |
Clozapin, Olanzapin |
|
Kardiale Effekte* |
Aripiprazol, Flupentixol, Risperidon |
Amisulprid, Clozapin, Haloperidol, Ziprasidon |
|
Parkinsonoid* |
Clozapin, Quetiapin |
Alle hochpotenten Antipsychotika |
Merke
Von klinischer Bedeutung ist, dass einige Nebenwirkungen vor allem initial häufiger auftreten und nach einigen Tagen abklingen (z. B. initiale Übelkeit unter serotonergen Antidepressiva oder Sehstörungen unter TZA). Es gibt allerdings auch UAW, die meist erst nach längerer Therapie auffällig werden, wie beispielsweise sexuelle Störungen.
Viele Nebenwirkungen sind dosisabhängig, das heißt, höhere Dosen bedeuten in der Regel mehr UAW, eine Dosisreduktion führt dagegen zu verminderten Nebenwirkungen. Beispielhaft seien hier genannt die EPMS unter Antipsychotika oder die QT-Zeit-Verlängerungen unter vielen Psychopharmaka.
Wichtig zu wissen ist, dass es auch einige UAW gibt, die als nicht dosisabhängig beurteilt werden, wie beispielsweise die Gewichtszunahme unter Antipsychotika oder die Blutbildstörungen bei Clozapin.
Pharmakovigilanz
Pharmakovigilanz ist im Zusammenhang mit Nebenwirkungen ein wichtiges Stichwort. Dieser Begriff umfasst die Überwachung der Arzneimittelsicherheit in der Phase der klinischen Entwicklung eines Arzneimittels ebenso wie die fortlaufende Kontrolle von Arzneimitteln, die zugelassen wurden und sich in Anwendung befinden. Für die Verbesserung der Anwendungssicherheit zugelassener Arzneimittel in der täglichen Praxis ist die Meldung von Verdachtsfällen unerwünschter Wirkungen essenziell.
Auch Fehler bei der Anwendung von Arzneimitteln, beispielsweise durch falsche Dosierungen oder ungeeignete Arzneikombinationen, sollten nicht nur bei schweren Zwischenfällen, sondern generell auch bei „Beinahe-Zwischenfällen“ in einem CIRS (Critical incident reporting system) erfasst werden.
Für den Bereich der Psychiatrie gibt es sehr effektive Systeme zur Erfassung von Nebenwirkungen. Hier sind die Projekte AGATE (Arbeitsgemeinschaft Arzneimitteltherapie bei psychiatrischen Erkrankungen) und AMSP (Arzneimittelsicherheit in der Psychiatrie) zu nennen. Letzteres ist ein unabhängiges und multinationales Pharmakovigilanz-Programm zur Erfassung schwerer UAW unter Psychopharmaka bei stationären Patienten. Mittlerweile nehmen mehr als 70 Kliniken aus verschiedenen europäischen Ländern daran teil und monitoren rund 25 000 Patienten pro Jahr. Von 1993 bis 2018 wurden mehr als 450 000 Patienten überwacht und dabei Inzidenzen von 1,6 % für schwere UAW unter Psychopharmaka gefunden. Zusätzlich wird die verordnete Medikation der überwachten Patienten durch zwei Stichtagserhebungen pro Klinik und Jahr aufgezeichnet. Die erfassten UAW-Daten ermöglichen – in Verbindung mit den aus den Stichtagserhebungen gewonnenen Zahlen – vergleichende Abschätzungen der relativen Häufigkeit von UAW bei verschiedenen Psychopharmaka [8].
Intoxikationen
Die Mehrzahl der Psychopharmaka zeichnet sich durch eine relativ große therapeutische Breite und damit geringe Toxizität aus. Es gibt allerdings einige Substanzen mit geringer therapeutischer Breite, die – vor allem bei Einnahme in suizidaler Absicht – zu schwerwiegenden Zwischenfällen führen können. Besondere Beachtung wegen ihrer Toxizität ist dabei trizyklischen Antidepressiva (TZA), Lithium sowie Clozapin zu widmen.
Hinsichtlich der Toxizität von Antidepressiva ergeben sich zum Teil beträchtliche Unterschiede, die sich dahingehend zusammenfassen lassen, dass die neueren Antidepressiva (z. B. SSRI und Agomelatin) wesentlich sicherer sind.
Die kardiotoxischen Effekte der TZA sind vor allem für Überdosierungen beschrieben. Als Ursachen werden die Blockade spannungsabhängiger Natrium-/Calcium-Kanäle und infolgedessen bradykarde Herzrhythmusstörungen bis hin zu schwerwiegenden Reizleitungsstörungen am Herzen diskutiert. Auch QT-Zeit-Verlängerungen können über ventrikuläre Tachyarrhythmien zu Kammerflimmern bis hin zum Herzstillstand führen. TZA gehören zu den wenigen Psychopharmaka mit deutlich toxischen Effekten bei Überdosierung!
Merke
Vorsicht bei Überdosierung von TZA! Diese können vor allem über negative kardiale Effekte zu potenziell lebensbedrohlichen Intoxikationen führen. Eine Therapieüberwachung mittels TDM wird dringend angeraten.
Bei Antidepressiva mit serotonergem Wirkungsschwerpunkt ist das Serotonin-Syndrom eine zwar seltene, aber vereinzelt lebensbedrohliche Nebenwirkung. Symptome, die in kurzem zeitlichem Abstand zur Arzneimitteleinnahme zu beobachten sind, umfassen Verwirrtheit, Hyperaktivität, Klonus, Tremor, Schüttelfrost mit Temperaturanstieg, Blutdruckschwankungen sowie Hyperreflexie. Die wichtigsten Faktoren für den Schweregrad eines Serotonin-Syndroms sind Ausmaß und Dauer der Serotonin-Erhöhung im ZNS. Überdosierungen von SSRI allein führen selten zu einem Serotonin-Syndrom; besonders riskant sind hingegen Kombinationen von SSRI mit serotonergen Substanzen oder MAO-Hemmern bzw. das Nichteinhalten von Wartezeiten vor bzw. nach MAO-Hemmer-Therapie. Die Therapie umfasst sofortiges Absetzen der verdächtigten Arzneimittel und i. v. Elektrolytgabe zur Aufrechterhaltung einer ausreichenden Diurese. Benzodiazepine können bei Auftreten von Ängsten eingesetzt werden. Schwere Fälle eines Serotonin-Syndroms erfordern wegen der vitalen Bedrohung intensivmedizinische Maßnahmen.
Intoxikationen mit Lithium sind aufgrund der engen therapeutischen Breite dieser Substanz nicht selten. Tabelle 11–7 teilt die Lithium-Intoxikation in drei Stadien ein.
Tab. 11–7. Stadieneinteilung bei Lithium-Intoxikation (mod nach [12])
|
Stadium der Toxizität |
Lithium-Serumspiegel [mmol/l] |
Symptome |
|
l (leicht) |
1,0–1,5 |
Konzentrationsstörungen, Müdigkeit, Übelkeit, Tremor, verwaschene Sprache |
|
II (mittel) |
1,6–2,5 |
Desorientierung, Somnolenz, Verwirrtheit, grobschlägiger Tremor, Muskelfaszikulation |
|
III (schwer) |
> 2,5 |
Gestörtes Bewusstsein bis hin zum Koma, Delir, Ataxie, generalisierte Faszikulationen, extrapyramidale Symptome, Konvulsionen, Nierenfunktionsstörungen |
Generell muss ab 1,5 mmol/l mit einer erhöhten Nebenwirkungsrate gerechnet werden, ab etwa 2 mmol/l bestehen ernste Vergiftungserscheinungen, ab etwa 3,5 mmol/l droht Lebensgefahr. Neben einer zu hohen Zufuhr von Lithium, beispielsweise in suizidaler Absicht, können sämtliche Zustände, die mit einer Dehydratation einhergehen, eine Lithium-Intoxikation induzieren. Der durch die Dehydratation bedingte Natriumverlust führt zu einer erhöhten Lithium-Rückresorption, das heißt, die Lithium-Clearance sinkt. Sicherste und effektivste Behandlungsmethode (bei entsprechendem klinischem Bild ab etwa 2 mmol/l) ist die Hämodialyse.
Antipsychotika besitzen im Allgemeinen eine relativ große therapeutische Breite. Ausnahme ist Clozapin, das bei Überdosierungen – insbesondere bei einem Blutspiegel von > 1000 ng/ml – zu deutlichen Intoxikationssymptomen führen kann. Es imponieren vor allem vegetativ-anticholinerge Symptome bis hin zum Delir sowie ein erhöhtes Risiko für Krampfanfälle.
Überdosierungen von Benzodiazepinen verlaufen in der Regel benigne und ohne größere Probleme. In erster Linie tritt eine Dämpfung des ZNS mit Somnolenz und Benommenheit auf, in schweren Fällen kommt es zu tiefem Koma mit ausgeprägtem Blutdruckabfall. Therapeutisch empfiehlt sich die primäre Giftentfernung (Magenspülung bzw. Emesis, Kohle und Laxans), Volumenersatz bei Blutdruckabfall sowie der Benzodiazepin-Antagonist Flumazenil (auch zur Differenzialdiagnose, Ausschluss einer anderweitigen Intoxikation) [8].
Interessenkonflikterklärung
Keine Interessenkonflikte
Literatur
1. Benkert O, Hippius H (Hrsg.). Kompendium der Psychiatrischen Pharmakotherapie. 12. Auflage. Heidelberg: Springer, 2019.
2. Berner M. Psychopharmaka-assoziierte sexuelle Funktionsstörungen und ihre Behandlung. Nervenarzt 2017;88:459–65.
3. Bondy B, Zill P. Pharmakodynamische Pharmakogenetik. Psychopharmakotherapie 2005;12:113.
4. Cipriani A, Furukawa TA, Salanti G, et al. Comparative efficacy and acceptability of 21 antidepressant drugs for the acute treatment of adults with major depressive disorder: a systematic review and network meta-analysis. Lancet 2018;391:1357–66.
5. Dietmaier O, Schüpbach D. Psychopharmaka in der Apotheke. Stuttgart: Deutscher Apotheker Verlag, 2018.
6. Gafoor R, Booth HP, Gulliford MC. Antidepressant utilization and incidence of weight gain during 10 years’ follow-up: population based cohort study. BMJ 2018;361:k1951.
7. Hirjak D, Kubera KM, Bienentreu S, et al. Antipsychotika-assoziierte motorische Symptome bei schizophrenen Psychosen. Teil 1, 2 und 3. Nervenarzt 2019;90:1–24.
8. Laux G, Dietmaier O. Praktische Psychopharmakotherapie. 7. Auflage. München: Elsevier, 2020.
9. Leucht S, Corves C, Arbter D, et al. Second-generation versus first-generation antipsychotic drugs in schizophrenia: a meta-analysis. Lancet 2009;373:31–41.
10. Leucht S, Cipriani A, Spineli L, et al. Comparative efficacy and tolerability of 15 antipsychotic drugs in schizophrenia: a multiple-treatments meta-analysis. Lancet 2013;382:951–62.
11. Otte C. Einfluss von Depression und Antidepressiva auf Adipositas, metabolisches Syndrom und Diabetes mellitus Typ 2. Psychopharmakotherapie 2017;24:204–10.
12. Price LH, Heninger GR. Lithium in the treatment of mood disorders. N Engl J Med 1994;331:591–8.
13. Steinert T, Fröscher W. Epileptic seizures under antidepressive drug treatment: systematic review. Pharmacopsychiatry 2018;51:121–35.
14. Wenzel-Seifert K, Ostermeier CP, Ben Omar N, et al. Unerwünschte kardiovaskuläre Wirkungen von Psychopharmaka. Psychopharmakotherapie 2013;20:148–57.
Ltd. Pharm.-Dir. i. R. Dr. rer. nat. Otto Dietmaier, 88326 Aulendorf
Prof. Dr. med. Dipl.-Psych. Gerd Laux, Institut für Psychologische Medizin, Nussbaumstraße 9, 83564 Soyen, Zentrum für Neuropsychiatrie, 84478 Waldkraiburg, Klinik für Psychiatrie und Psychotherapie, LMU München, E-Mail: ipm@ipm-laux.de
Adverse drug events, intoxications
According to the World Health Organization (WHO), an adverse drug reaction describes any harmful and unintended reaction occurring at a usual dosage for prophylaxis, diagnosis or therapy. Today the general term "side-effect" is increasingly abandoned and the more specific term "adverse drug reaction" (ADR) is used instead. When assessing and interpreting the incidence of ADRs it is important to use the general terms "very often", "often", "occasionally", "rarely" and "very rarely".
Clinical effects and side effects of psychotropic drugs are closely related to the receptor profile of the respective substance. It is important to differentiate between ADRs caused by receptor blockade and reuptake-mediated effects caused by inhibition of the transporters of serotonin or noradrenaline for example. In addition to these ADRs which are based on neurobiochemical processes, there are also non-receptor-mediated side-effects that can be explained by pharmacodynamic impacts, like on regulatory circuits or directly on effector organs. Weight gain, sexual/prolactin disorders, sleep disorders and cognitive disorders are specifically relevant side effects of psychotropic drugs.
In clinical practice ADRs of psychotropic drugs provide an important criterion in the selection of suitable substances. Most psychotropic drugs are characterized by a relatively large therapeutic index and thus low toxicity. However, there are some substances with a narrow therapeutic index. This can lead to serious incidents especially when taken with suicidal intention. Due to their toxicity, careful attention should be paid to tricyclic antidepressants (TCAs), lithium and clozapine.
Key words: Side-effects, adverse drug reaction, pharmacovigilance, intoxication
Psychopharmakotherapie 2020; 27(01)
