Hans-Christoph Diener, Ralph Weber, Christian Weimar, Benedikt Frank, Essen, und Paulus Kirchhof, Münster
Vorhofflimmern ist die häufigste kardiale Arrhythmie. Zerebrale ischämische Insulte sind die schwerwiegendsten Komplikationen von Vorhofflimmern. Etwa 20% aller Patienten mit Schlaganfall erleiden kardioembolische Insulte [1]. Diese sind zum größten Teil durch Vorhofflimmern bedingt. Zudem ist es wahrscheinlich, dass ein Teil der kryptogenen Schlaganfälle durch unerkanntes Vorhofflimmern verursacht wird.
Das Schlaganfallrisiko bei Patienten mit Vorhofflimmern steigt mit zunehmendem Alter. Die Prävalenz von Vorhofflimmern beträgt 0,7% bei Patienten in der Altersgruppe zwischen 55 und 59 Jahren und 18% für Patienten über 84 Jahre [2]. Weitere klinisch leicht prüfbare Risikofaktoren für Vorhofflimmern sind eine bekannte koronare Herzerkrankung oder Herzinsuffizienz, bedeutsame Herzklappenfehler, Diabetes mellitus, Bluthochdruck oder eine Schilddrüsendysfunktion.
Das Schlaganfallrisiko ist besonders hoch bei Patienten mit Vorhofflimmern, die bereits eine transiente ischämische Attacke (TIA) oder einen ischämischen Insult erlitten haben [3].
Im Vergleich zu lakunären Infarkten sind kardioembolische Infarkte in der Regel größer und führen daher zu einer höheren Mortalität und zu einer ausgeprägteren Morbidität [1]. Zudem ist das Rezidivrisiko bei Schlaganfällen aufgrund von Vorhofflimmern ohne Sekundärprophylaxe höher als bei anderen Schlaganfallursachen [4].
Entgegen landläufiger Vorurteile ist das Schlaganfallrisiko bei Patienten mit paroxysmalem und permanentem Vorhofflimmern identisch [5, 6]. Das hohe Schlaganfallrisiko unterstreicht die Notwendigkeit einer optimalen präventiven Behandlung von Patienten mit Vorhofflimmern.
Schlaganfallprävention mit Vitamin-K-Antagonisten und ASS
Anhand einer Vielzahl von randomisierten Plazebo-kontrollierten Studien konnte eindeutig belegt werden, dass durch eine Langzeit-Antikoagulation mit Vitamin-K-Antagonisten wie Warfarin (Coumadin®) oder – in Deutschland üblicher – Phenprocoumon (z. B. Marcumar®) bei Patienten mit Vorhofflimmern das Schlaganfallrisiko signifikant reduziert werden kann. In einer Metaanalyse der vorhandenen Studien konnten Hart et al. zeigen, dass das Schlaganfallrisiko um insgesamt 64% im Vergleich zu Plazebo reduziert wird [7]. Warfarin führt allerdings zu einer Zunahme der Rate an schwerwiegenden Blutungskomplikationen, die bei etwa 0,3 bis 1% pro Jahr liegt.
Eine orale Antikoagulation mit Warfarin ist der Gabe von Acetylsalicylsäure (ASS; z. B. Aspirin®) deutlich überlegen. Metaanalytisch beträgt die relative Risikoreduktion zugunsten von Warfarin 39% [7]. Alle in der Metaanalyse berücksichtigten Studien wurden mit Warfarin durchgeführt, das gegenüber dem in Deutschland üblichen Phenprocoumon deutlich besser steuerbar ist. Warum sich Warfarin im deutschsprachigen Raum nie durchsetzen konnte, bleibt unklar. Im Vergleich zu Antikoagulanzien reduziert Acetylsalicylsäure das Schlaganfallrisiko gegenüber Plazebo lediglich um 22%.
In den meisten Leitlinien werden Therapieempfehlungen in Abhängigkeit vom CHADS2-Score (Tab. 1) gegeben [8]. In einer Reihe von populationsbezogenen Studien konnte eindeutig gezeigt werden, dass der CHADS2-Score gute prädiktive Eigenschaften für das Schlaganfallrisiko aufweist [8]. Patienten mit einem niedrigen Risiko für thromboembolische Komplikationen (CHADS2-Score von 0) werden daher mit Acetylsalicylsäure behandelt. Patienten mit einem CHADS2-Score von ≥2 sollten oral antikoaguliert werden. Bei Patienten mit einem mittleren Risiko für thromboembolische Ereignisse (CHADS2-Score von 1) wird in internationalen Leitlinien eine Therapie mit Antikoagulanzien empfohlen, jedoch sei auch die Gabe von Acetylsalicylsäure vertretbar [9, 10].
Tab.1. CHADS2-Score
|
CHADS2-Risikofaktoren |
|
|
C |
Congestive heart failure (klinisch manifeste Herzinsuffizienz) |
|
H |
Hypertonie |
|
A |
Alter >75 Jahre |
|
D |
Diabetes mellitus (behandelt) |
|
S2 |
Schlaganfall oder transitorische ischämische Attacke (TIA) (2 Punkte!) |
Jeder der ersten 4 Faktoren wird mit 1 Punkt bewertet, ein Schlaganfall oder eine transitorische ischämische Attacke in der Vorgeschichte mit 2 Punkten. Die Summe ergibt den CHADS2-Score.
Eine neuerer, spezifischerer Risiko-Score, der CHADS-VASC-Score, umfasst zusätzliche klinische Parameter: es wird jeweils ein weiterer Punkt für Alter >65 Jahre, das Vorliegen einer vaskulären Erkrankung und weibliches Geschlecht vergeben [11]. Bei einem CHADS-VASC-Score von ≥1 wird eine Antikoagulation empfohlen. Das bedeutet, dass beispielsweise jede Frau mit Vorhofflimmern mit Antikoagulanzien behandelt werden sollte.
Das optimale Verhältnis zwischen Risikoreduktion für ischämische Insulte und Vermeidung von Blutungskomplikationen liegt bei einer Behandlung mit Vitamin-K-Antagonisten bei einem International Normalized Ratio (INR) von 2,0 bis 3,0. Bei INR-Werten unter 2,0 steigt das Risiko ischämischer Insulte, bei INR-Werten über 4,5 steigt das Blutungsrisiko rapide an.
Trotz des Wissens um das erhöhte Schlaganfallrisiko bei Älteren war lange Zeit umstritten, ob auch ältere Menschen von einer oralen Antikoagulation mit Vitamin-K-Antagonisten profitieren. Für die BAFTA-Studie (Birmingham atrial fibrillation treatment of the aged study) wurden 973 Patienten über 75 Jahre mit Vorhofflimmern rekrutiert. Die Patienten erhielten randomisiert entweder eine orale Antikoagulation mit Warfarin (INR-Wert: 2,0 bis 3,0) oder 75 mg Acetylsalicylsäure pro Tag [12]. Der primäre Studienenpunkt setzte sich aus schwerem Schlaganfall, intrakranieller Blutung und Embolie zusammen. Nach einer mittleren Beobachtungszeit von 2,7 Jahren waren bei den Patienten, die antikoaguliert waren, 24 Ereignisse des primären Endpunkts aufgetreten, bei den Patienten des Acetylsalicylsäure-Arms waren es 48. Die relative Risikoreduktion zugunsten der oralen Antikoagulation betrug 52%. Die Raten an schwerwiegenden Blutungskomplikationen waren identisch.
Nachteile der Vitamin-K-Antagonisten
Bei Vitamin-K-Antagonisten bestehen nicht unerhebliche Interaktionen mit grünem Gemüse wie Spinat, Grünkohl oder Brokkoli und Soja-Gemüse sowie Soja-Öl. Bei Patienten, die größere Mengen dieser Nahrungsmittel konsumieren, müssen wegen der Gefahr der Wirkungsabschwächung aufgrund des hohen Vitamin-K-Gehalts die INR-Werte engmaschig kontrolliert werden. Darüber hinaus gibt es eine Vielzahl von Medikamenteninteraktionen, wobei Substanzen wie Amiodaron, Erythromycin, Fluconazol, Fluoxetin, Metronidazol, Sulfinpyrazon, Tamoxifen, Trimethoprim-Sulfamethoxazol, Valproinsäure und Schilddrüsenhormone die Wirkung von Warfarin verstärken, während Barbiturate, Carbamazepin und Johanniskraut die Wirkung abschwächen.
Die Wirkung von oralen Vitamin-K-Antagonisten setzt sehr langsam ein und es dauert im Schnitt fünf bis sieben Tage, bis der therapeutische INR-Wert erreicht wird. Außerdem ist die Auswirkung auf das Gerinnungssystem von Individuum zu Individuum sehr stark schwankend, was erklärt, warum regelmäßige INR-Kontrollen notwendig sind. Das individuelle „Ansprechen“ auf Vitamin-K-Antagonisten ist zum Teil durch genetische Faktoren (Polymorphismen der „vitamin K epoxide reductase“ [VKORC1] oder des Cytochrom-P450-Isoenzyms 2C9 [CYP2C9]) bestimmt [13] und wird zusätzlich durch Lebens- und Essgewohnheiten beeinflusst.
Nach Absetzen von oralen Vitamin-K-Antagonisten dauert es bis zu fünf Tage, bis sich die Gerinnung wieder normalisiert hat. Dies und die Tatsache, dass regelmäßige INR-Kontrollen notwendig sind, erklärt, warum die Bereitschaft von Patienten, Vitamin-K-Antagonisten zur Schlaganfallprävention einzunehmen, relativ gering ist und warum nur etwa die Hälfte aller Patienten, bei denen eine Indikation zur oralen Antikoagulation bei Vorhofflimmern besteht, diese tatsächlich durchführen. Wünschenswert wäre eine alternative Substanz mit einer vorhersehbaren Wirkung auf das Gerinnungssystem, einem weiten therapeutischen Fenster, weniger Blutungskomplikationen und keinen oder nur geringen Interaktionen mit Nahrungsmitteln und Medikamenten.
Dabigatran, ein direkter Thrombinantagonist
Dabigatranetexilat (Pradaxa®) ist ein Prodrug von Dabigatran, einem neuen oralen, kompetitiven, reversiblen, direkten Thrombinantagonisten [14–16]. Durch Hemmung von Thrombin verhindert Dabigatran die Umwandlung von Fibrinogen in Fibrin und dadurch die Thrombusbildung. Darüber hinaus hemmt es die thrombininduzierte Thrombozytenaggregation.
Zugelassen ist Dabigatranetexilat seit 2008 zur Thromboseprophylaxe bei Patienten nach elektiver Hüft- und Kniegelenkendoprothesenoperation; am 14. April 2011 hat es vom Committee for Medicinal Products for Human Use (CHMP) die Empfehlung zur Zulassung („positive opinion“) in Europa zur Schlaganfallprophylaxe bei Patienten mit Vorhofflimmern bekommen.
Dabigatranetexilat hat eine mittlere absolute Bioverfügbarkeit von 6,5%, unabhängig von der Dosierung und von der Aufnahme von Nahrungsmitteln. Die Absorption ist in einem sauren Milieu verbessert. Daher befinden sich in den Kapseln kleine Pellets, die einen Weinsäurekern enthalten. Nach oraler Gabe und Absorption wird Dabigatranetexilat rasch durch unspezifische Esterasen im Blutstrom zu Dabigatran metabolisiert. Die Verstoffwechselung ist praktisch komplett, so dass sich Dabigatranetexilat im Serum nicht nachweisen lässt.
Cytochrom-P450-Isoenzyme sind in die Verstoffwechselung von Dabigatran nicht einbezogen, so dass das Risiko für Medikamenteninteraktionen geringer ist als bei Vitamin-K-Antagonisten.
Bei gesunden Freiwilligen wird die Plasmaspitzenkonzentration innerhalb von 1,5 bis 3 Stunden nach oraler Gabe erreicht. Werden gleichzeitig Protonenpumpenhemmer gegeben, ist die Aufnahme von Dabigatranetexilat um 20% reduziert. Diese reduzierte Plasmakonzentration hatte in den bisherigen Untersuchungen keine klinische Relevanz [25].
Die mittlere Plasmahalbwertszeit liegt zwischen 12 und 14 Stunden, so dass eine zweimal tägliche Gabe empfohlen wird. Die Plasmaproteinbindung beträgt etwa 35%. Die Elimination erfolgt ganz überwiegend über die Niere. Daher sind schwerwiegende Nierenfunktionsstörungen (Creatinin-Clearance ≤30 ml/min) eine Kontraindikation für die Gabe von Dabigatranetexilat. Ansonsten sind die Plasmaspiegel von Dabigatran unabhängig von Alter, Geschlecht, Gewicht und ethnischer Herkunft [16]. Allerdings wurden Patienten mit einem Körpergewicht von unter 50 kg und über 110 kg nicht systematisch untersucht.
Interaktionen bestehen mit Amiodaron und Chinidin. Nach der bisherigen Fachinformation (Indikation Thromboseprophylaxe bei Patienten nach elektiver Hüft- oder Kniegelenkendoprothesenoperation) muss die Dosierung von Dabigatranetexilat wegen Interaktionen bei gleichzeitiger Anwendung von Amiodaron oder Chinidin reduziert werden. Inwieweit dies bei Patienten mit Vorhofflimmern relevant ist, bleibt abzuwarten. In der Primärpublikation der RE-LY-Studie ist ein erhöhtes Risiko, beispielsweise einer Blutung für Patienten mit einer Amiodaron-Komedikation, nicht beschrieben [17].
Zusammengefasst erfüllt Dabigatran die meisten der oben formulierten Voraussetzungen, die an ein ideales Antikoagulans zur Schlaganfallprävention bei Patienten mit Vorhofflimmern gestellt werden [18, 19]. Wichtig im Vergleich zu den derzeit verfügbaren Vitamin-K-Antagonisten ist die orale Gabe in einer festen Dosierung, ohne Interaktion mit Nahrungsmitteln und mit lediglich geringen Interaktionen mit anderen Medikamenten. Die Substanz sollte einen schnellen Wirkungseintritt und eine kürzere Halbwertszeit haben. Letzteres ist vor allem in Notfallsituationen von bedeutendem Vorteil. Außerdem sollte ein Routinemonitoring der Gerinnung nicht notwendig sein.
Schlaganfallprävention mit Dabigatran
Die PETRO-Studie
Dabigatran wurde zunächst in der Phase-II-Studie PETRO (Prevention of embolic and thrombotic events in patients with persistent atrial fibrillation) untersucht [20]. In die Studie wurden 502 Patienten mit Vorhofflimmern und einem mittleren Alter von 69 Jahren eingeschlossen, 18% waren Frauen. Es handelte sich um eine Dosisfindungs- und Sicherheitsstudie, bei der die Patienten randomisiert entweder 50, 150 oder 300 mg Dabigatranetexilat jeweils 2-mal täglich als Monotherapie oder in Kombination mit 81 oder 325 mg Acetylsalicylsäure erhielten. Die Kontrollgruppe wurde mit Warfarin (Ziel-INR 2,0–3,0) behandelt. Die Behandlungsdauer betrug 12 Wochen. Primärer Sicherheitsendpunkt waren schwerwiegende oder klinisch relevante Blutungskomplikationen.
Schwerwiegende Blutungen traten nur in der Patientengruppe auf, die eine Kombination von 2-mal 300 mg Dabigatranetexilat und Acetylsalicylsäure erhielt (4 von 64 Patienten, entspricht 6,2%) (Tab. 2). Bei den 105 Patienten, die 300 mg Dabigatranetexilat 2-mal täglich als Monotherapie erhielten, kamen keine schweren Blutungskomplikationen vor. Insgesamt waren Blutungskomplikationen unter 300 und 150 mg Dabigatranetexilat häufiger als unter der 50 mg-Dosierung (p=0,0002 bzw. 0,01). Thromboembolische Komplikationen traten nur in den Gruppen auf, die 2-mal 50 mg Dabigatranetexilat erhielten.
Tab. 2. Schwerwiegende, klinisch relevante und alle Blutungen in der PETRO-Studie [aus 20]
|
Dosierung |
Anzahl [n] |
Blutung |
Blutung |
Alle |
Schlaganfall |
|
|
Dabigatranetexilat [mg] 2×1 |
ASS [mg] |
|||||
|
jeweils Anzahl [N] (Anteil [%]) |
||||||
|
50 |
0 |
59 |
0 |
0 |
2 (3,4%) |
1 (1,7%) |
|
50 |
81 |
21 |
0 |
1 (4,8%) |
2 (9,5%) |
1 (4,8%) |
|
50 |
325 |
27 |
0 |
1 (3,7%) |
3 (11,1%) |
0 |
|
150 |
0 |
100 |
0 |
9 (9,0%) |
15 (15,0%) |
0 |
|
150 |
81 |
36 |
0 |
2 (5,6%) |
8 (22,2%) |
0 |
|
150 |
325 |
33 |
0 |
2 (6,1%) |
7 (21,2%) |
0 |
|
300 |
0 |
105 |
0 |
6 (5,7%) |
14 (13,3%) |
0 |
|
300 |
81 |
34 |
1 (2,9%) |
5 (14,7% |
11 (32,4%) |
0 |
|
300 |
325 |
30 |
3 (10%) |
6 (20,0%) |
14 (46,7%) |
0 |
|
Warfarin |
0 |
70 |
0 |
4 (5,7%) |
12 (17,1%) |
0 |
ASS: Acetylsalicylsäure
Nach Ende der 12-wöchigen Beobachtungsphase blieb es den Patienten freigestellt, Dabigatran in einem offenen Design weiterhin einzunehmen. Diese Chance nahmen insgesamt 361 Patienten wahr. Die Weiterbehandlung erfolgte mit 150 oder 300 mg Dabigatranetexilat 2-mal täglich. Als sich in der Gruppe der Patienten, die 2-mal 300 mg Dabigatranetexilat pro Tag erhielten, eine erhöhte Blutungsrate zeigte, wurde dieser Studienarm aufgegeben und die Dosierung auf 1-mal 300 mg pro Tag reduziert. Die PETRO-Studie und die zugehörige Langzeitstudie umfassten insgesamt 1000 Patientenjahre.
Die Ergebnisse der initialen PETRO-Studie (Tab. 2) waren Entscheidungsgrundlage zur Durchführung der Phase-III-Studie RE-LY (s. u.). Neben der Dosierung von 150 mg Dabigatran 2-mal täglich wurden darin im Hinblick auf ein möglicherweise besseres Risikoprofil auch 2-mal 110 mg täglich untersucht.
Die RE-LY-Studie
In die prospektive, randomisierte, multinationale RE-LY-Studie (Randomized evaluation of long term anticoagulant therapy) wurden 18113 Patienten eingeschlossen. Patienten, die bei Studieneinschluss bereits mit Vitamin-K-Antagonisten therapiert wurden oder „antikoagulationsnaiv“ waren, wurden zu annähernd gleichen Teilen in die Studie aufgenommen. Einschlusskriterien waren dokumentiertes Vorhofflimmern (EKG) und zusätzlich mindestens einer der folgenden Faktoren:
- Vorausgegangener Schlaganfall, TIA oder systemische Embolie
- Linksventrikuläre Ejektionsfraktion unter 40%
- Herzinsuffizienz ≥ NYHA-Klasse II
- Alter ≥75 Jahre
- Alter ≥65 Jahre und einer der folgenden Risikofaktoren: Diabetes mellitus, koronare Herzerkrankung, arterielle Hypertonie mit Behandlungsnotwendigkeit
Die wichtigsten Ausschlusskriterien waren
- vorausgegangene schwerwiegende zerebrale oder gastrointestinale Blutungen,
- eine nicht kontrollierte arterielle Hypertonie,
- schwerwiegende Lebererkrankungen und
- eine schwerwiegende Nierenfunktionsstörung mit einer Creatinin-Clearance von ≤30 ml/min.
Jeweils ein Drittel der Patienten erhielt verblindet Dabigatranetexilat in einer Dosierung von 150 bzw. 110 mg 2-mal täglich, ein weiteres Drittel der Patienten erhielt in einem offenen Design Warfarin mit einer Ziel-INR von 2,0 bis 3,0 [21]. Die mittlere Behandlungszeit betrug zwei Jahre.
Der primäre Studienendpunkt war die Zeit bis zum ersten Schlaganfall (ischämisch oder hämorrhagisch) oder einer systemischen Embolie. Die wichtigsten Sicherheitsparameter waren schwerwiegende systemische Blutungen, hämorrhagische Insulte und intrakranielle Blutungen, die neben zerebralen Blutungen subdurale Hämatome und Subarachnoidalblutungen einschließen. Während des Studienzeitraums auftretende Ereignisse des primären oder der sekundären Endpunkte wurden verblindet durch ein zentrales Komitee beurteilt.
Für die RE-LY-Studie wurden Patienten in 951 Zentren in 44 Ländern rekrutiert. Das mittlere Alter betrug 71 Jahre, 63,6% der Patienten waren Männer.
Die höhere Dabigatranetexilat-Dosierung (2-mal 150 mg/d) war Warfarin in der Schlaganfallprävention bei gleicher Blutungsrate überlegen. Unter 2-mal täglich 110 mg Dabigatranetexilat ergab sich eine mit Warfarin vergleichbare Wirksamkeit bei signifikant überlegenem Sicherheitsprofil (schwerwiegende Blutungen insgesamt) von Dabigatran (Abb. 1) [17]. So traten Schlaganfälle und systemische Embolien bei 183 Patienten unter 110 mg Dabigatranetexilat 2-mal täglich, bei 134 Patienten unter 150 mg Dabigatranetexilat 2-mal täglich und bei 202 Patienten, die Warfarin erhielten, auf. Die entsprechenden jährlichen Ereignisraten betrugen 1,54%, 1,11% und 1,71% (Tab. 3). Die relative Risikoreduktion für Schlaganfall und systemische Embolien betrug für die höhere Dabigatran-Dosierung 34% im Vergleich zu Warfarin.
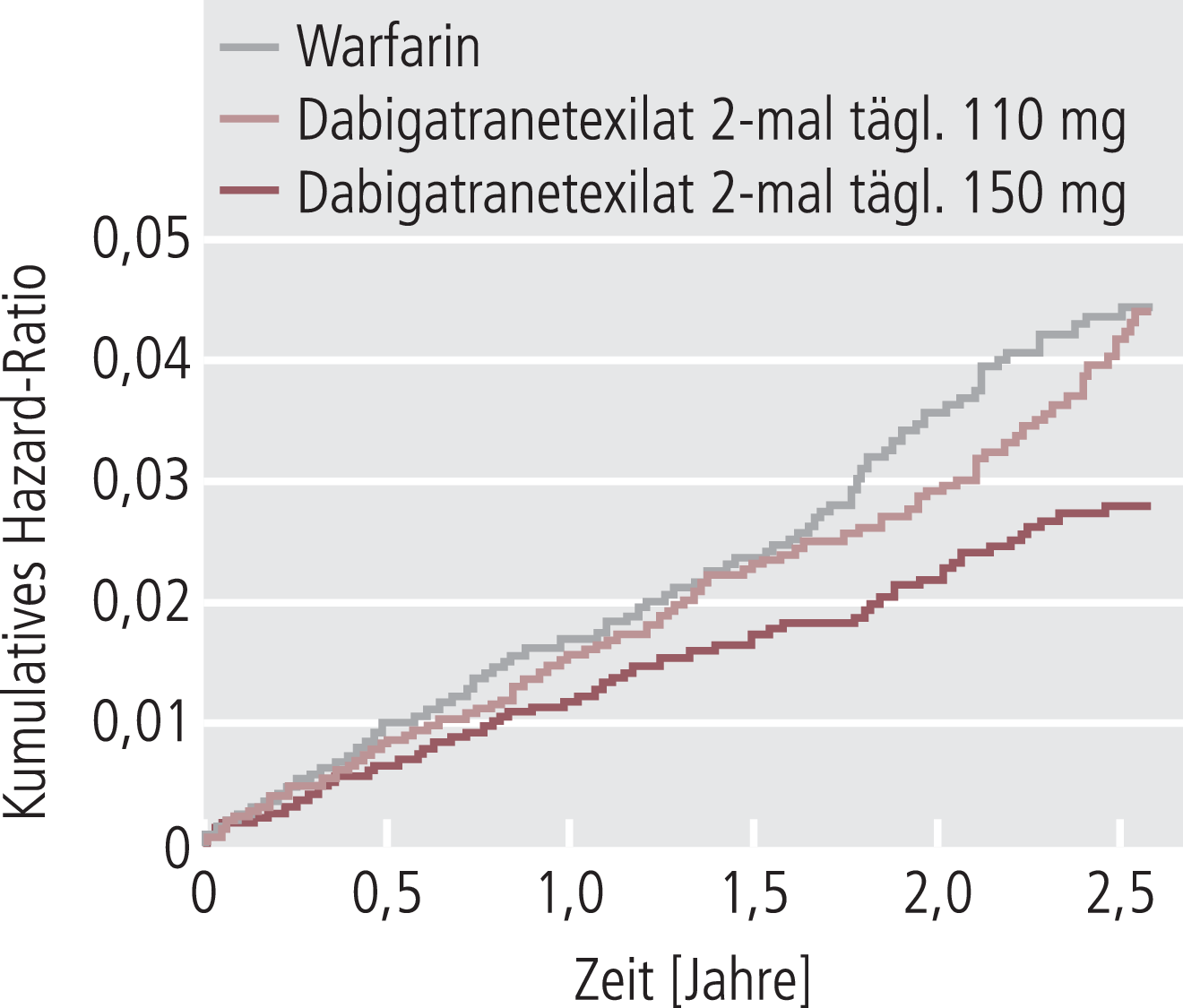
Abb. 1. RE-LY-Studie: Kumulatives Hazard-Ratio für den primären Endpunkt Schlaganfall und systemische Embolie [nach 17]
Tab. 3. Wichtige klinische Endpunkte der RE-LY-Studie (Daten aus [17] korrigiert anhand von Connolly et al. Letter to the editor. N Engl J Med 2010;363:1875–6)
|
Endpunkt |
Dabigatranetexilat 110 mg (n=6015) |
Dabigatranetexilat 150 mg (n=6076) |
Warfarin (n=6022) |
Dabigatranetexilat 110 mg vs. Warfarin |
Dabigatranetexilat 150 mg vs. Warfarin |
|||||
|
Ereignisse |
Ereignisse |
Ereignisse |
RR |
p-Wert |
RR |
p-Wert |
||||
|
[N] |
[%/Jahr] |
[N] |
[%/Jahr] |
[N] |
[%/Jahr] |
|||||
|
Schlaganfall/systemische Embolie1 |
183 |
1,54 |
134 |
1,11 |
202 |
1,71 |
0,90 |
0,30 |
0,65 |
<0,001 |
|
Schwerwiegende Blutung |
342 |
2,87 |
399 |
3,32 |
421 |
3,57 |
0,80 |
0,003 |
0,93 |
0,31 |
|
Zerebrale Blutung |
14 |
0,12 |
12 |
0,10 |
45 |
0,38 |
0,31 |
<0,001 |
0,26 |
<0,001 |
|
Schlaganfall schwer2 |
112 |
0,94 |
80 |
0,66 |
118 |
1,00 |
0,94 |
0,65 |
0,66 |
0,005 |
|
Myokardinfarkt |
98 |
0,82 |
97 |
0,81 |
75 |
0,64 |
1,29 |
0,09 |
1,27 |
0,12 |
|
Vaskulärer Tod |
289 |
2,43 |
274 |
2,28 |
317 |
2,69 |
0,90 |
0,21 |
0,85 |
0,04 |
|
Tod |
446 |
3,75 |
438 |
3,64 |
487 |
4,13 |
0,91 |
0,13 |
0,88 |
0,051 |
1primärer Studienendpunkt; 2definiert als Schlaganfall mit schwerwiegender Behinderung und tödliche Schlaganfälle; RR: relatives Risiko
Die Ereignisraten schwerwiegender Blutungen waren 2,87%, 3,32% und 3,57% für 2-mal 110 mg Dabigatranetexilat, 2-mal 150 mg Dabigatranetexilat und Warfarin. Unter 2-mal 110 mg Dabigatranetexilat war das relative Risiko für eine schwerwiegende Blutung um etwa 20% gegenüber Warfarin reduziert (p=0,003). Hämorrhagische Schlaganfälle waren bei beiden Dosierungen von Dabigatranetexilat signifikant seltener als bei Warfarin (14 bzw. 12 Ereignisse [110/150 mg] vs. 45 Ereignisse; relative Risikoreduktion 69 bzw. 74%) (Tab. 3). Mit 27 bzw. 36 versus 87 Ereignissen war unter Dabigatranetexilat auch die Häufigkeit intrakranieller Blutungen eindrucksvoll reduziert (Abb. 2).
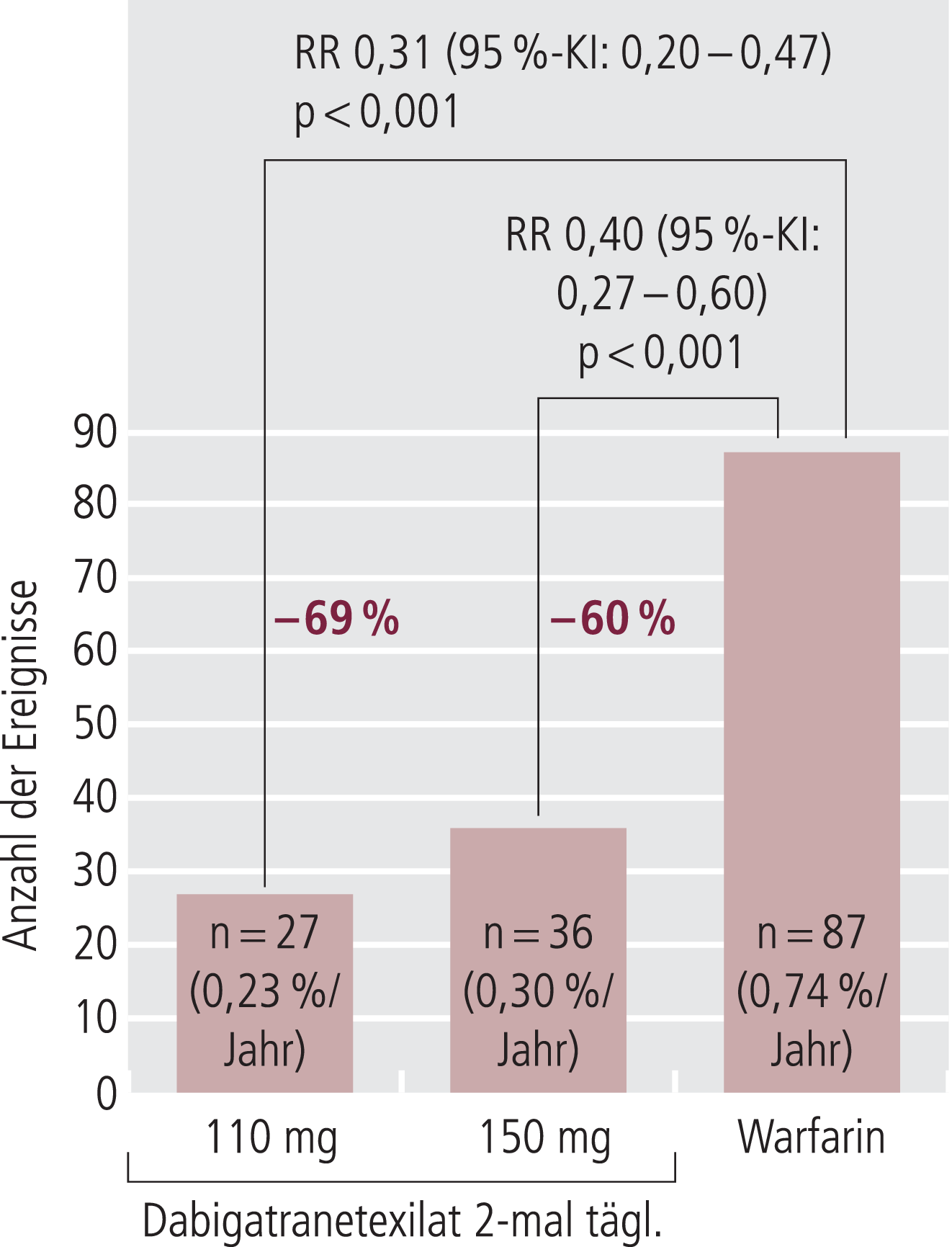
Abb. 2. Häufigkeit intrakranieller Blutungen (parenchymatöse Hirnblutung, subdurales Hämatom, Subarachnoidalblutung) in den drei Behandlungsgruppen der RE-LY-Studie: Unter Dabigatranetexilat war das Risiko für intrakranielle Blutungen um 69 (2-mal 110 mg/d) bzw. 60% (2-mal 150 mg/d) geringer als unter Warfarin.
RR: relatives Risiko; KI: Konfidenzintervall
Bezüglich der Mortalität, die 4,13% bei Warfarin betrug, ergab sich kein signifikanter Unterschied zu der niedrigen Dosis von Dabigatran. Die Mortalität unter der höheren Dabigatran-Dosierung betrug 3,64%, verfehlte mit einer relativen Risikoreduktion von 12% jedoch knapp des Signifikanzniveau (p=0,051).
Für Myokardinfarkte ergab sich ein Trend für eine höhere Ereignisrate unter Dabigatran bei insgesamt kleinen absoluten Zahlen (Tab. 3).
Im Gegensatz zu Ximelagatran, einem Thrombinantagonisten, der in der Vergangenheit für die Indikation Prävention des Schlaganfalls bei Vorhofflimmern mit Warfarin verglichen worden war [22–24], zeigte Dabigatran keinen Anhalt für eine Lebertoxizität. Bei Berücksichtigung der Nebenwirkungen fiel allerdings auf, dass unter Dabigatran häufiger Sodbrennen auftrat als unter Warfarin (Tab. 4). Dies führte möglicherweise auch dazu, dass mehr Patienten in der Dabigatran-Gruppe die Behandlung abbrachen als in der Warfarin-Gruppe (Abbrüche wegen unerwünschter gastrointestinaler Wirkungen: 150-mg-Dabigatranetexilat-Gruppe 2,2%, 110-mg-Dabigatranetexilat-Gruppe 2,1%, Warfarin-Gruppe 0,6%).
Tab. 4. Die häufigsten Nebenwirkungen in der RE-LY-Studie [17]
|
Nebenwirkung |
Dabigatranetexilat 110 mg |
Dabigatranetexilat 150 mg |
Warfarin |
|
Dyspepsie* |
11,8 |
11,3 |
5,8 |
|
Dyspnoe |
9,3 |
9,5 |
9,7 |
|
Schwindel |
8,1 |
8,3 |
9,4 |
|
Periphere Ödeme |
7,9 |
7,9 |
7,8 |
|
Müdigkeit |
6,6 |
6,6 |
6,2 |
|
Husten |
5,7 |
5,7 |
6,0 |
|
Brustschmerz |
5,2 |
6,2 |
5,9 |
|
Arthralgien |
4,5 |
5,5 |
5,7 |
|
Rückenschmerzen |
5,3 |
5,2 |
5,6 |
|
Nasopharyngitis |
5,6 |
5,4 |
5,6 |
|
Diarrhö |
6,3 |
6,5 |
5,7 |
|
Harnwegsinfekt |
4,5 |
4,8 |
5,6 |
|
Vorhofflimmern |
5,5 |
5,9 |
5,8 |
|
Infektion der oberen Atemwege |
4,8 |
4,7 |
5,2 |
*Dsypesie umfasste „abdominal pain upper“, „abdominal pain“, „abdominal discomfort“ und „dyspepsia“
RE-LY: Sekundärprävention des Schlaganfalls
In der RE-LY-Studie hatten 3623 Patienten (etwa 20%) bei Studieneinschluss bereits eine transiente ischämische Attacke oder einen ischämischen Insult erlitten. In einer vordefinierten Subgruppenanalyse wurden diese Patienten, von denen 1195 mit 110 mg Dabigatranetexilat 2-mal täglich, 1233 mit 150 mg 2-mal täglich und 1195 mit Warfarin behandelt wurden, getrennt ausgewertet [26]: Die jährliche Rate an Schlaganfällen und systemischen Embolien betrug in diesem Patientenkollektiv 2,74% für Warfarin und 2,32% für die niedrigere sowie 2,07% für die höhere Dabigatran-Dosierung. Die relative Risikoreduktion von 15% bzw. 24% unter Dabigatran war angesichts der deutlich geringeren Patientenzahl statistisch nicht signifikant. Die absoluten Fallzahlen betrugen 64 für Warfarin, 55 für die niedrige Dosis und 51 für die höhere Dosis von Dabigatran.
Auch in diesem Kollektiv waren zerebrale Blutungen unter Dabigatran signifikant seltener als unter Warfarin: 18 dieser Ereignisse traten unter Warfarin, 2 unter der niedrigen Dosis und 5 unter der höheren Dosis von Dabigatran auf. Die relative Risikoreduktion betrug 89 bzw. 73% und war statistisch signifikant. Eindeutige Unterschiede ergaben sich auch bei intrakraniellen Blutungen (30 Blutungsereignisse unter Warfarin vs. 6 bzw. 13 Ereignisse unter 110 bzw. 150 mg Dabigatranetexilat 2-mal täglich; relative Risikoreduktion 80 bzw. 59%).
Interaktionsanalytische Verfahren wiesen zwischen der Gesamtpopulation und den Patienten mit TIA und Schlaganfällen keine signifikanten Interaktionen nach. Daher gelten die Ergebnisse der Gesamtpopulation auch für die Patienten mit TIA und Schlaganfall.
Zusammenfassung
Sowohl in der Primär- als auch in der Sekundärprävention des Schlaganfalls waren beide Dosierungen von Dabigatranetexilat wirksam und gingen mit deutlich geringeren Raten an intrakraniellen sowie zerebralen parenchymatösen Blutungen einher. Die Dosis von 150 mg 2-mal täglich zeigte eine signifikant überlegene Wirksamkeit bei einem ähnlichen bis besseren (z. B. hinsichtlich intrakranieller und lebensbedrohlicher Blutungen) Sicherheitsprofil. Für 110 mg Dabigatranetexilat 2-mal täglich konnte eine mit Warfarin vergleichbare Effektivität bei einem signifikant besseren Sicherheitsprofil (auch bezüglich schwerer Blutungskomplikationen) gezeigt werden.
RE-LY: Wirkung von Dabigatran in Abhängigkeit vom CHADS2-Score
An der RE-LY-Studie nahmen auch Patienten mit einem CHADS2-Score von 1 (Tab. 1) teil, bei denen nach den meisten Leitlinien die Behandlung mit Vitamin-K-Antagonisten optional ist [10]. Die RE-LY-Studie ergab eine eindeutige, praktisch lineare Zunahme der Häufigkeit von Schlaganfällen und systemischen Embolien in Abhängigkeit vom CHADS2-Score. In gleicher Weise stieg allerdings auch die Zahl der Blutungskomplikationen linear. Daher lässt sich keine Untergruppe von Patienten identifizieren, bei denen der Nutzen höher einzuschätzen wäre als das Blutungsrisiko.
Für die 110-mg-Dosis von Dabigatranetexilat 2-mal täglich ergab sich im Vergleich mit Warfarin kein Einfluss des CHADS2-Scores auf die Häufigkeit von Schlaganfällen und systemischen Embolien (Abb. 3). Der CHADS2-Score wurde prädefiniert in drei Gruppen von 0–1, 2 und 3–6 eingeteilt. Mit 150 mg Dabigatranetexilat 2-mal täglich zeigte sich für alle drei Untergruppen des CHADS2-Scores eine Überlegenheit gegenüber Warfarin (Abb. 3). Diese Daten legen nahe, dass auch Patienten mit einem niedrigen CHADS2-Score – sofern sie die Einschlusskriterien der RE-LY-Studie erfüllen – von einer Behandlung mit Dabigatranetexilat (150 mg 2-mal täglich) profitieren.
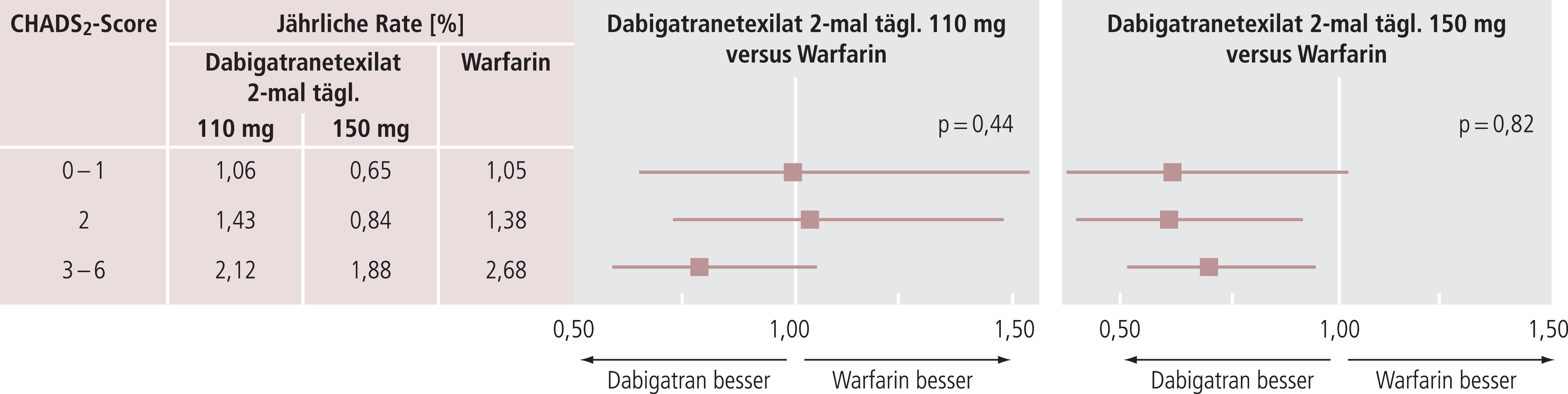
Abb. 3. Forest-Plots der Wirkung von Dabigatran versus Warfarin für die Reduktion von Schlaganfall und systemischer Embolie in Abhängigkeit vom CHADS2-Score [nach 27]
Schwerwiegende Blutungskomplikationen traten bei einem CHADS2-Score von 0–1 unter der niedrigeren Dosis von Dabigatranetexilat signifikant seltener auf als unter Warfarin. Intrakranielle Blutungen waren über alle CHADS2-Scores hinweg unter beiden Dabigatranetexilat-Dosierungen jeweils signifikant seltener als bei Warfarin.
Dabigatran, Alter und Nierenfunktion
Dabigatran wird überwiegend über die Niere ausgeschieden. Daher war es wichtig, in einer prädefinierten Subgruppenanalyse der RE-LY-Studie den Einfluss der Nierenfunktion und des Alters auf Schlaganfallhäufigkeit und Blutungskomplikationen zu untersuchen. In der Studie waren 7258 Patienten über 75 Jahre alt und bei 3505 Patienten betrug die Creatinin-Clearance zwischen 30 und 50 ml/min.
Für den primären Endpunkt (Schlaganfälle und systemische Embolien) ergab sich kein Einfluss des Alters in den Gruppen <65 Jahre, 65 bis 74 Jahre und ≥75 Jahre auf die Wirksamkeit von Dabigatran im Verhältnis zu Warfarin.
Dies galt auch für die Creatinin-Clearance in Einheiten von 30 bis 50 ml/min, 51 bis 80 ml/min und über 80 ml/min. Zerebrale Blutungen traten in allen drei Altersgruppen und allen Untergruppen der Nierenfunktion unter beiden Dabigatran-Dosierungen seltener auf als unter Warfarin. Erwartungsgemäß waren schwerwiegende Blutungskomplikationen altersabhängig. Der höchste Benefit für Dabigatran ergab sich in der Altersgruppe der unter 65-Jährigen.
Zusammenfassung
Das bisherige Studienprogramm zur Schlaganfallprävention bei Patienten mit Vorhofflimmern zeigte eine gleich gute Wirksamkeit von 2-mal 110 mg Dabigatranetexilat/Tag im Verhältnis zu Warfarin und eine überlegene Wirksamkeit von 2-mal 150 mg Dabigatranetexilat/Tag. Bezogen auf die Nebenwirkungen sind die am meisten gefürchteten Ereignisse, nämlich zerebrale und intrakranielle Blutungen, mit beiden Dosierungen von Dabigatran seltener als mit Warfarin. Demgegenüber stehen eine etwas höhere Rate an Therapieabbrüchen aufgrund von Sodbrennen – was möglicherweise mit Protonenpumpenhemmern verhindert werden kann – und eine leicht erhöhte Zahl von Myokardinfarkten. In der Gesamtschau aller betrachteten Parameter ergibt sich ein bedeutend positiver „net clinical benefit“ für beide Dosierungen von Dabigatran gegenüber Warfarin. Angesichts der zusätzlich deutlich leichteren Handhabbarkeit von Dabigatranetexilat ist zu erwarten, dass in Zukunft viele Patienten diese Behandlungsoption bevorzugen werden.
Zulassung bei Vorhofflimmern: Dabigatranetexilat soll in Europa zur Prävention von Schlaganfällen und systemischen Embolien bei erwachsenen Patienten mit nichtvalvulärem Vorhofflimmern und einem oder mehreren Risikofaktoren (Schlaganfall, TIA oder systemische Embolie in der Vorgeschichte, linksventrikuläre Ejektionsfraktion <40%, symptomatische Herzinsuffizienz ≥NYHA II, Alter ≥75 Jahre, Alter ≥65 Jahre plus Diabetes mellitus, KHK oder Hypertonie) in den Dosierungen 2×110 mg/Tag und 2×150 mg/Tag zugelassen werden. Die niedrigere Dosierung sollte bei Patienten über 80 Jahre eingesetzt werden, die ein vorhersehbares erhöhtes Blutungsrisiko haben. Im Gegensatz dazu hat die US-amerikanische Zulassungsbehörde FDA Dabigatranetexilat nur in der Dosierung 2×150 mg/Tag zugelassen, da sie keine Patienten-Subgruppe identifizieren konnte, in der die niedrigere Dosierung nicht gegenüber der höheren im Nachteil war [Beasley BN, et al. Anticoagulant options – why the FDA approved a higher but not a lower dose of dabigatran. N Engl J Med 2011;364:1788–90].
Patienten nach schwerem Schlaganfall: Patienten mit Vorhofflimmern, die einen schweren Schlaganfall erlitten haben, sollten zunächst nicht mit Dabigatran behandelt werden, da sie ein deutlich erhöhtes Blutungsrisiko haben. In solchen Fällen sollte ein Zeitraum von 2 bis 4 Wochen vergehen, bevor die Antikoagulation mit Dabigatran begonnen wird. Bis dahin erfolgt die Prophylaxe mit Thrombozytenfunktionshemmern.
Vorgehen bei Blutungskomplikationen: Die Notfallbehandlung von lebensbedrohlichen oder schwerwiegenden (insbesondere intrazerebralen oder intrakraniellen) Blutungen unter einer Therapie mit Dabigatran kann mit Prothrombin-Komplexkonzentraten, Fresh-frozen Plasma oder rekombinantem Faktor VIIa erfolgen. Ein spezifischer neutralisierender Antikörper gegen Dabigatran ist derzeit in Entwicklung, wurde aber bislang nur in vitro und in Tiermodellen erprobt. Bei Menschen mit schwerwiegenden Blutungen gibt es derzeit noch keine Erfahrung mit diesem spezifischen Antidot.
Interessenkonflikte
Prof. Diener hat Honorare für Teilnahme an klinischen Studien, Mitarbeit in Advisory boards und Vorträge erhalten von: Abbott, AstraZeneca, Bayer Vital, BMS, Boehringer Ingelheim, CoAxia, D-Pharm, Fresenius, GlaxoSmithKline, Janssen-Cilag, MSD, MindFrame, Neurobiological Technologies, Novartis, Novo-Nordisk, Paion, Parke-Davis, Pfizer, Sanofi-Aventis, Sankyo, Servier, Solvay, Thrombogenics, Wyeth, Yamaguchi. H.-C. Diener besitzt keine Aktien oder Anteile von Pharmafirmen. Forschungsprojekte der Universitätsklinik für Neurologie in Essen wurden unterstützt von: AstraZeneca, GSK, Boehringer Ingelheim, Novartis, Janssen-Cilag, Sanofi-Aventis. Die Neurologische Universitätsklinik Essen hat Forschungsmittel von den folgenden Institutionen erhalten: DFG, BMBF, EU, Bertelsmann Stiftung und Heinz-Nixdorf Stiftung.
Dr. Weber und Dr. Frank: keine Interessenkonflikte.
Prof. Weimar hat Honorare für Teilnahme an klinischen Studien, Mitarbeit in Advisory boards und Vorträge erhalten von: Boehringer Ingelheim, Bristol-Myers Squibb, Daiichi Asubio, Novartis, Novo-Nordisk, Sanofi-Aventis.
Prof. Kirchhof hat Honorare für Teilnahme an klinischen Studien, Mitarbeit in Advisory boards und Vorträge erhalten von 3M Medica, MEDA Pharma, AstraZeneca, Bayer Healthcare, Boehringer Ingelheim, MEDA Pharma, Medtronic, Sanofi-Aventis, Servier, Siemens, TAKEDA, MSD, Merck. Unterstützung für Kongressreisen wurde gewährt von: European Society of Cardiology (ESC), European Heart Rhythm Association (EHRA), Kompetenznetz Vorhofflimmern (AFNET). Forschungsprojekte werden gefördert von: BMBF, DFG, EU, 3M Medica/MEDA Pharma, Cardiovascular Therapeutics, Medtronic, OMRON, Sanofi-Aventis, St Jude Medical, Fondation Leducq.
Literatur
1. Grau AJ, Weimar C, Buggle F, Heinrich A, et al. Risk factors, outcome, and treatment in subtypes of ischemic stroke: the German stroke data bank. Stroke 2001;32:2559–66.
2. Heeringa J, van der Kuip DA, Hofman A, Kors JA, et al. Prevalence, incidence and lifetime risk of atrial fibrillation: the Rotterdam study. Eur Heart J 2006;27:949–53.
3. Stroke Risk in Atrial Fibrillation Working Group. Independent predictors of stroke in patients with atrial fibrillation: a systematic review. Neurology 2007;69:546–54.
4. EAFT (European Atrial Fibrillation Trial) Study Group. Secondary prevention in non-rheumatic atrial fibrillation after transient ischaemic attack or minor stroke. Lancet 1993;342:1255–62.
5. Hart R, Pearce L, Miller V, Anderson D, et al. Cardioembolic vs. non-cardioembolic strokes in atrial fibrillation: Frequency and effect of antithrombotic agents in the stroke prevention in atrial fibrillation studies. Cerebrovasc Dis 2000;10:39–43.
6. Hohnloser SH, Pajitnev D, Pogue J, Healey JS, et al. Incidence of stroke in paroxysmal versus sustained atrial fibrillation in patients taking oral anticoagulation or combined antiplatelet therapy: an ACTIVE W Substudy. J Am Coll Cardiol 2007;50:2156–61.
7. Hart RG, Pearce LA, Aguilar MI. Meta-analysis: antithrombotic therapy to prevent stroke in patients who have nonvalvular atrial fibrillation. Ann Intern Med 2007;146:857–67.
8. Gage BF, Waterman AD, Shannon W, Boechler M, et al. Validation of clinical classification schemes for predicting stroke: results from the National Registry of Atrial Fibrillation. JAMA 2001;285:2864–70.
9. Camm AJ, Kirchhof P, Lip G, Schotten U, et al. Guidelines for the management of atrial fibrillation. Eur Heart J 2010: in press.
10. Fuster V, Ryden LE, Cannom DS, Crijns HJ, et al. ACC/AHA/ESC 2006 guidelines for the management of patients with atrial fibrillation. Europace 2006;8:651–745.
11. Lip GY, Nieuwlaat R, Pisters R, Lane DA, et al. Refining clinical risk stratification for predicting stroke and thromboembolism in atrial fibrillation using a novel risk factor-based approach: the euro heart survey on atrial fibrillation. Chest 2010;137:263–72.
12. Mant J, Hobbs F, Fletcher K, Roalfe A, et al. Warfarin versus aspirin for stroke prevention in an elderly community population with atrial fibrillation (the Birmingham Atrial Fibrillation Treatment of the Aged Study, BAFTA): a randomised controlled trial. Lancet 2007;370:493–503.
13. Schwarz UI, Ritchie MD, Bradford Y, Li C, et al. Genetic determinants of response to warfarin during initial anticoagulation. N Engl J Med 2008;358:999–1008.
14. Schulman S, Reilly PA. Dabigatran etexilate: future directions in anticoagulant treatment. Clin Appl Thromb Hemost 2009;15(Suppl 1):32S–41S.
15. Stangier J, Stahle H, Rathgen K, Roth W, et al. Pharmacokinetics and pharmacodynamics of dabigatran etexilate, an oral direct thrombin inhibitor, are not affected by moderate hepatic impairment. J Clin Pharmacol 2008;48:1411–9.
16. Stangier J, Clemens A. Pharmacology, pharmacokinetics, and pharmacodynamics of dabigatran etexilate, an oral direct thrombin inhibitor. Clin Appl Thromb Hemost 2009;15(Suppl 1):9S–16S.
17. Connolly SJ, Ezekowitz MD, Yusuf S, Eikelboom J, et al. Dabigatran versus warfarin in patients with atrial fibrillation. N Engl J Med 2009;361:1139–51.
18. Eikelboom JW, Wallentin L, Yusuf S, Ezekowitz MD, et al. Does dabigatran improve stroke-prevention in atrial fibrillation? J Thromb Haemost 2010;8:1438–9.
19. Turpie AG. New oral anticoagulants in atrial fibrillation. Eur Heart J 2008;29:155–65.
20. Ezekowitz MD, Reilly PA, Nehmiz G, Simmers TA, et al. Dabigatran with or without concomitant aspirin compared with warfarin alone in patients with nonvalvular atrial fibrillation (PETRO Study). Am J Cardiol 2007;100:1419–26.
21. Ezekowitz MD, Connolly S, Parekh A, Reilly PA, et al. Rationale and design of RE-LY: randomized evaluation of long-term anticoagulant therapy, warfarin, compared with dabigatran. Am Heart J 2009;157:805–10,810.e1–2.
22. Executive Steering Committee on behalf of the SPORTIF III Investigators. Stroke prevention with the oral direct thrombin inhibitor ximelagatran compared with warfarin in patients with nonvalvular atrial fibrillation (SPORTIF III): randomised controlled trial. Lancet 2003;362:1691–8.
23. Diener HC. Stroke prevention using the oral direct thrombin inhibitor ximelagatran in patients with nonvalvular atrial fibrillation. Pooled analysis from the SPORTIF III and V studies. Cerebrovasc Dis 2006;21:279–93.
24. Albers G, Diener H-C, Frison L, Grind M, et al. Ximelagatran vs. warfarin for stroke prevention in patients with nonvalvular atrial fibrillation. JAMA 2005;293:690–8.
25. Stangier J. Clinical pharmacokinetics and pharmacodynamics of the oral direct thrombin inhibitor dabigatran etexilate. Clin Pharmacokinet 2008;47:285–95.
26. Diener HC, Connolly SJ, Ezekowitz MD, Wallentin L, et al. Dabigatran compared with warfarin in patients with atrial fibrillation and previous transient ischaemic attack or stroke: a subgroup analysis of the RE-LY trial. Lancet Neurol 2010;9:1157–63.
27. Oldgren J, et al. Dabigatran etexilate versus warfarin in atrial fibrillation patients with low, moderate and high CHADS2 score – a RE-LY® subgroup analysis. ACC 2010; Abstract 0903-04.
Prof. Dr. med. Hans-Christoph Diener, Dr. med. Ralph Weber, Prof. Dr. med. Christian Weimar, Dr. med. Benedikt Frank, Universitätsklinik für Neurologie und Schlaganfallzentrum, Universitätsklinikum Essen, Hufelandstraße 55, 45122 Essen, E-Mail: hans.diener@uni-duisburg-essen.de
Prof. Dr. med. Paulus Kirchhof, Medizinische Klinik und Poliklinik C, IZKF Münster, Kompetenznetz Vorhofflimmern, Universitätsklinikum Münster, Albert-Schweitzer-Straße 33, 48149 Münster
Dabigatran for the prevention of stroke in patients with atrial fibrillation
Atrial fibrillation (AF) is an important risk factor for stroke. Oral anticoagulation with vitamin-K-antagonists reduces stroke risk in patients with AF by about 64%. The risk of bleeding is only acceptable if the international normalized ratio (INR) is kept between 2.0 and 3.0. Oral direct thrombin antagonists such as dabigatran are given in a fixed daily dose irrespective of age, body weight or ethnicity. Dabigatran has no interaction with food and only minimal interactions with a few other drugs. The RE-LY study in 18,133 patients with atrial fibrillation showed that dabigatranetexilate 110 mg bid is as effective as warfarin in the prevention of stroke and systemic embolism and that dabigatranetexilate 150 mg bid is superior to warfarin. Both doses of dabigatranetexilate have a significantly lower incidence of cerebral hemorrhage or intracranial bleeds. Dabigatran offers a safe and effective alternative treatment to warfarin in patients with AF.
Key words: Atrial fibrillation, stroke, vitamin-K-antagonists, direct thrombin antagonists, dabigatran
Psychopharmakotherapie 2011; 18(04)
