Abdol A. Ameri, Weidenstetten
Neuropathische Schmerzen entstehen als direkte Folge einer Läsion oder Erkrankung des somatosensorischen Systems. Die Nervenschädigung kann sowohl Strukturen in Gehirn und Rückenmark (zentrale Neuropathie) als auch periphere Nerven (periphere Neuropathie) betreffen und dementsprechend zu einem unterschiedlichen klinischen Bild führen. Die Prävalenz für neuropathische Schmerzen insgesamt liegt weltweit zwischen 3 und 8%. Zu den häufigsten Ursachen der Nervenschädigung zählen Herpes-Zoster-Infektionen, Diabetes mellitus und HIV-Infektionen.
Periphere neuropathische Schmerzen sind durch chronisch brennende oder stechende Schmerzen gekennzeichnet, häufig auch durch einschießende, attackenartige Schmerzen oder Dysästhesien. Bei einigen Patienten lassen sich selbst durch normalerweise nicht schmerzhafte Reize Schmerzen hervorrufen (Allodynie). So kann das Bestreichen des Hautareals mit einem Wattestäbchen oder mit dem Finger Schmerzsensationen erzeugen. Die jeweiligen Empfindungen der Patienten hängen davon ab, welche Fasersysteme betroffen sind. Bei einer Schädigung von A-beta-Fasern klagen die Patienten häufig über ein pelziges Gefühl, Kribbeln oder ein Gefühl des Eingeschnürtseins. Wenn A-delta- oder C-Fasern geschädigt sind, herrschen in der Regel brennende Dysästhesien vor.
So wie die Symptomatik erhebliche interindividuelle Unterschiede aufweist, ist auch das therapeutische Vorgehen in höchstem Maße individuell. Die Auswahl der Medikation richtet sich nach der zugrundeliegenden Schmerzentität und der Symptomkonstellation sowie nach den Komorbiditäten. Bisher besteht in der Therapie neuropathischer Schmerzen ein erheblicher ungedeckter Bedarf. Zahlreiche Patienten werden mit nichtsteroidalen Antirheumatika behandelt, obschon es keine Evidenz für ihre Wirksamkeit in dieser Indikation gibt und ihr Einsatz mit einem Risiko gastrointestinaler Nebenwirkungen verbunden ist.
Capsaicin: Wirkung in der Peripherie
Eine neue Möglichkeit zur Behandlung peripherer neuropathischer Schmerzen bei nichtdiabetischen erwachsenen Patienten ist ein Pflaster mit hochdosiertem Capsaicin (8%, QutenzaTM). Nach Applikation stimuliert der Wirkstoff den TRPV1(Transient receptor potential vanilloid 1)-Rezeptor auf kutanen Nervenfasern [2]. Die hohe Dosis von Capsaicin führt nach einer initialen Schmerzzunahme zu einem reversiblen Funktionsverlust der nozizeptiven Afferenzen und bewirkt so eine Schmerzlinderung. Der Wirkstoff ist in ein modernes kutanes Applikationssystem eingebettet, das eine rasche Freisetzung und Aufnahme in die Haut ermöglicht. Die Hautstelle im Bereich der schmerzhaften Körperregion, auf die das Pflaster aufgeklebt werden soll, wird vor der Applikation mit einem topischen Lokalanästhetikum vorbehandelt, um die Nervenfasern kurzfristig auszuschalten und die Schmerzwirkung der TRPV1-Stimulation zu reduzieren. Das Pflaster wird nach 30 Minuten (im Bereich des Fußes) beziehungsweise 60 Minuten (am Rumpf) wieder entfernt [3].
Die analgetische Wirksamkeit des neuen Pflasters wurde bei Patienten mit postherpetischer Neuralgie (PHN) und HIV-assoziierter distal sensorischer Polyneuropathie (HIV) nachgewiesen [4, 5]. In den Studien führte die einmalige Applikation zu einer gegenüber einem Kontrollpflaster (mit niedrig dosiertem Capsaicin) signifikanten Schmerzreduktion (primärer Endpunkt: Veränderung des durchschnittlichen Schmerzes innerhalb der letzten 24 Stunden, gemessen als NPRS Score [numeric pain rating scale] über Woche 2–8 [PHN] bzw. Woche 2–12 [HIV], gegenüber dem Ausgangswert). Die Wirkung setzte bereits in der ersten Woche ein und blieb sowohl bei Patienten mit postherpetischer Neuropathie als auch bei Patienten mit HIV-assoziierter Neuropathie über 12 Wochen erhalten (Abb. 1).
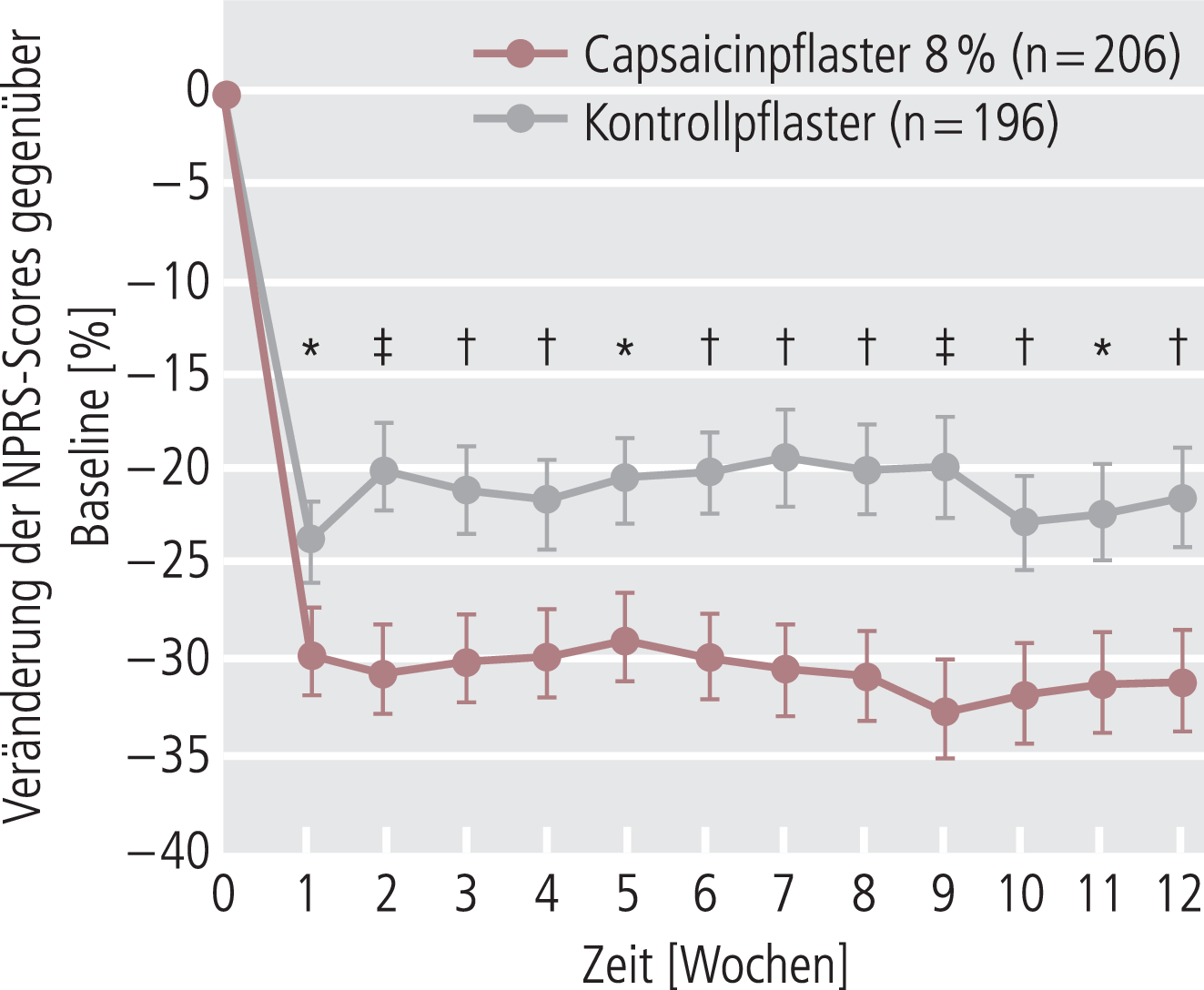
Abb. 1. Schmerzlinderung nach einmaliger Applikation eines hochdosierten Capsaicin-Pflasters bzw. eines Kontrollpflasters mit 0,04% Capsaicin bei Patienten mit postherpetischer Neuropathie. *p<0,05; †p<0,01; ‡p<0,001 [nach 4]
Bei Patienten mit postherpetischer Neuropathie betrug die mittlere Schmerzreduktion in Woche 2–8 29,6% (Kontrolle: 19,6%; p<0,001), und 44% der Patienten erreichten eine Schmerzlinderung um mindestens 30% in den Wochen 2–12 [4].
Bei der Anwendung des Pflasters ist Vorsicht geboten, sie sollte daher von einem Arzt oder einer medizinischen Fachkraft unter Aufsicht eines Arztes durchgeführt werden. Akute Schmerzen während und nach der Behandlung können durch örtliche Kühlung oder mit oralen Analgetika (z.B. kurzwirksamen Opioiden) behandelt werden. Bei Bedarf kann die Anwendung alle 90 Tage wiederholt werden [3].
Quellen
1. Priv.-Doz. Dr. med. Rainer Freynhagen, Tutzing, Prof. Dr. med. Thomas R. Tölle, München, Launch-Pressekonferenz „Neuartige Schmerztherapie mit hochdosiertem Capsaicin-Pflaster 8% bei peripheren neuropathischen Schmerzen“, veranstaltet von Astellas Pharma GmbH im Rahmen des Deutschen Schmerz- und Palliativtags, Frankfurt, 19. März 2010.
2. Caterina MJ, Julius D. The vanilloid receptor: a molecular gateway to the pain pathway. Annu Rev Neurosci 2001;24:487–517.
3. Fachinformation QutenzaTM, Stand Februar 2010.
4. Backonja M, Wallace MS, Blonsky ER, et al. NGX-4010, a high-concentration capsaicin patch, for the treatment of postherpetic neuralgia: a randomised, double-blind study. Lancet Neurol 2008;7:1106–12.
5. Simpson DM, Bowun S, Tobias J, et al. Controlled trial of high-concentration capsaicin patch for treatment of painful HIV neuropathy. Neurology 2008;70:2305–13.
Psychopharmakotherapie 2010; 17(05)
