Nikolas Klein, Helene Wallner und Siegfried Kasper, Wien
Schizophrene Störungen kommen weltweit mit einer Lebenszeitprävalenz von 1% vor. Etwa 24 Millionen Menschen leiden zurzeit an Schizophrenie [31]. Die Erkrankung selbst stellt sowohl für den Patienten als auch für dessen Angehörige und das Umfeld eine große Belastung dar. Auch volkswirtschaftlich bedeutet das Management der Schizophrenie eine Herausforderung [22].
Die antipsychotische Behandlung erfolgt in erster Linie mit den neueren atypischen Antipsychotika, manchmal auch noch mit den älteren typischen Neuroleptika [13]. Alle derzeit erhältlichen Antipsychotika wirken unter anderem über eine Blockade des Dopamin-2- (D2-)Rezeptors. Dieser Antagonismus am D2-Rezeptor führt einerseits zu einer Reduktion der Positivsymptome der Schizophrenie, ist aber andererseits auch für die subjektiv sehr belastenden Nebenwirkungen, wie die extrapyramidal-motorische Symptomatik (EPS), aber auch für eine Erhöhung des Prolactinspiegels, verantwortlich.
Wie die alten typischen Neuroleptika wirken auch die neuen atypischen Antipsychotika auf die so genannte Positivsymptomatik. Zusätzlich entfalten atypische Antipsychotika ihre Wirkung auf die Negativsymptomatik, kognitiven und affektiven Symptome [10, 12]. Weiterhin verursachen sie deutlich weniger EPS und zum Teil eine geringere Prolactinerhöhung. Manche atypischen Antipsychotika verursachen jedoch andere Nebenwirkungen wie beispielsweise Gewichtszunahme, ein metabolisches Syndrom, Sedierung oder eine Verlängerung der QTc-Zeit.
Aripiprazol
Aripiprazol ist ein neues atypisches Antipsychotikum aus der Chinolinon-Klasse (Abb. 1). Es ist in den USA seit November 2002 und in Deutschland und Österreich seit Mitte 2004 als Arzneimittel zur Behandlung der Schizophrenie zugelassen [25]. Es zeichnet sich durch einen bisher einzigartigen Wirkungsmechanismus aus [15, 27].
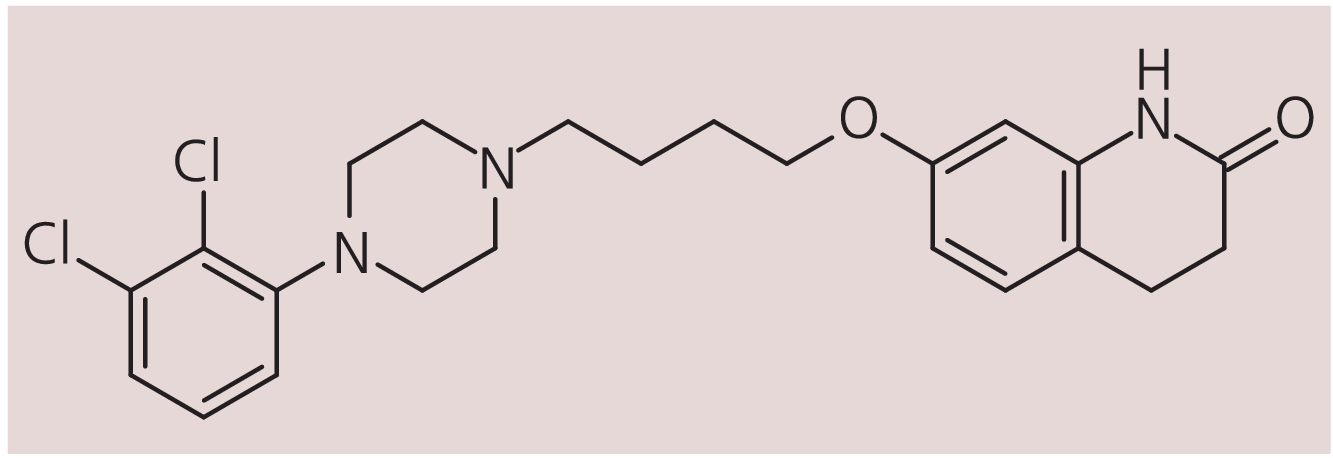
Abb. 1. Aripiprazol
Aripiprazol wirkt am D2-Rezeptor als partieller Agonist [1, 2, 5–7, 15, 16, 27, 30]. Die intrinsische Aktivität eines partiellen Agonisten, und damit die durch ihn induzierte biologische Reaktion, liegt zwischen der eines reinen Agonisten und der eines Antagonisten. In Gegenwart eines reinen Agonisten mit hoher intrinsischer Aktivität entfalten partielle Agonisten dementsprechend eine funktionelle antagonistische Aktivität. Fehlt jedoch der reine Agonist, so haben partielle Agonisten eine funktionell agonistische Aktivität am Rezeptor. Partielle Dopamin-Agonisten wirken somit als „Stabilisator“ des gesamten Dopamin-Systems [28, 29]. Eine Substanz mit solch einem Wirkungsprinzip sollte also im mesolimbischen System, in dem eine übermäßige Dopamin-Aktivität für die produktive Symptomatik verantwortlich gemacht wird, als funktioneller Antagonist wirken. Dagegen wird eine Unterfunktion in der mesokortikalen Bahn für die Negativsymptomatik verantwortlich gemacht; hier würde ein partieller Agonist eine funktionell agonistische Aktivität entfalten. Außerdem sollten durch die intrinsische Aktivität des partiellen Agonisten weniger oder keine Störungen der nigrostriatalen Bahnen (EPS) oder der tuberoinfundibulären Bahnen (Prolactinerhöhung) hervorgerufen werden.
Pharmakodynamik
Aripiprazol wirkt hauptsächlich als partieller Agonist sowohl auf den D2- als auch auf den 5-HT1A-Rezeptor [8, 21, 27]. Des Weiteren besitzt es antagonistische Eigenschaften für 5-HT2-Rezeptoren [21, 27]. Moderate bis schwache antiadrenerge und antihistaminerge Eigenschaften wurden festgestellt. Auch wurde gezeigt, dass Aripiprazol eine schwache Affinität zum Serotonin-Wiederaufnahmetransporter besitzt. Aripiprazol bindet praktisch nicht an cholinerge Rezeptoren, so dass anticholinerge Nebenwirkungen nicht beobachtet werden. Eine Zusammenstellung der Affinität von Aripiprazol zu den einzelnen Rezeptoren ist in Tabelle 1 dargestellt [21, 27].
Tab. 1. Ki-Werte von Aripiprazol für verschiedene Neurotransmitter-Rezeptoren und -transporter [21, 27]
|
Rezeptor |
Ki |
Affinität |
|
D2 (Dopamin) |
0,45–3,3 nmol/l |
Hoch |
|
D3 (Dopamin) |
0,8 nmol/l |
|
|
5-HT1A (Serotonin) |
1,7–5,6 nmol/l |
|
|
5-HT2A (Serotonin) |
3,4–8,7 nmol/l |
|
|
5-HT2B (Serotonin) |
0,36 mmol/l |
|
|
D4 (Dopamin) |
44 nmol/l |
Mittel |
|
5-HT2C (Serotonin) |
15–180 nmol/l |
|
|
5-HT7 (Serotonin) |
10,3–39 nmol/l |
|
|
Alpha-adrenerg |
25,7–37,8 nmol/l |
|
|
H1 (Histamin) |
25,1–61 nmol/l |
|
|
Serotonin-Transporter |
98–1080 nmol/l |
Gering |
|
D1 (Dopamin) |
265–1960 nmol/l |
|
|
M (Muscarin) |
>1500 nmol/l |
Pharmakokinetik
Aripiprazol wird nach oraler Verabreichung gut resorbiert. Nach Einmalgabe werden maximale Plasmaspiegel nach 3,5 bis 5 Stunden, nach Mehrfachgabe nach etwa 3 Stunden erreicht [19]. Die absolute orale Bioverfügbarkeit liegt bei 87%. Nach Mehrfachgabe von Aripiprazol wird nach etwa 14 Tagen der Steady State erreicht, die Plasmaspiegel liegen dann 3- bis 4-mal höher als nach einmaliger Verabreichung. In einem Dosisbereich zwischen 5 und 30 mg besteht eine lineare Abhängigkeit des Plasmaspiegels von der verabreichten Dosis. Aripiprazol verteilt sich größtenteils extravaskulär, das Verteilungsvolumen beträgt 404 l. Aripiprazol ist im Blut zu mehr als 99% an Plasmaproteine (hauptsächlich an Albumin) gebunden.
Die Metabolisierung von Aripiprazol erfolgt hauptsächlich in der Leber über Cytochrom P450 (CYP) 3A4 und CYP2D6. Weniger als 1% wird unverändert über den Urin und etwa 18% werden über den Stuhl ausgeschieden. Die Mittelwerte der Halbwertszeiten liegen für die verschiedenen Dosierungen zwischen 58 und 78,6 Stunden [19].
Der Hauptmetabolit von Aripiprazol ist Dehydroaripiprazol. Dieser Metabolit ist auch pharmakologisch aktiv und wirkt als partieller Agonist am D2-Rezeptor. Maximale Plasmaspiegel von Dehydroaripiprazol werden nach etwa 60 Stunden erreicht.
Die wichtigsten pharmakokinetischen Parameter sind in Tabelle 2 zusammengefasst [19].
Tab. 2. Pharmakokinetische Eigenschaften von Aripiprazol und seinem Hauptmetaboliten Dehydroaripiprazol
|
tmax |
Orale Bioverfügbarkeit |
Eliminations-HWZ [h](1) |
Cmax(2) |
AUC(2) |
|
|
Aripiprazol [19] |
3–5 |
87% |
58–78,6 |
70,8 |
1063 |
|
Dehydroaripiprazol [18] |
60 |
94 |
14,7 |
1433 |
(1) Abhängig von der Dosierung
(2) Nach einmaliger Verabreichung von 15 mg Aripiprazol
Klinische Wirksamkeit
Schizophrenie und schizoaffektive Störungen
In verschiedenen Kurz- und Langzeitstudien wurde die Wirksamkeit von Aripiprazol zur Behandlung der Schizophrenie und schizoaffektiver Störungen belegt [9, 11, 23, 24]. Die empfohlene Dosierung liegt bei 15 mg täglich. In einigen Studien wurden allerdings Dosierungen von bis zu 30 mg pro Tag untersucht [11]. Im Folgenden werden die Ergebnisse der Kurz- und Langzeitstudien besprochen.
Für die US-amerikanische Zulassung wurden vom Hersteller insgesamt fünf Plazebo-kontrollierte Kurzzeitstudien vorgelegt. Die ersten drei Studien zeigten die Plazebo-Überlegenheit von Aripiprazol (a bis c), zwei andere Studien konnten keine statistische Überlegenheit gegenüber Plazebo zeigen (d und e).
a) Kane et al. untersuchten über vier Wochen insgesamt 414 Patienten mit Schizophrenie oder schizoaffektiver Störung [9]. Die Patienten erhielten entweder 15 mg oder 30 mg Aripiprazol einmal täglich. Als Vergleichssubstanz wurde 10 mg Haloperidol oder Plazebo verwendet.
Nach vierwöchiger Behandlung konnte unter Aripiprazol eine im Vergleich zu Plazebo signifikante Reduktion des Gesamtwertes der Positive and Negative Syndrome Scale (PANSS) sowie der CGI-S (Clinical global impression – severity) erzielt werden. Die Negativsymptomatik besserte sich unter 15 mg/d Aripiprazol signifikant im Vergleich zu Plazebo. Dies traf allerdings nicht unter 30 mg/d Aripiprazol zu. Auch unter Haloperidol konnte im Vergleich zu Plazebo eine signifikante Verbesserung gegenüber den Ausgangswerten der oben erwähnten Skalen erzielt werden. Das Ausmaß der Besserung war dem von Aripiprazol ähnlich. Durch die Kontrollsubstanz Haloperidol sollte ein generelles Ansprechen der Studienpopulation nachgewiesen werden, es erfolgte leider kein direkter Vergleich zwischen Aripiprazol und Haloperidol.
b) Potkin et al. schlossen in ihrer vier Wochen dauernden Studie insgesamt 404 Patienten mit Schizophrenie oder schizoaffektiver Störung ein [24]. Sie verabreichten 20 mg/d oder 30 mg/d Aripiprazol und verglichen mit Plazebo und 6 mg/d Risperidon. Auch hier konnte nach vier Wochen eine im Vergleich zu Plazebo signifikante Reduktion von Positiv- und Negativsymptomatik sowie des CGI-S-Werts erzielt werden. Hier wurde allerdings festgehalten, dass mit 30 mg/d Aripiprazol keine bessere therapeutische Wirkung als mit 20 mg/d erzielt werden kann. Auch unter Risperidon, das ebenfalls zum Nachweis des generellen Ansprechens der Studienpopulation eingesetzt wurde, konnte eine signifikante Verbesserung der Symptomatik im Vergleich zu Plazebo erzielt werden. Das Ausmaß der Verbesserung war vergleichbar mit Aripiprazol. Leider erfolgte auch in dieser Studie kein direkter Vergleich zwischen den beiden aktiven Substanzen.
c) In dieser letzten im Rahmen des FDA-Zulassungsverfahrens durchgeführten Studie wurden 420 Patienten mit Schizophrenie über sechs Wochen mit 10 mg/d, 15 mg/d oder 20 mg/d Aripiprazol behandelt [4]. Zum Vergleich wurde Plazebo verabreicht. Auch in dieser Studie wurde die Wirksamkeit von Aripiprazol auf sowohl Positiv- als auch Negativsymptomatik bestätigt. Hier war die 10-mg-Dosis ausreichend wirksam, durch eine Erhöhung der Dosis konnte keine Verbesserung des therapeutischen Effekts erreicht werden.
d) In der ersten negativen Plazebo-kontrollierten Studie wurden 103 Patienten untersucht (FDA Nr. 93202 [4]). Aripiprazol und Haloperidol wurden einschleichend dosiert, beginnend mit 5 mg/d Aripiprazol oder Haloperidol bis zu einer Zieldosis von 30 mg/d Aripiprazol oder 20 mg/d Haloperidol. Unter Aripiprazol kam es zu einer Verminderung des Werts der Brief Psychiatric Rating Scale (BPRS) um 7,2 Punkte. Unter Haloperidol konnte eine Reduktion von 8,1 Punkten, unter Plazebo von 2,1 Punkten erzielt werden. In dieser Studie zeigte sich eine nummerische Überlegenheit von Aripiprazol gegenüber Plazebo, in der statistischen Auswertung unterschied sich Aripiprazol allerdings nicht von Plazebo. Diese Studie wurde daher von der amerikanischen Arzneizulassungsbehörde (FDA) als negativ bewertet.
e) Die zweite negativ bewertete Studie (FDA Nr. 94202 [4]) war ein Vergleich von Haloperidol 10 mg/d mit Aripiprazol 2 mg/d, 10 mg/d oder 30 mg/d. An dieser vierwöchigen doppelblinden Studie nahmen insgesamt 300 Patienten teil. Unter den Patienten, die die gesamten vier Wochen der Studie beendeten, konnte weder für Haloperidol noch für Aripiprazol eine statistisch signifikante Verbesserung des BPRS-Werts und der Clinical-Global-Impression-Werte (CGI) im Vergleich zu Plazebo erzielt werden.
Durch die oben beschriebenen, positiv bewerteten Studien wurde gezeigt, dass 15 mg/d Aripiprazol innerhalb von ein bis zwei Wochen effektiv in der Behandlung der Positiv- und Negativsymptomatik waren. Höhere Dosierungen waren im Vergleich zu Plazebo ebenfalls wirksam, hatten jedoch keine bessere Wirksamkeit als die 15-mg-Dosierung. Die Ergebnisse der drei positiv bewerteten Kurzzeitstudien sind in Tabelle 3 zusammengefasst.
Tab. 3. Kurzzeitstudien zur Wirksamkeit von Aripiprazol zur Behandlung der Schizophrenie und schizoaffektiver Störungen
|
Studie |
Medikation |
Patienten |
PANSS total |
Änderung |
PANSS negativ |
Änderung |
|
Kane et al. 2002 [9] |
Aripiprazol 15 mg/d |
102 |
98,5 |
–15,5** |
25,1 |
–3,6* |
|
Potkin et al. 2003 [24] |
Aripiprazol 20 mg/d |
101 |
94,4 |
–14,5* |
23,6 |
–3,4* |
|
FDA 2002 [4] |
Aripiprazol 10 mg/d |
103 |
92,8 |
–15,0** |
23,4 |
–3,5** |
PANSS = Positive and Negative Syndrome Scale, * p<0,05, ** p<0,001
Marder et al. fassten die Ergebnisse mehrerer Plazebo-kontrollierter Kurzzeitstudien in einer Metaanalyse zusammen [20]. Sie zeigten, dass Aripiprazol in einer Dosierung von 15 mg/d signifikant besser wirksam war als Plazebo, mit einem sichtbaren therapeutischen Effekt ab der ersten Behandlungswoche. Im Gegensatz zu Haloperidol unterschied sich Aripiprazol statistisch nicht von Plazebo in Bezug auf das Auftreten von EPS und Akathisie.
Als letzte Kurzzeitstudie soll hier noch die Arbeit von Casey et al. erwähnt werden [3]. Diese Gruppe untersuchte die Umstellung von anderen Antipsychotika auf Aripiprazol durch drei Vorgangsweisen: (a) Abruptes Absetzen des alten Antipsychotikums und anschließende Gabe von 30 mg/d Aripiprazol, (b) sofortige Gabe von 30 mg/d Aripiprazol und zweiwöchiges Ausschleichen des alten Antipsychotikums, und (c) zweiwöchiges Einschleichen von Aripiprazol auf 30 mg/d bei paralleler Reduktion der Vormedikation. Unabhängig von der Vormedikation und der Art der Umstellung besserten sich PANSS und CGI.
In einer Langzeitstudie über 52 Wochen untersuchten Kasper et al. insgesamt 1 283 Patienten mit einer akuten psychotischen Episode im Rahmen einer chronisch schizophrenen Grunderkrankung [11]. Die Patienten erhielten entweder 30 mg/d Aripiprazol oder 10 mg/d Haloperidol. Die Ansprechraten lagen für Haloperidol und Aripiprazol bei 69% und 72%. Nach 52-wöchiger Behandlung blieben 77% der Patienten unter Aripiprazol rezidivfrei, während dies nur bei 73% unter der Behandlung mit Haloperidol der Fall war. Betrachtet man hingegen Negativsymptomatik und depressive Symptome an Hand von PANSS und der Montgomery-Åsberg Depression Rating Scale (MADRS), so war Aripiprazol in der Behandlung dieser Symptome Haloperidol signifikant überlegen. Aripiprazol war zusätzlich besser verträglich als Haloperidol. So brachen mehr als doppelt so viele Patienten in der Haloperidol-Gruppe die Studie auf Grund von unerwünschten Nebenwirkungen ab und die Effizienzberechnung aus Effektivität und Tolerabilität ergab eine signifikante Überlegenheit von Aripiprazol im Vergleich zu Haloperidol.
Pigott et al. untersuchten die Rückfallwahrscheinlichkeit bei chronisch schizophrenen Patienten (ohne akute Exazerbation) nach 26-wöchiger Behandlung mit entweder 15 mg/d Aripiprazol oder Plazebo [23]. Bis zum Studienende blieben 62,6% der Patienten unter Aripiprazol-Therapie frei von Rezidiven. Im Gegensatz dazu blieben nur 39,4% der Plazebo-Patienten rezidivfrei. Auch in dieser Studie konnte durch Aripiprazol eine im Vergleich zu Plazebo bessere Wirksamkeit an Hand von CGI-S, CGI-I, PANSS und der BPRS festgestellt werden. Im Gegensatz zu den oben beschriebenen Studien konnte in dieser Arbeit keine im Vergleich zu Plazebo überlegene Wirkung auf die Negativsymptomatik festgestellt werden.
Bipolare Störungen
Atypische Antipsychotika werden zunehmend zur Behandlung bipolarer Störungen eingesetzt. Es wurde berichtet, dass bis zu 70% der Verordnungen von atypischen Antipsychotika für andere psychiatrische Erkrankungen als die Schizophrenie gemacht werden [26]. In einer dreiwöchigen doppelblinden, Plazebo-kontrollierten und randomisierten Studie wurde Aripiprazol an insgesamt 262 Patienten mit bipolarer Störung untersucht [14]. In dieser Studie konnte eine deutliche Besserung der manischen Symptomatik unter Aripiprazol erreicht werden, die sich statistisch signifikant von Plazebo unterschied. In einer weiteren Studie wurde Aripiprazol mit Plazebo und Haloperidol zur Behandlung von akuten manischen Phasen im Rahmen einer bipolaren Grunderkrankung verglichen [17]. Aripiprazol war sowohl gegenüber Plazebo als auch Haloperidol überlegen. Patienten sprachen unter Aripiprazol etwa doppelt so häufig an wie unter Haloperidol. Eine Besserung der manischen Symptomatik konnte unter Aripiprazol bereits nach vier Behandlungstagen gesehen werden. Weiterhin zeichnete sich Aripiprazol durch einen im Vergleich zu Haloperidol besseren rückfallsprophylaktischen Effekt aus.
Auf Grund der aktuellen Datenlage wurde Aripiprazol im Oktober 2004 von der FDA zur Behandlung manischer und gemischter Episoden bei der bipolaren Störung zugelassen.
Verträglichkeit
Aripiprazol hat sich im Dosisbereich zwischen 2 mg/d und 30 mg/d als gut verträglich erwiesen. Als häufigste unerwünschte Nebenwirkungen wurden Kopfschmerzen, Akathisie, Angst und Schlaflosigkeit beschrieben. Mit zunehmender Dosis wurde auch über Somnolenz berichtet. In geringem und kleinem Ausmaß können EPS, Tremor, Agitiertheit und Gewichtszunahme auftreten. Der Großteil dieser unerwünschten Wirkungen tritt innerhalb der ersten zwei Behandlungswochen auf und klingt dann ab [3]. In Tabelle 4 werden die häufigsten unerwünschten Wirkungen unter Aripiprazol genannt und denen von Haloperidol gegenübergestellt.
Tab. 4. Unerwünschte Wirkungen in der Langzeitstudie (52 Wochen), die mit einer Inzidenz von ≥5% auftraten [11]
|
Unerwünschte Wirkung |
Aripiprazol |
Haloperidol |
|
Gesamt |
78% |
87% |
|
Schlafstörungen |
22% |
20% |
|
Psychose |
18% |
16% |
|
Akathisie |
13% |
25% |
|
Angst |
13% |
12% |
|
EPS |
10% |
30% |
|
Kopfschmerzen |
8% |
9% |
|
Agitation |
6% |
7% |
|
Müdigkeit |
5% |
7% |
|
Gewichtszunahme |
5% |
3% |
|
Tremor |
4% |
10% |
EPS-Nebenwirkungen traten in der Langzeitbehandlung (52 Wochen) unter Haloperidol mehr als doppelt so häufig auf wie unter Aripiprazol [11]. Dies spiegelte sich auch in der anticholinergen Begleitmedikation wider: Mehr als die Hälfte (57%) der Patienten, die Haloperidol erhielten, benötigten Anticholinergika zur Behandlung der EPS. Im Gegensatz dazu war dies bei nur 23% der Patienten mit Aripiprazol der Fall. Aus den Plazebo-kontrollierten Studien ergab sich, dass das Auftreten von EPS unter Aripiprazol mit Plazebo vergleichbar war [9, 23]. Das Risiko für tardive Dyskinesien lag in einer Metaanalyse bei 2 von 926 Patienten unter Aripiprazol und bei 1 von 413 Patienten unter Plazebo [20]. Unter Aripiprazol trat eine leichte mit Haloperidol vergleichbare Gewichtszunahme auf, die jedoch deutlich unter der von Olanzapin lag. Diese Gewichtszunahme traf vor allem Patienten mit geringem Body-Mass-Index (BMI <23 kg/m2). Bei Patienten mit einem BMI >27 kg/m2 kam es unter Aripiprazol sogar zu einer Gewichtsreduktion [11]. Das Auftreten eines metabolischen Syndroms ist unter Aripiprazol-Therapie nicht zu erwarten.
Im Gegensatz zu anderen Antipsychotika führt die Behandlung mit Aripiprazol zu einer Verringerung und nicht zu einer Erhöhung des Prolactinspiegels im Serum. Dies ist von klinischer Relevanz, da eine Erhöhung des Prolactins zu für den Patienten sehr störenden Nebenwirkungen wie Impotenz, Amenorrhö oder Galaktorrhö führen kann. Unter Aripiprazol traten im Vergleich zu Haloperidol keine signifikanten EKG-Veränderungen, im Besonderen keine Verlängerung der QTc-Zeit auf [9, 11, 24]. In Tabelle 5 sind die wichtigsten Nebenwirkungen von typischen Neuroleptika, atypischen Antipsychotika und Aripiprazol gegenübergestellt.
Tab. 5. Ausgewählte unerwünschte Wirkungen von Aripiprazol, verglichen mit den drei atypischen Antipsychotika Risperidon, Olanzapin und Clozapin und dem typischen Neuroleptikum Haloperidol
|
Aripiprazol |
Risperidon |
Olanzapin |
Clozapin |
Haloperidol |
|
|
EPS oder TD |
0 |
+ |
0/+ |
0/+ |
+++ |
|
Sedierung |
+/– |
0 |
++ |
+++ |
+ |
|
Erhöhte Prolactinspiegel |
0 |
++ |
0 |
0 |
++ |
|
Gewichtszunahme |
+/–(1) |
+ |
+++ |
+++ |
+ |
|
QTc-Verlängerung |
0 |
0 |
0 |
0 |
+ |
0 = nicht vorhanden oder kein signifikanter Unterschied zu Plazebo, +/– = vereinzelt, + = selten/gering, ++ = mäßig, +++ = ausgeprägt
EPS = extrapyramidale Symptome, TD = tardive Dyskinesie
(1)Gewichtszunahme nur bei BMI <23 kg/m2
Schlussbemerkung
Typische Neuroleptika der ersten Generation zeichneten sich hauptsächlich durch eine Blockade des Dopamin-Rezeptors aus. Die gute antipsychotische Wirksamkeit wurde auf Kosten der Verträglichkeit erreicht. Extrapyramidale Nebenwirkungen standen an der Tagesordnung. Atypische Antipsychotika der zweiten Generation stellen eine entscheidende Weiterentwicklung dar. Sie zeichnen sich durch eine geringere Neigung zu beziehungsweise das vollkommene Fehlen von extrapyramidalen Nebenwirkungen aus. Wie die typischen Neuroleptika wirken auch atypische Antipsychotika über eine Blockade des Dopamin-Rezeptors. Zusätzlich greift ein Großteil dieser Substanzen der zweiten Generation antagonistisch am Serotonin-Rezeptor an, was für die atypischen Eigenschaften mitverantwortlich gemacht wird.
Aripiprazol eröffnet eine neue Generation der Antipsychotika. Als partieller Dopamin-Agonist unterscheidet es sich von den beiden alten Klassen. Je nach Vorhandensein endogener, aber auch exogener, Liganden entfaltet es eine funktionelle antagonistische oder aber funktionelle agonistische Aktivität. Daher ist zu überlegen, Substanzen dieser Klasse nicht nur einfach als Weiterentwicklung in die Klasse der atypischen Antipsychotika der zweiten Generation subzusummieren. Vielmehr sollte diese dritte Generation der modulierenden Antipsychotika als eine eigene Klasse, nämlich die der partiellen Dopamin-Agonisten, gesehen werden. Aripiprazol wäre somit der Prototyp dieser dritten Generation von Antipsychotika, den partiellen Dopamin-Agonisten, und somit eine wichtige Erweiterung des Therapiearsenals bei Schizophrenie und bipolaren Störungen.
Literatur
1. Burris KD, Molski TF, Xu C, et al. Aripiprazole, a novel antipsychotic, is a high-affinity partial agonist at human dopamine D2 receptors. J Pharmacol Exp Ther 2002;302:381–9.
2. Carlsson ML, Carlsson A, Nilsson M. Schizophrenia: from dopamine to glutamate and back. Curr Med Chem 2004;11:267–77.
3. Casey DE, Carson WH, Saha AR, Liebeskind A, et al. Switching patients to aripiprazole from other antipsychotic agents: a multicenter randomized study. Psychopharmacology (Berl) 2003;166:391–9.
4. FDA. Medical Reviews Application Number 21-436. In: www.fda.gov/cder/foi/nda/2002/21-436_Abilify.htm;http://www.fda.gov/cder/foi/nda/2002/21-436_Abilify.htm; 2002.
5. Grunder G, Carlsson A, Wong DF. Mechanism of new antipsychotic medications: occupancy is not just antagonism. Arch Gen Psychiatry 2003;60:974–7.
6. Inoue A, Miki S, Seto M, Kikuchi T, et al. Aripiprazole, a novel antipsychotic drug, inhibits quinpirole-evoked GTPase activity but does not up-regulate dopamine D2 receptor following repeated treatment in the rat striatum. Eur J Pharmacol 1997;321:105–11.
7. Inoue T, Domae M, Yamada K, Furukawa T. Effects of the novel antipsychotic agent 7-(4-[4-(2,3-dichlorophenyl)-1-piperazinyl]butyloxy)-3,4-dihydro-2(1H)-quinolinone (OPC-14597) on prolactin release from the rat anterior pituitary gland. J Pharmacol Exp Ther 1996;277:137–43.
8. Jordan S, Koprivica V, Chen R, Tottori K, et al. The antipsychotic aripiprazole is a potent, partial agonist at the human 5-HT1A receptor. Eur J Pharmacol 2002;441:137–40.
9. Kane JM, Carson WH, Saha AR, McQuade RD, et al. Efficacy and safety of aripiprazole and haloperidol versus placebo in patients with schizophrenia and schizoaffective disorder. J Clin Psychiatry 2002;63:763–71.
10. Kasper S. How much do novel antipsychotics benefit the patients? Int Clin Psychopharmacol 1998;13(Suppl 3):S71–7.
11. Kasper S, Lerman MN, McQuade RD, Saha A, et al. Efficacy and safety of aripiprazole vs. haloperidol for long-term maintenance treatment following acute relapse of schizophrenia. Int J Neuropsychopharmacol 2003;6:325–37.
12. Kasper S, Resinger E. Cognitive effects and antipsychotic treatment. Psychoneuroendocrinology 2003;28(Suppl 1):27–38.
13. Kasper SL, Lehofer M (Hrsg.). Schizophrenie – Medikamentöse Therapie. State of the Art 2003. 2. Aufl. CliniCum 2003; Sonderausgabe Mai 2003.
14. Keck PE Jr., Marcus R, Tourkodimitris S, Ali M, et al. A placebo-controlled, double-blind study of the efficacy and safety of aripiprazole in patients with acute bipolar mania. Am J Psychiatry 2003;160:1651–8.
15. Kikuchi T, Tottori K, Uwahodo Y, Hirose T, et al. 7-(4-[4-(2,3-Dichlorophenyl)-1-piperazinyl]butyloxy)-3,4-dihydro-2(1H)-qui nolinone (OPC-14597), a new putative antipsychotic drug with both presynaptic dopamine autoreceptor agonistic activity and postsynaptic D2 receptor antagonistic activity. J Pharmacol Exp Ther 1995;274:329–36.
16. Lawler CP, Prioleau C, Lewis MM, Mak C, et al. Interactions of the novel antipsychotic aripiprazole (OPC-14597) with dopamine and serotonin receptor subtypes. Neuropsychopharmacology 1999;20:612–27.
17. Lyseng-Williamson KA, Perry CM. Aripiprazole: in acute mania associated with bipolar I disorder. CNS Drugs 2004;18:367–76.
18. Mallikaarjun S, Salazar D, Bramer SL, Gao X, et al. Effects of time of dosing and food on aripiprazole pharmacokinetics. APA 2003.
19. Mallikaarjun S, Salazar DE, Bramer SL. Pharmacokinetics, tolerability, and safety of aripiprazole following multiple oral dosing in normal healthy volunteers. J Clin Pharmacol 2004;44:179–87.
20. Marder SR, McQuade RD, Stock E, Kaplita S, et al. Aripiprazole in the treatment of schizophrenia: safety and tolerability in short-term, placebo-controlled trials. Schizophr Res 2003;61:123–36.
21. McQuade RD, Burris KD, Jordan S. Aripiprazole: a dopamine-serotonin system stabilizer. Int J Neuropsychopharmacol 2002;5(Suppl 1):S176.
22. Meltzer HY. Outcome in schizophrenia: beyond symptom reduction. J Clin Psychiatry 1999;60(Suppl 3):3–7.
23. Pigott TA, Carson WH, Saha AR, Torbeyns AF, et al. Aripiprazole for the prevention of relapse in stabilized patients with chronic schizophrenia: a placebo-controlled 26-week study. J Clin Psychiatry 2003;64:1048–56.
24. Potkin SG, Saha AR, Kujawa MJ, Carson WH, et al. Aripiprazole, an antipsychotic with a novel mechanism of action, and risperidone vs. placebo in patients with schizophrenia and schizoaffective disorder. Arch Gen Psychiatry 2003;60:681–90.
25. Riedel M, Strassnig M, Kühn KU, Müller N, et al. Aripiprazol. Psychopharmakotherapie 2003;10:46–55.
26. Sajatovic M. Treatment for mood and anxiety disorders: quetiapine and aripiprazole. Curr Psychiatry Rep 2003;5:320–6.
27. Shapiro DA, Renock S, Arrington E, Chiodo LA, et al. Aripiprazole, a novel atypical antipsychotic drug with a unique and robust pharmacology. Neuropsychopharmacology 2003;28:1400–11.
28. Stahl SM. Dopamine system stabilizers, aripiprazole, and the next generation of antipsychotics. Part 1: “Goldilocks” actions at dopamine receptors. J Clin Psychiatry 2001;62:841–2.
29. Stahl SM. Dopamine system stabilizers, aripiprazole, and the next generation of antipsychotics. Part 2: illustrating their mechanism of action. J Clin Psychiatry 2001;62: 923–4.
30. Tamminga CA, Carlsson A. Partial dopamine agonists and dopaminergic stabilizers, in the treatment of psychosis. Curr Drug Targets CNS Neurol Disord 2002;1:141–7.
31. WHO. Schizophrenia. www.who.int/mental_health/management/schizophrenia/en/;2004(Junehttp://www.who.int/mental_health/management/schizophrenia/en/;2004(June 21).
Dr. med. univ. Nikolas Klein, Helene Wallner, O.Univ.-Prof. Dr. Dr. h.c. Siegfried Kasper, Klinische Abteilung für Allgemeine Psychiatrie, Währinger Gürtel 18–20, 1090 Wien, Österreich, E-Mail: nikolas.klein@meduniwien.ac.at
Aripiprazole: a novel atypical antipsychotic acts as stabilizer of the dopamine system
Aripiprazole is a new atypical antipsychotic with a unique mechanism of action. It is a partial agonist to the D2 receptor and therefore acts as stabilizer of the dopaminergic system. Aripiprazole has been shown to have good efficacy on (a) treating positive and negative symptoms of schizophrenia and (b) treating bipolar disorders. Furthermore, aripiprazole has a favourable adverse event profile, which in many cases does not differ from placebo.
Keywords: Aripiprazole, dopamine stabilizer, partial agonist, schizophrenia, bipolar disorder
Psychopharmakotherapie 2006; 13(02)
